概況
中文拼音 jí xìng huà nóng xìng guān jiē yán
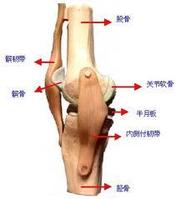 關節解剖圖
關節解剖圖疾病描述
病因病理病機
細菌侵入關節的途徑可為血源性,
外傷性或由鄰近的
感染病灶蔓延。
細菌侵入關節後,先有滑膜炎,關節滲液,關節有腫脹及
疼痛。病情發展後,積液由漿液性轉為漿液
纖維蛋白性,最後則為膿性。當關節受累後,病變逐漸侵入軟骨及
骨質,最後發生
關節僵硬。關節化膿後,可穿破
關節囊及
皮膚流出,形成竇道,或蔓延至鄰近骨質,引起
化膿性骨髓炎。此外,由於關節囊的鬆弛及
肌肉痙攣,亦可引起病理性
脫臼,關節呈
畸形,喪失
功能。
1病因
50%以上的致病菌為金色葡萄球菌,其次為
鏈球菌、
肺炎雙球菌、
大腸桿菌、
流感嗜血桿菌、套氣桿菌等。感染途徑以血源性感染最多見,另外細菌可由關節腔穿刺、
手術、損傷或關節鄰近組織的感染直接進入關節。急性化膿性關節炎的致病菌多為葡萄球菌,其次為鏈球菌。
淋病雙球菌,肺炎雙球菌則很少見。細菌侵入關節的途徑可為血源性,外傷性或由鄰近的感染病灶蔓延。血源性感染亦可為急性發熱的併發症,如
麻疹、
猩紅熱、
肺炎等,多見於兒童。外傷性引起者,多屬開放性損傷,尤其是傷口沒有獲得適當處理的情況下容易發生。鄰近感染病灶如急性化膿性骨髓炎,可直接蔓延至關節。
2發病機理
細菌侵入關節後,先有
滑膜炎,關節滲液,關節有腫脹及疼痛。病情發展後,積液由漿液性轉為漿液纖維蛋白性,最後則為膿性。當關節受累後,病變逐漸侵入軟骨及骨質,最後發生關節僵硬。關節化膿後,可穿破關節囊及皮膚流出,形成竇道,或蔓延至鄰近骨質,引起化膿性骨髓炎。此外,由於
關節囊的鬆弛及
肌肉痙攣,亦可引起病理性脫臼,關節呈畸形,喪失功能。根據
細菌毒力、機體防禦能力及感染的時限,有下述三種不同時期的改變。
(一)漿液性滲出液:滑膜腫脹,充血、
白細胞浸潤, 滲出液增多, 關節液呈清晰的漿液狀。如病人抵抗力強,細菌毒性小,並得到及時的治療、滲出液逐漸減少而獲痊癒,關節功能可恢復正常。治療不當,雖有時表現暫時性的好轉,而後再復發,或進一步惡化,形成漿液纖維蛋白性或膿性滲出液。
(二)漿液纖維蛋白性滲出液,滑膜炎程度加劇,
滑膜不僅充血,且有更明顯的炎症,滑膜面上形成若干纖維蛋白,但關節軟骨面仍不受累。關節液呈絮狀。含有大量粒性白細胞及少量單核細胞,細菌培養多呈陽性。關節周圍亦有炎症。在此期雖能得以控制,但容易引起關節粘連,使關節功能有一定程度的損失。
(三)膿性滲出液: 是急性關節炎中最嚴重的類型和階段。感染很快就波及到整個關節及周圍組織,關節內有多量膿液。關節囊及滑膜腫脹,肥厚,白細胞浸潤,並有局部壞死。關節軟骨不久即被溶解,這是由於膿液內有死亡的白細胞所釋出的蛋白分解酶的作用,將關節軟骨面溶解所致。關節內積膿而壓力增加,可以破壞韌帶及關節囊引起穿孔,使關節周圍軟組織發生
蜂窩織炎或形成膿腫,甚至穿破皮膚、形成竇道。治療困難,可經久不愈。即使癒合,關節常發生纖維性成骨性強直。
臨床表現
化膿性
關節炎急性期主要症狀為
中毒的表現,患者突有
寒戰高熱,全身症狀嚴重,小兒患者則因高熱可引起
抽搐。局部有紅腫疼痛及明顯壓痛等急性
炎症表現。關節液增加,有波動。病人常將膝關節置於半彎曲位,使關節囊鬆弛,以減輕張力。長期屈曲,發生關節屈曲攣縮,關節稍動即有疼痛,有保護性肌肉痙攣。
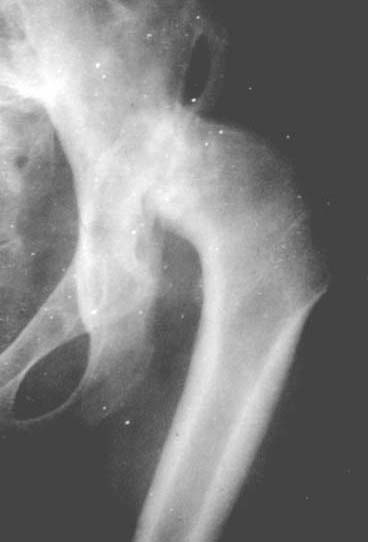 急性化膿性關節炎
急性化膿性關節炎化膿性關節炎急性期主要症狀為中毒的表現,患者突有寒戰高熱,全身症狀嚴重,小兒患者則因高熱可引起抽搐。局部有紅腫疼痛及明顯壓痛等急性炎症表現。關節液增加,有波動,這在表淺關節如膝關節更為明顯,有髕骨漂浮征。病人常將
膝關節置於半彎曲位,使關節囊鬆弛,以減輕張力。如長期屈曲,必將發生關節屈曲攣縮,關節稍動即有疼痛,有保護性肌肉痙攣。如早期適當治療,全身症狀及局部症狀逐漸消失,如關節面未被破壞,可恢復關節全部或部分功能。
診斷檢查
診斷主要根據病史,臨床症狀及體徵,在疑有血源性化膿性關節炎病人,應作血液及關節液細菌培養及藥物敏感試驗。X線檢查在早期幫助不大,僅見關節腫脹;稍晚可有骨質脫鈣,因軟骨及骨質破壞而有關節間隙狹窄,晚期可發生關節骨性或纖維強硬及畸形等,有新骨增生現象,但死骨形成較少。化膿性關節炎應與
急性化膿性骨髓炎、
風濕性關節炎、結核性關節炎以及類風濕性關節炎相區別。
1、90%為單關節炎,成人多累及膝關節,兒童多累及髖關節,其次為踝、肘、腕和
肩關節,手足小關節罕見。
2、關節紅、腫、熱、痛,壓痛明顯,活動受限。深部關節如髖關節感染時,局部腫脹、疼痛,但紅熱不明顯。
3、多數病人起病急驟,有畏寒、發熱、乏力、納差等全身中毒症狀。
檢查
X線檢查在早期幫助不大,僅見關節腫脹;稍晚可有骨質脫鈣,因軟骨及骨質破壞而有關節間隙狹窄,晚期可發生關節骨性或纖維強硬及畸形等,有新骨增生現象,但死骨形成較少。
(一)實驗室檢查
1、血常規:白細胞總數升高,中性粒細胞增多。
2、血沉增快。
3、血培養可陽性。
4、關節滑液檢查:是診斷的關鍵,宜儘早進行。①滑液為漿液性或膿性,白細甩總數常大於50×109/L,甚至高達100×109—200×109/L,中性粒細胞大於80%。②革蘭染色可找到細菌。細菌培養陽性,如為陰性,應重作並行套氧菌培養,同時作藥敏試驗。
5、
關節鏡檢查:可直接觀察關節腔結構,採取滑液或組織檢查。
(二)X線檢查
關節周圍軟組織腫脹影,
骨質疏鬆,以後關節間隙變窄,骨盾破壞,反應發現有質增生。晚期關節呈纖維性或骨性融合,死骨形成,關節脫位或間脫位。X線檢查時,在早期由於關節液增加而關節囊腫脹,間隙增寬,骨端逐漸有脫鈣現象。如關節面軟骨有破壞,則關節間隙變窄。有時可講發骨骺滑脫或病理性脫位。較晚期,關節面下骨質呈反應性增生,骨質硬化,密度增加。最後關節軟骨完全溶解,關節間隙消失,呈骨性或纖維性強直,或餅發病理性脫位。其X線表現為:
1. 早期關節內有化膿性炎症時,關節周圍軟組織常有充血及水腫,表現為軟組織厚於健側,層次不清。關節囊因關節內積液而膨脹,
脂肪層被推移呈弧形。偶爾可見關節間隙輕微增寬,應與健側對照,才不會漏診。
2.關節間隙狹窄化膿性細菌進入關節後首先引起的滑膜炎。滲出液內含有大量中性白細胞。白細胞死亡後所釋放出的大量溶蛋白酶、很快地溶解關節軟骨。根據關節軟骨被破壞的程度,常於發病後短期內出現關節間隙狹窄,甚至完全消失。
3.關節面改變關節軟骨被破壞後,即可進一步破壞軟骨下骨質。最早出現在關節面的相互接觸部分,即負重部分。表現為關節面模糊和不規則。繼而形成較大的破壞區,形成死骨。由於機體的修復作用,破壞區周圍因骨質增生而密度增大,關節邊緣有唇樣
骨質增生。當骨小梁貫穿關節間隙以聯接兩側骨關節面時稱之骨性強直。
4.關節軟骨及骨質破壞嚴重時可引起脫位或半脫位一般青少年和成人,常因關節軟骨破壞形成骨性強宜,而兒童多發生骨端的破壞,吸收,引起病理性脫位。
鑑別診斷
1、類風濕性關節炎:多侵犯四肢小關節,為對稱性多發性關節炎,類風濕為因子陽性。
2、風濕性關節炎:為遊走性大關節炎,伴有風濕熱的其他表現,如心臟炎、皮下結節、環形紅斑等,抗
O增高,對水楊酸製劑療效好,炎症消退後關節不留畸形。
3、結核性關節炎:病程長,反覆發作,滑液呈滲出性為淡黃色,結核菌素度驗呈強陽性,抗結核治療有效。
(四)診斷依據
1.全身感染中毒症狀、關節局部紅腫、疼痛、關節被動活動障礙或功能障礙。 2.白細胞總數與中性白細胞數增高、血培養陽性、關節液細菌培養。
(五)診斷要點:
1. 詢問身體有無感染灶及外傷史。
2. 全身表現有起病急、食慾差、全身不適、畏寒及高熱等。
3. 局部表現有關節疼痛、腫脹、積液、皮膚溫度增高、關節拒動及呈半屈曲位。可發生理性脫位。
4. 關節穿刺液呈混濁樣或膿性。應送常規檢查,革蘭染色查細菌、
細菌培養及藥物敏感驗。
5. 白細胞總數及中性粒細胞數明顯增加、血沉增快,血培養可陽性。
6. X線攝片早期關節間隙變寬,較晚期間隙變窄,晚期關節破壞,關節間隙消失等表現,早期應與對側。關節對比。
疾病治療
治療原則是早期診斷,及時正確處理,以保全
生命與肢體,儘量
保持關節功能。
治療原則
1.早期大量套用有效
抗生素治療(可以藥敏試驗選擇為主)。
3.局部制動和固定。
4.關節內注入抗生素療法。
5.關節切開引流手術。
6.晚期關節功能恢復治療與關節功能畸形矯正手術治療。
一、一般治療
2、抬高患肢與制動,以減小關節面壓力,解除肌肉痙攣、減輕疼痛。常採用皮膚牽引或石膏托板將患肢固定於功能位。
3、急性炎症消退後2~3周,應鼓勵病人加強功能鍛鍊。可配合理療。
4、關節引流:可減少關節腔的壓力和破壞,減輕毒血症反應。
(2)關節切開引流術:若關節穿刺不能控制症狀,或關節位置難作穿刺術,應及時基本建設開引流。
(3)關節鏡灌洗術:創傷較手術切開引流小,可最大限度反覆灌洗關節腔。
二、藥物治療
1. 使用有效抗生素,根據治療效果及細菌培養和藥物敏感試驗結果高整抗生素。應儘早足量、長期套用對致病菌敏感的抗生素。急性期,需靜脈給藥,感染控制後,改為口服,至少用至體溫下降,症狀消失後2周。
2. 關節穿刺抽液、沖冼、注入有效抗生素,一般1~2天穿一次,至關節無滲液為止。
三、手術治療
全身治療與急性化膿性骨髓炎同,如為
火器傷,應做好初期
外科處理,預防關節感染。
局部治療包括關節穿刺,患肢固定及手術切開引流等。如為閉合性者,應儘量抽出關節液如為滲出液,或混濁液,即用溫熱鹽水沖洗清亮後,再注入抗菌素,每日進行一次。如為膿汁或傷後感染,應及早切開引流,將滑膜縫於皮膚邊緣,關節腔內不放引流物,傷口亦可用抗菌藥物滴注引流法處理,或局部濕敷,儘快控制感染。
患肢應予適當固定或牽引,以減輕疼痛,避免感染擴散,並保持功能位置。防止攣縮畸形,或糾正已有的畸形,一旦急性炎症消退或傷口癒合,即開始關節的自動及輕度的被動活動,以恢復關節的活動度。但亦不可活動過早或過多,以免症狀復發。
1. 經全身及關節穿刺沖洗治療效果不好,或髖關節化膿性炎症一旦確診,應立即切開引流、沖洗,以免關節破壞,或向周圍擴散造成骨髓炎。
2. 當關節強直於非功能位或有陳舊性病理性脫位影響功能時,應行矯形術。如截骨、關節融合及關節成形術等。 患者恢復期應該注意的是:
1.注意休息,適量勞動,勞逸結合。
2.保持皮膚清潔衛生,防止感染。
3.遵照醫囑,按時服藥。
4.定期門診隨訪。
5.如有紅腫等感染現象應立即就診。
用藥原則
1.早期以大劑量聯合套用抗菌素二種以上,以靜滴為主;
2.可根據膿液藥敏試驗結果選擇二種以上抗菌素;
3.關節內注射以青、鏈、慶大酶素為主,劑量適當減少;
4.晚期重症者、及並發膿毒
敗血症和其他併發症者,除靜滴大劑量抗菌素外,應注意支持療法、
電解質平衡、糾正貧血等輔助治療;
5.後期及晚期功能畸形者、術前、術中、術後抗感染治療。
局部治療包括關節穿刺,患肢固定及手術切開引流等。
如治療及時,效果較好,尤其在小兒,關節功能恢復較好;反之,如果治療不及時,不適當,則可引起關節廣泛破壞,形成畸形,終至關節功能完全喪失。
化膿性關節炎是一種由
化膿性細菌直接感染,並引起
關節破壞及功能喪失的
關節炎,又稱細菌性關節炎或敗血症性關節炎。任何年齡均可發病,但好發於兒童、老年體弱和慢性關節疾患者,男性居多,男女之經約2—3:1。
 關節解剖圖
關節解剖圖 急性化膿性關節炎
急性化膿性關節炎
 關節解剖圖
關節解剖圖 急性化膿性關節炎
急性化膿性關節炎