少尿型急性腎功能衰竭是指一類由多種原因引起的腎功能損害而導致血中尿素氮、肌酐升高及水電解質紊亂的急性尿毒症綜合徵。臨床表現:突然發生少尿,每日尿量少於400毫升,並伴有噁心嘔吐、嗜睡、水腫、血壓升高及血尿、蛋白尿等,常伴有心衰、休克等嚴重併發症
基本介紹
- 別稱:少尿型急性腎衰
- 常見發病部位:腎
- 常見病因:腎功能損害
- 常見症狀:發生少尿,每日尿量少於400毫升
臨床症狀
注意事項
 少尿型急性腎衰治療藥物
少尿型急性腎衰治療藥物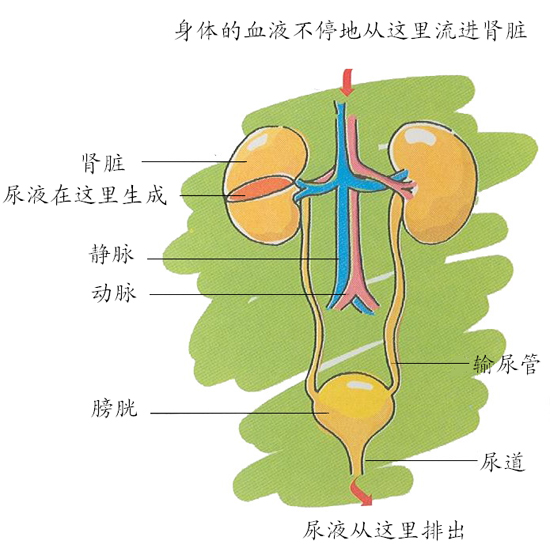
少尿型急性腎功能衰竭是指一類由多種原因引起的腎功能損害而導致血中尿素氮、肌酐升高及水電解質紊亂的急性尿毒症綜合徵。臨床表現:突然發生少尿,每日尿量少於400毫升,並伴有噁心嘔吐、嗜睡、水腫、血壓升高及血尿、蛋白尿等,常伴有心衰、休克等嚴重併發症
 少尿型急性腎衰治療藥物
少尿型急性腎衰治療藥物少尿型急性腎功能衰竭是指一類由多種原因引起的腎功能損害而導致血中尿素氮、肌酐升高及水電解質紊亂的急性尿毒症綜合徵。臨床表現:突然發生少尿,每日尿量少於400...
非少尿型急性腎衰是指尿量正常或尿量較多的急性腎功能衰竭的症狀,其特點是尿量正常或較多,但氮質血症逐日加重乃至尿毒症。由於腎小球濾過率實際上是降低的,所以...
近年來有另一種尿量正常或尿量較多的急性腎功能衰竭,其特點是尿量正常或較多,但氮質血症逐日加重乃至尿毒症,稱為非少尿型急性腎功能衰竭。別稱...
腎後性急性腎衰竭的病因主要是急性尿路梗阻。腎性急性腎衰竭是指腎實質損傷,常見的是腎缺血或腎毒性物質損傷腎小管上皮細胞(如急性腎小管壞死,ATN),也包括腎...
急性腎衰竭(acute renal failure,ARF)簡稱急腎衰,是指腎小球濾過功能在數小時至數周內迅速降低。按臨床表現ARF又可分為少尿型與非少尿型以及高分解型。住院病人...
但也有些患者可沒有少尿,尿量在 400ml/d 以上,稱為非少尿型急性腎衰竭,其病情大多較輕,預後較好。然而,不論尿量是否減少,隨著腎功能減退,臨床上均可出現...
急性腎衰臨床表現為少尿型急性腎小管壞死。分3期: 腎功能衰竭①少尿期。尿量減少致使發生高鉀血症、水中毒(浮腫嚴重、血壓升高、肺水腫或腦水腫)、代謝性酸...
②腎小管腔阻塞,受 急性腎衰竭發病機理 損傷後壞死、脫落的腎小管上皮細胞和炎症滲出物、血(肌)紅蛋白等,結成團塊和管型,阻塞管腔,使原尿下流受阻,因而少尿;...
④有人認為各種原因(休克、創傷、擠壓傷等)引起的腎缺血所致的急性腎衰,其主要原因在於發生缺血後的再灌注,而缺血早期的腎濾過減少或停止(少尿或無尿)是腎臟的...
細胞外液滯留 (胰腺炎,燒傷,擠壓綜合徵,創傷,腎病綜合徵,營養不良,肝功能衰竭...但非少尿型急性腎損傷患者,尿量可正常甚至偏多。2. 氮質血症:急性腎損傷時...
急性腎功能衰竭是繼發於休克、創傷、嚴重感染,溶血和中毒等病因的急性腎實質損害的總稱,是一個綜合徵。它的主要病理改變是腎小管壞死,臨床上出現少尿或尿閉,並...
(二)非少尿型急性腎衰,此型急性腎衰病人腎小管回吸收能力受損,遠較腎小球濾過率降低為甚,因小球濾過液不能被小管大量回吸收,結果尿量反而增多或接近正常,但...
尿量正常或尿量較多的急性腎功能衰竭,其特點是尿量正常或較多,但氮質血症逐日加重乃至尿毒症,稱為非少尿型急性腎功能衰竭。非少尿型急性腎衰。此型急性腎衰...
常見症狀 表現少尿或多尿,氮質血症、尿毒症有關症狀 病因 1.急性腎衰竭 通常是因腎臟血流供應不足(如外傷或燒傷)、腎臟因某種因素阻塞造成功能受損或是受到毒...
急性腎功能衰竭診斷試驗是一項用於判斷腎臟是否正常的輔助檢查方法。手術、創傷、休克、出血等病因的基礎上發生少尿與無尿是診斷急性腎功能衰竭的線索。若每小時尿量...
尿量異常(abnormol amount of urine)指24小時總尿量的異常,包括多尿、少尿、...前者產生於各種原因所致的腎小管功能不全,慢性間質性腎炎和急性腎衰多尿期,腎...
最早出現的臨床表現是尿量減少,尿量<0.5ml·kg-1·h-1,超過6小時,(非少尿型急性腎衰竭除外),之後相繼出現水腫、噁心、嘔吐、虛弱、心律不齊、呼吸困難或高...
急性腎小管壞死(ATN)為急性腎衰最常見的一種類型,是各種病因所引起的腎組織...常見症狀 少尿,尿多、電解質紊亂等 病因 急性腎小管壞死的病因主要有急性腎...
但少尿有時並不明顯,24小時尿量可超過800ml,而出現血清尿素氮(BUN)、肌酐(Cr)進行性增高等急性腎衰的症狀和體徵,同時伴電解質紊亂、水中毒和代謝性酸中毒。...
腎後性腎衰的主要原因是尿路梗阻和尿液返流等。急性腎衰(ARF)可分為腎前性、腎後性和腎性。腎臟本身的疾病和損傷,稱腎性腎衰。腎前性腎衰常常由於心力衰竭或...
急性腎衰竭臨床上分腎衰竭前期,少尿無尿期,多尿期,恢復期四期,多尿期尿量逐漸增加是其特點,一般分三種形式:跳躍式,每日尿量的增加在100%以上,此型預後良好;...
燒傷後急性腎功能不全(或衰竭)是可以預防的。例如燒傷後少尿型急性腎功能不全(或衰竭)的發病率在20世紀50年代以前較高,而且往往是早期重要的死亡原因之一。60...
血紅蛋白尿所致急性腎衰竭是由於各種原因導致血紅蛋白尿,通過對腎小管上皮細胞的直接毒性作用、形成管型阻塞腎小管及收縮血管致使腎缺血等導致的急性腎衰竭。...
急性腎功能衰竭(acute renal failure in the elderly,ARF)是指各種原因導致的腎...2.尿液檢查 對診斷、鑑別診斷和臨床判斷分型極為重要,需結合臨床綜合分析。除...
產後急性腎衰竭是指在妊娠及順利分娩後出現的以少尿甚至無尿和腎功能急劇惡化為主要表現的妊娠期腎臟疾病,又稱特發性產後急性腎衰竭、產後溶血尿毒症綜合徵。此病...
腎前性急性腎前性腎功能衰竭常見的原因是腹瀉、嘔吐和大量使用利尿劑等引起的腎...腎前性在脫水的情況下,腎前性少尿主要是液體的丟失所致,此時應快速補液,液體不...
