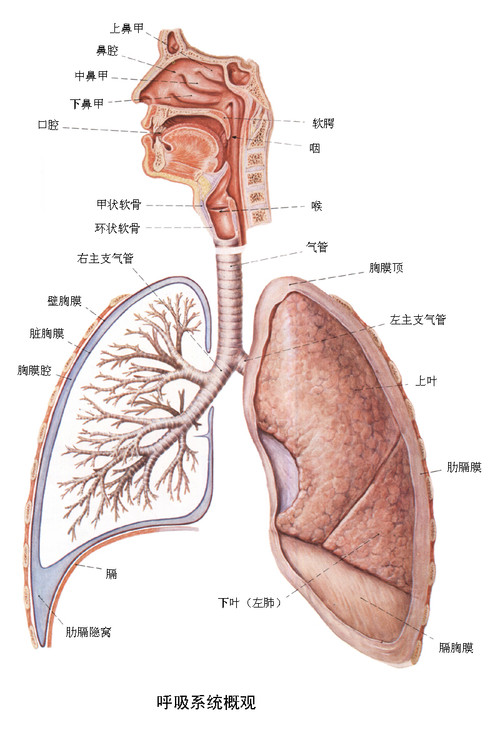
基本概述
下呼吸道感染是最常見的感染性疾患,治療時必須明確引起感染的
病原體以選擇有效的
抗生素。臨床上供選擇的
抗生素日益增多,耐藥菌株亦明顯增多,由於大劑量
頭孢菌素的套用,導致院內感染特別是假單孢銅綠桿菌和
腸球菌感染日益增多。血清學和分子生物學研究的進展,使人們對
支原體、
衣原體感染或
軍團菌感染的認識有很大提高。氟喹諾酮類、大環內酯類等已引起人們重視。
下呼吸道感染種類
預防
呼吸道感染的防治應遵循預防為主、準確診斷、及時治療的原則。預防的要點包括:1易感人群的疫苗接種;包括
肺炎疫苗、流感疫苗等。2易感人群的
抗生素的套用,老年慢性
支氣管炎、支氣管擴張、糖尿病、心臟病(心衰)病人及免疫力底下兒童,患感冒時可適當套用抗生素預防細菌感染。3在不能正確是普通感冒還是細菌性下呼吸道感染的情況下,應接受呼吸專科醫生的醫療指導。準確診斷主要是指鑑別普通感冒與細菌性的下呼吸道感染。及時的治療主要是指
細菌性感染的治療,應注意:在套用
抗生素前取痰做
細菌培養;套用中華醫學會推薦的
社區獲得性肺炎的經驗抗生素治療;一般抗生素套用3天無效才考慮更換,不宜頻繁更換抗生素;老年人可適當放寬抗生素套用條件;對於青少年的嚴重耐藥菌肺炎要重視;儘量少用退熱藥,尤其不要頻繁套用激素。
喹諾酮類抗生素
氟喹諾酮類藥物是近年來治療下呼吸道感染的重要藥物,新一代含氟喹諾酮類衍生物的產生,使其藥理活性明顯拓寬,對革蘭陰性桿菌尤其是假單孢銅綠桿菌具有強大抗菌活性。此類
抗生素具有組織濃度高,
最低抑菌濃度( mIC)低等特點,臨床已用於治療院內呼吸道感染及重症監護室中的感染。儘管目前公認喹諾酮類藥物如環丙沙星對社區獲得性下呼吸道感染菌有效,但不作為首選,僅用於對常用
抗生素耐藥以及對多種藥物過敏的呼吸道感染病人,其主要原因是喹諾酮對
肺炎鏈球菌 mIC較高。在歐洲與北美主要用於治療輕症的社區性下呼吸道感染。
新一代喹諾酮類藥物
其他新一代喹諾酮類藥物如氟羅沙星、
羅米沙星及司巴沙星等對
肺炎球菌有較高活性,比環丙沙星等對肺炎球菌有較高活性,比環丙沙星的藥效高4~8倍。多數喹諾酮類藥物通過主動轉運機制進行分布,在支氣管黏膜中濃度比血液中高2倍,在肺泡上皮中比血液中高2~3倍,在
肺泡巨噬細胞中高達9~15倍。司巴沙星在肺組織不同部位的藥物濃度均明顯高於血液中。因此臨床上已用於治療耐藥結核桿菌和非結核分支桿菌感染以及
支原體、
衣原體所致的不
典型肺炎。左旋氧氟沙星活性比其前體高2倍以上,對
肺炎球菌的藥效高達4~8倍。其耐藥性的產生主要是由於細菌細胞膜對藥物通透性的改變,另外此類藥物作用於細菌 dNA螺旋酶,阻止雙股 dNA鏈轉變為螺旋狀 dNA而起到抗菌作用。細菌 dNA螺旋酶亞單位突變也是重要的耐藥機制。 cFC-222是一種新的氟喹諾酮類
抗生素,對革蘭陰性桿菌和
金黃色葡萄球菌活性都很強,其體外活性不受接種菌量、培養基組成與血清影響。臨床上如能最大限度降低其耐藥性,減少其副作用,新一代喹諾酮類藥物在呼吸道感染中的套用將更為廣泛。
β┐內醯胺類抗生素
β-內醯胺類抗生素在治療呼吸道感染中套用最廣泛。主要包括
青黴素類、
頭孢菌素類、其他非典型
β-內醯胺類抗生素如頭黴素類、單醯胺類、
碳青黴烯類等。新一代
頭孢菌素類抗生素與過去一些抗生素比較,藥代動力學較好,對細菌水解酶如
β-內醯胺酶相對穩定,治療各種革蘭陰性和陽性需氧菌所致的呼吸道感染有效。內醯胺酶抑制劑如棒酸、舒巴坦等很少單獨套用,與藥代動力學較好的
β-內醯胺類抗生素合用能明顯增加其抗菌活性,減少耐藥菌株的產生,
阿莫西林與替卡西林聯合棒酸的複合製劑奧格門丁和特美汀已開始套用於臨床。泰能是一種新型廣譜
β-內醯胺類抗生素,具有強力抑制
細菌細胞壁合成的作用,對臨床上大多數重要的革蘭陽性和陰性需氧菌以及
厭氧菌均有強效殺菌活性,對革蘭陰性桿菌引起的院內感染
敗血症以及由於免疫功能
缺陷所導致的嚴重
細菌性感染具有顯著臨床療效。麥羅培能與亞胺培能結構相似,都是
碳青黴烯類藥物,但與其前體不同,對內醯胺酶高度穩定,不需與酶抑制劑合用,因此酶抑制劑可用於治療一些院內重症感染。口服
頭孢菌素族
抗生素日益增多,儘管比早期化合物價格昂貴,但其抗菌活性強,口服吸收良好,對
β-內醯胺酶穩定性強。
頭孢克羅作為流感嗜血桿菌的頭號剋星,對
肺炎球菌肺炎的有效性已被臨床實踐和動物試驗證實,對摩拉卡他菌的敏感性亦有文獻報導。第3代口服
頭孢菌素類抗生素如頭孢克肟、頭孢噻騰、頭孢美他酯等已在許多國家得到套用,對一些早期院外感染
病原體有效。對下呼吸道感染常見致病菌敏感的
青黴素、
氨苄西林逐漸耐藥,主要是由於內醯胺酶的產生,通過基因分析發現這種耐藥性來源於單個克隆,大部分是血清型6B。在治療嚴重
肺炎病人時,一旦耐藥性產生即應換用第3代
頭孢菌素或
大環內酯類抗生素,因此檢測這種耐藥性的產生以便於早期控制,在臨床上尤為重要。
大環內酯類抗生素
以
紅黴素為代表的大環內酯類最多用於治療院外細菌性
肺部感染,對
肺炎球菌、
金黃色葡萄球菌、鏈球菌等各種革蘭陽性球菌具有強大抗菌活性;對流感嗜血桿菌、
百日咳桿菌、布魯菌屬及除脆弱類桿菌、梭狀桿菌以外的各種厭氧菌亦具有相當大的抗菌活性;因其能進入細胞內,對不
典型肺炎如
衣原體、
支原體、
軍團菌肺炎具有肯定的臨床療效。近年來通過對社區獲得性呼吸道感染的研究發現,這些不典型
病原體在肺組織及上呼吸道具有明顯的侵襲力,從而使其套用範圍越來越廣泛。
近年來紅黴素的耐藥性明顯增加,同時由於其有胃腸道副作用,人們開始尋找一些新的藥物,新一代大環內酯類
抗生素如
羅紅黴素、阿奇黴素、
克拉黴素等,克服了紅黴素在低 pH值狀態下,由於自身分子結構紊亂刺激胃腸道蠕動而產生的一系列副作用。其主要優點是對
胃酸穩定,生物利用度高;
血藥濃度、組織細胞濃度高且維持持久;半衰期長,副作用少,口服吸收完全,療程短,病人耐受性明顯增加,從而使其套用前途更加廣闊。
大環內酯類動物試驗
動物試驗證實,克拉黴素在血清與組織中濃度都很高,且有很強的細胞內穿透性,故對
肺炎球菌肺炎以及難治性
軍團菌感染、
支原體感染有很好療效;阿奇黴素單劑量用藥96h後,組織中濃度明顯升高,血清中濃度相對較低,故用於慢性
支氣管炎重症發作和部分肺炎病人,而對重症肺炎及其所導致的嚴重
菌血症療效差〔7〕。另有研究證實,新一代大環內酯類
抗生素通過改變機體局部或整體的免疫功能,對非
結核分支桿菌具有肯定的臨床療效,為多藥耐藥結核的治療提供了有價值的線索。
氨基甙類抗生素
氨基甙類對
肺炎克雷白桿菌、腸桿菌等革蘭陰性桿菌具有強大抗菌活性,對鏈球菌活性差,厭氧菌對之耐藥。與
青黴素類或
頭孢菌素合用對部分革蘭陽性球菌如
葡萄球菌亦有很好的抗菌活性。主要副作用是
腎毒性與耳毒性。通過
腎功能檢查、組織學和電生理研究發現,其毒性與血藥濃度密切相關〔9〕。持續或多次給藥與短療程、大劑量給藥相比較,前者腎臟皮質藥物積聚明顯增加,內耳淋巴液濃度亦明顯升高,而提高劑量縮短療程耳腎毒性不增加甚至減少。在大鼠和小鼠中觀察到
氨基甙類抗生素的藥代動力學和腎毒性呈現晝夜節律性變化,晝夜節律性波動歸因於
腎小球濾過率( gFR)的節律性變化,人和動物靜息期 gFR最低,故靜息期給藥腎毒性發生機會將會明顯增加。根據以上研究結果,目前國內外推薦短療程、大劑量治療方案。氨基甙類
抗生素的最大峰值濃度與 mIC呈正相關,相關性越高療效越好,選擇一種能達到最高峰值濃度的合理劑量,可獲得滿意療效。
氨基甙類
抗生素對革蘭陰性桿菌和葡萄球菌有很長的
抗生素後續效應( pAE)。這一現象呈濃度與時間依賴性,決定了大劑量用藥幾小時後細胞不會繼續生長,而重複給藥會減弱氨基甙類
抗生素的 pAE.通過離體模擬人類藥代動力學研究發現,用藥數小時後假單孢綠膿桿菌對
慶大黴素即開始耐藥,給藥24h後其殺菌活性仍未恢復,而每日1次大劑量給藥可消除此現象。
氨基甙類
抗生素主要通過細胞攝取作用進入細胞內,速度非常緩慢,而霧化吸入與
環甲膜穿刺注入慶大黴素及高濃度吸入妥布黴素均能保持良好的痰液與組織濃度,對革蘭陰性桿菌感染的支氣管
肺炎病人能產生很好臨床療效。但對呼吸道局部給藥問題目前仍存在爭論。持異議者認為局部給藥容易導致耐藥,而且吸入治療器械的污染反而增加感染的機會。
治療關注焦點的改變
急性呼吸道感染的處理,既要考慮到
抗生素抗菌活性,也要考慮到
病原體本身的變異。 cassiere等建議對於重症社區獲得性下呼吸道感染採用聯合治療方案,目前推薦的用藥方式是
青黴素(或
阿莫西林)聯合大環內酯類以及大劑量氨基甙類抗生素。近年來,研究人員的關注焦點已經從特異性病原菌轉移到宿主-病原菌相互作用研究以及細菌產生的致病因子上來。因此,改變臨床醫生對住院病人的用藥習慣,不但能降低病人的住院費用,而且能明顯減少
藥物的副作用和不良反應。