基本介紹
- 中文名:額顳痴呆
- 外文名:frontotemporaldementia
- 病因:額顳葉萎縮
- 臨床表現:人格、行為改變和認知障礙
基本信息,概述,症狀體徵,疾病病因,病理生理,診斷檢查,治療方案,流行病學,發病機制,臨床表現,併發症,診斷,鑑別診斷,檢查,治療,預防,
基本信息
疾病名稱:額顳痴呆
疾病分類:神經內科
疾病概述:額顳痴呆是一組以額顳葉萎縮為特徵的痴呆綜合徵,包括Pick病及臨床表現類似的Pick綜合徵,後者又包括額葉痴呆和原發性進行性失語。臨床以明顯的人格、行為改變和認知障礙為特徵。
概述
額顳痴呆 額顳痴呆是以額顳葉萎縮為特徵的痴呆綜合徵,是神經變性痴呆較常見的病因,約占全部痴呆病人的1/4。約1/4的額顳痴呆病人存在Pick小體,可診斷為Pick病。額顳痴呆實際上包含Pick病及臨床表現類似的Pick綜合徵,後如額葉痴呆和發性進行性失語等。發病高峰為60歲,女性較多。
Pick(1892)首先描述一組病人,以額顳葉萎縮為病理特徵,表現緩慢進展的行為異常、認知障礙和失語,臨床少見。Alzheimer(1911)進行組織學觀察發現神經元彌散性腫脹、染色質鬆散,稱為Pick細胞,胞漿內有嗜銀包涵體(Pick體),無神經原纖維纏結和老年斑,與AD明顯不同,Onari和Spatz(1926)命名為Pick病。 無病理學證據時Pick病與額顳痴呆難以鑑別,目前多主張將Pick病歸入額顳痴呆。臨床研究發現,額顳痴呆可能是僅次於Alzheimer病的最常見的神經變性痴呆綜合徵,約占全部痴呆病人的1/4。有人認為額顳痴呆實際上包含病理上存在Pick小體的Pick病以及具有類似臨床表現不存在Pick小體的其他Pick綜合徵,後者包括額葉痴呆(frontaldementia)及原發性進行性失語(primaryprogressiveaphasia)等。
額顳痴呆(FTD)不斷進展並最終發展至致命性神經系統疾病。ALS病例中的約10%和FTD病例中的約30%為家族性的,遺傳特性通常為常染色體顯性遺傳並且具有不同的外顯率,ALS和FTD表型之間的重疊可以在同一家族內發生。在大約20%的家族性ALS和約3%的散發性ALS病例中發現銅或鋅超氧化物歧化酶1(SOD1)突變,但與痴呆無關。在約30%的家族性FTD家族中檢測到微管相關蛋白tau(MAPT)突變。伴FTD的顯性ALS以前被認為與9q21相關,單純ALS與16q21、18q21和20p13位點相關。本研究採用Affymetrix10K基因晶片微陣列分析對一個ALS合併FTD大家族的廣泛基因組連鎖研究結果進行報導。單核苷酸多態性(SNP)連鎖分析數據表明常染色體9p的優勢對數(LOD)評分持續呈正數(最高LOD評分為2.4分)。
症狀體徵
1、隱襲起病,緩慢進展。早期出現人格和情感改變,如易激惹、暴 怒、固執、淡漠和抑鬱等;逐漸出現行為異常,如舉止不當、無進取心、對事物漠然和衝動行為等,可出現Kluver-Bucy綜合徵,表現遲鈍、淡漠、視認和思維快速變換,口部過度活動、善肌、貪食、肥胖,把任何東西都放入口中試探,伴健忘、失語等。不能思考,言語少,辭彙貧乏,刻板和模仿語言以至緘默,軀體異常感和片斷妄想等。 額顳痴呆(二)
額顳痴呆(二)
 額顳痴呆(二)
額顳痴呆(二)2、神經系統體徵在病程早期可見吸吮反射、強握反射,晚期出現肌陣攣、錐體束征及帕金森綜合徵。
3、原發性進行性失語 Mesulam(1982)首先報導6例慢性進行性失語不伴痴呆,Weintraub等(1990)命名為PPA。通常65歲以前發病,病程較長,可達10年以上。主要臨床特點是,緩慢進行性語言障礙不伴其他認知功能障礙,6-7年發展為嚴重失語或緘默,是與AD或額顳痴呆的區別點。可有視覺失認或空間損害,但生活仍能自理,最終出現痴呆,無神經系統體徵。MRI顯示優勢半球額、顳和頂葉萎縮明顯。病理可見額顳葉萎縮,無Pick小體。
疾病病因
額顳痴呆和Pick病的病因及發病機制不清,可能是神經元胞體特發性退行 變,或軸索損傷繼發胞體變化。已證明約半數病例為常染色體顯性遺傳的家族性額顳痴呆,Wilhelmsen等(1994)將病變基因定位於17號染色體(17q21)。神經元及神經膠質含微管相關tau蛋白包涵體,約20%的額顳痴呆病人有該基因突變,因此,將額顳痴呆歸類於tau蛋白病。 病因: 額顳痴呆(三)
額顳痴呆(三)
 額顳痴呆(三)
額顳痴呆(三)病因可能為神經元胞體特發性退行性變或軸索損傷繼發胞體變化。Wilhelmsen(1994)等在一個額顳痴呆伴錐體外系症狀的大家族中將本病基因定位於17號染色體上,並證實與tau蛋白基因突變有關,目前已發現約20%的額顳痴呆病人存在該基因突變。
病理生理
額顳痴呆和Pick病的組織病理學特點是特徵性局限性額顳葉萎縮,杏仁核、海馬、黑質和基底節均可受累;Pick病可見Pick細胞和Pick包涵體,缺乏Alzheimer病特徵性神經原纖維纏結和澱粉樣斑。鏡下可見萎縮腦葉皮質各層神經細胞顯著減少,Ⅱ、Ⅲ層明顯;膠質細胞瀰漫性增生伴海綿樣變。
診斷檢查
(一)輔助檢查:
2、CT或MRI顯示局限性額或前顳葉萎縮,腦溝增寬,額角呈氣球樣擴大,額極和前顳極皮質變薄,顳角擴大,側裂池增寬,多不對稱,可早期出現。SPECT呈不對稱性額顳葉血流減少,PET顯示不對稱性額顳葉代謝降低,較MRI敏感,可早期診斷。
3、遺傳學檢查發現多種tau蛋白基因突變有助於確診。
(二)診斷及鑑別診斷
1、診斷
額顳痴呆,包括Pick病,診斷根據起病較早(50-60歲),可有家族史,行為障礙較認知障礙明顯,CT及MRI顯示額葉、前顳葉萎縮等。生前通常不能確診,須依賴於組織病理學證據,如局限性額顳葉萎縮,神經元及神經膠質發現tau蛋白包涵體,Pick病發現Pick小體和細胞,缺乏AD特徵性神經原纖維纏結和澱粉樣斑。
2、鑑別診斷
治療方案
目前尚無治療方法。乙醯膽鹼酯酶抑制劑通常無效。對攻擊行為、易激惹和好鬥等行為障礙者可審慎使用小量安定、選擇性5-羥色胺再吸收抑制劑或心得按等。有條件可由經過的看護者給予適當的生活照顧及行為指導。
流行病學
痴呆的發病率和患病率隨年齡增長而增加國外調查顯示,痴呆的患病率在85歲以
上人群中高達40%以上其中阿爾茨海默病(Alzheimer’sdiseaseAD)占50%;多灶梗死性痴呆(也稱血管性痴呆VaD)占12%~20%其餘類型痴呆占15%~20%。中國60歲以上人群,痴呆患病率為0.75%~4.69%額顳痴呆及Pick病也屢見病例報告但尚未見分類性發病率統計資料。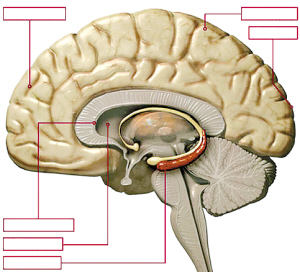 額顳痴呆(五)
額顳痴呆(五)
 額顳痴呆(五)
額顳痴呆(五)發病機制
額顳痴呆
發病機制尚不清。有文獻報告,tau蛋白由tau基因通過不同的剪接形成的6種亞單位組成,tau蛋白胺基酸多肽的羧基端可有35個胺基酸組成的插入肽段,可與其他多肽結合形成微管,含插入肽段的tau(4R)增加或10號外顯子點突變,均可導致游離tau蛋白增加引起細胞死亡。 病理特徵與Pick病相似大體病理主要是額葉和(或)顳葉萎縮約1/3的患者呈雙側對稱性萎縮,腦皮質受累嚴重,側腦室前角顳角呈輕至中度擴大鏡下可見萎縮的腦葉皮質各層神經細胞數目明顯減少,ⅡⅢ層神經元丟失明顯膠質細胞瀰漫性增生,殘存神經元不同程度的變性無Pick小體和Pick細胞是本病與Pick病的主要病理鑑別點。
臨床表現
額顳痴呆
1、本病的臨床表現與Pick病相同多於50~60歲發病起病隱襲,進展緩慢,早期出現人格改變言語障礙及行為異常,如Klüver-Bucy綜合徵。如有家族史則CT和MRI顯示額顳葉萎縮遺傳學檢查發現多種tau蛋白基因編碼區或10號內含子相關突變,病理檢查無Pick小體和Pick細胞,即可確診。 2、原發性進行性失語(primaryprogressiveaphasiaPPA)是語言功能進行性下降2年或以上其他認知功能仍保留正常與AD及其他額顳痴呆明顯不同。病理上也表現為以額、顳葉萎縮為主無Pick小體。
Mesulam(1982)首先報導6例慢性進行性失語不伴痴呆病例,Weintraub等(1990)命名為原發性進行性失語。主要臨床特點是:
(1)通常65歲前發病,緩慢進行性失語,不伴其他認知功能障礙可合併視覺失認空間損害或失用等,日常生活能力可保留完好。
(2)病程可長達10年以上,語言障礙可單獨存在數年,6~7年發展為嚴重失語或緘默,仍能保持生活自理,最終出現痴呆部分病例初期表現為進行性失語病情進展快短期內發展成Pick病、運動神經元病或皮質基底核變性等。
(3)神經系統檢查無陽性體徵,MRI顯示優勢半球額葉顳葉和頂葉明顯萎縮SPECT顯示左側顳葉及額葉或雙側額葉血流量降低。
併發症
診斷
額顳痴呆圖像分析
目前額顳痴呆和Pick病尚無統一的診斷標準以下標準可作參考: 1、中老年人(通常50~60歲)早期緩慢出現人格改變情感變化和舉止不當,逐漸出現行為異常,如Klüver-Bucy綜合徵。
3、晚期出現智慧型衰退遺忘尿便失禁和緘默症等。
4、CT和MRI顯示額和(或)顳葉不對稱性萎縮。
5、病理檢查發現Pick小體和Pick細胞。
具備1~4項,排除其他痴呆疾病臨床可診斷為額顳痴呆如有家族史遺傳學檢查發現tau蛋白基因突變可確診;具備1~5項可確診為Pick病。無Pick小體和Pick細胞是額顳痴呆與Pick病的主要病理鑑別點。
額顳痴呆,包括Pick病,診斷根據起病較早(50-60歲),可有家族史,行為障礙較認知障礙明顯,CT及MRI顯示額葉、前顳葉萎縮等。生前通常不能確診,須依賴於組織病理學證據,如局限性額顳葉萎縮,神經元及神經膠質發現tau蛋白包涵體,Pick病發現Pick小體和細胞,缺乏AD特徵性神經原纖維纏結和澱粉樣斑。
倫敦大學威康信託神經影像中心的一個研究小組已經展示出對額顳痴呆患者的大腦進行掃描的結果。計算機可以識別出老年痴呆症患者大腦特有的損傷,“使用計算機掃描與現在通用的診斷方法相比,它檢驗速度更快,精確度更高,同時也更廉價。”該中心的RichardFrackowiak教授解釋道,“新方法避免了人為的干涉使診斷結果更加客觀。新方法是用計算機對額顳痴呆患者和健康人的大腦進行掃描對比時發現的。兩種情形可以通過一個單一的臨床核磁共振掃描做到高度精確的區分。”
計算機可以通過一組掃描準確地找到正常人和額顳痴呆患者的區別,然後採用正確的診斷結果為依據掃描其他的病例。其準確率都要優於目前最好的臨床實踐診斷86%的準確率。額顳痴呆症在很多情況下被誤診為老年痴呆症。
Frackowiak教授強調,人腦經過相當多的損害在大腦中就會產生一種疾病的徵兆,因此及早做一個準確的診斷對於改善有效阻止大腦退化是非常重要的。“下一步就是要看一看我們是否可以使用一項技術確定病人患病的程度。”Frackowiak教授說,“這樣就可以用非入侵式工具快速檢驗反映新藥物治療的功效。”
鑑別診斷
主要應與Alzheimer病鑑別二者均發病隱襲,進展緩慢臨床上有許多共同點。最具有鑑別意義的是進行性痴呆症狀在病程中出現的時間順序AD早期出現遺忘視空間定向力和計算力受損等認知障礙,社交能力和個人禮節相對保留;額顳痴呆早期表現為人格改變言語障礙和行為障礙,空間定向力和記憶力保存較好,晚期才出現智慧型衰退和遺忘等Klüver-Bucy綜合徵是額顳痴呆早期行為改變的表現AD僅見於晚期。CT、MRI有助於兩者的鑑別,AD可見廣泛性腦萎縮額顳痴呆顯示額和(或)顳葉萎縮;臨床確診需組織病理學檢查。

 額顳痴呆(四)
額顳痴呆(四)