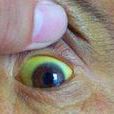
基本介紹
- 中文名:眼白髮黃
- 患病部位:頭部
- 所屬科室:中醫科 中醫綜合
發病原因,發病機制,相關檢查,鑑別診斷,緩解方法,相關疾病,相關症狀,
發病原因
(1)引起肝外膽管阻塞的常見疾病,有膽總管結石、狹窄、炎性水腫、蛔蟲、腫瘤及先天性膽道閉鎖等;引起膽管外壓迫而導致膽總管阻塞的常見疾病或原因,有胰頭癌、胰頭增大的慢性胰腺炎、乏特壺腹癌、膽總管癌、肝癌以及肝門部或膽總管周圍腫大的淋巴結(癌腫轉移)等。
(2)肝內膽管阻塞又可分為肝內阻塞性膽汁鬱積與肝內膽汁鬱積。前者常見於肝內膽管泥沙樣結石、癌栓(多為肝癌)、華支睪吸蟲病等;後者常見於毛細膽管型病毒性肝炎、藥物性膽汁鬱積症(如氯丙嗪、甲睪酮、口服避孕藥等)、細菌性膿毒血症、妊娠期復發性黃疸、原發性膽汁性肝硬化及少數心臟或腹部手術後等。
4.先天性非溶血性黃疸系指膽紅素的代謝有先天性的缺陷,發病多見於嬰、幼兒和青年,常有家族史。如在嬰幼兒時期未死亡而能存活下來者,其黃疸可反覆出現,常在感冒或運動、感染、疲勞後誘發,但患者一般健康狀況良好。這類黃疸臨床上較少見,有時易誤診為肝膽疾病。屬這類黃疸的常見疾病有以下幾種。
(1)Gilbert綜合徵:發生黃疸的機制是肝細胞攝取非結合膽紅素障礙(輕型,是臨床上最常見的一種家族性黃疸)及肝細胞微粒體中葡萄糖醛酸轉移酶不足(重型,預後差)所致。本病特徵為除黃疸外,其他肝功能試驗正常,血清內非結合膽紅素濃度增高,紅細胞脆性增加;口服膽囊造影劑後,膽囊顯影良好,肝活體組織檢查無異常。
(2)Dabin-Johnson綜合徵:引起黃疸的原因是非結合膽紅素在肝細胞內轉化為結合膽紅素後,結合膽紅素的轉運及向毛細膽管排泌功能發生障礙。本病特徵為血清結合膽紅素增高;口服膽囊造影劑後膽囊不顯影;肝臟外觀呈綠黑色(腹腔鏡下觀察),肝活組織檢查可見肝細胞內有瀰漫的棕褐色色素顆粒沉著。本病預後良好。
發病機制
1.正常膽紅素代謝
(1)膽紅素的來源與形成:80%~85%的膽紅素來源於成熟紅細胞的血紅蛋白。正常紅細胞的壽命平均為120天,從衰老和損傷的紅細胞釋放出來的血紅蛋白被單核-巨噬細胞系統(脾、肝、骨髓)吞食、破壞和分解,在組織蛋白酶的作用下成為血紅素、鐵和珠蛋白(鐵被機體再利用,珠蛋白進入蛋白代謝池),血紅素經血紅素加氧酶的作用轉變為膽綠素,膽綠素再經膽綠素還原酶作用還原成膽紅素。正常人每天由紅細胞破壞產生的血紅蛋白約60~80g/L,生成的膽紅素總量約為340~510mol/L,平均425mol/L;此外,另有15%~20%的膽紅素來源於骨髓中未成熟紅細胞的血紅蛋白(無效造血),及肝內游離的血紅素、含血紅素的蛋白質(包括肌紅蛋白、過氧化氫酶、過氧化物酶、細胞色素P450等),這些物質產生的膽紅素稱之為旁路性膽紅素;從血紅蛋白分解來的膽紅素(亦包括旁路性膽紅素)稱之為非結合膽紅素(unconjugatedbilirubin);非結合膽紅素迅速與血清白蛋白結合,形成非結合膽紅素白蛋白複合物,再經血循環運輸至肝臟。非結合膽紅素不溶於水,不能從腎小球濾出,故尿液中不含有非結合膽紅素。但非結合膽紅素呈脂溶性,與脂肪組織有較好的親和力。
(2)肝臟對非結合膽紅素的攝取、結合與排泄功能:
①肝臟對非結合膽紅素的攝取:肝臟是膽紅素代謝的重要場所。非結合膽紅素白蛋白複合物經血液運輸到肝細胞時,根據超微結構觀察,非結合膽紅素與白蛋白分離後,即經肝血竇Dissersquo;s間隙被肝細胞的微突所攝取,進入肝細胞後,非結合膽紅素被肝細胞漿內的特殊蛋白y及Z所攜帶(y及Z蛋白作為載體),運送至肝細胞的滑面內質網的微粒體內。
②非結合膽紅素的結合(即結合膽紅素的形成):在滑面內質網的微粒體內有葡萄糖醛酸轉移酶,非結合膽紅素在該酶的作用下與葡萄糖醛酸結合形成葡萄糖醛酸酯,或稱為結合膽紅素(Conjugatedbilirubin)。與1個分子葡萄糖醛酸結合的結合膽紅素稱膽紅素Ⅰ(單酯),與2個分子葡萄糖醛酸結合的結合膽紅素稱膽紅素Ⅱ(雙酯)。從膽汁中排泌的結合膽紅素大部分是雙酯膽紅素。因結合膽紅素呈水溶性,可經腎小球濾過而從尿中排出,故尿中膽紅素定性試驗陽性。
③結合膽紅素的排泄:結合膽紅素形成後如何從肝細胞排出,其確切機制尚未完全闡明,多認為是通過主動排泄的耗能過程來完成。結合膽紅素經高爾基器運輸到毛細膽管微突、微膽管、細膽管、小膽管、肝總管、膽總管,經十二指腸乳頭排入十二指腸。
④膽紅素的腸肝循環:結合膽紅素經膽道排入腸道後並不能被腸黏膜所吸收,而在迴腸末端及結腸經厭氧菌還原酶作用後還原為尿膽原(每天腸道形成的尿膽原總量約為68~473mol)。尿膽原的大部分氧化為尿膽素從糞便中排出體外,也稱糞膽素(或糞膽原);小部分尿膽原(10%~20%)被迴腸和結腸黏膜吸收,經門靜脈血流回到肝內,在回到肝內的尿膽原中,有大部分再經肝細胞作用後又轉變為結合膽紅素,又隨膽汁排入腸道內,這一過程稱為膽紅素的腸肝循環。有小部分未能轉變為結合膽紅素,而是經體循環(即小部分尿膽原rarr;肝靜脈rarr;下腔靜脈rarr;心臟rarr;體循環),由腎臟排出體外,正常人每天由尿液排出的尿膽原一般不超過6.8mol。尿內尿膽原定性試驗為弱陽性或陽性(正常膽紅素代謝,圖1)。
2.溶血性黃疸紅細胞大量破壞(溶血)後,非結合膽紅素形成增多,大量的非結合膽紅素運輸至肝臟,必然使肝臟(肝細胞)的負擔增加,當超過肝臟對非結合膽紅素的攝取與結合能力時,則引起血液中非結合膽紅素濃度增高。此外,大量溶血導致的貧血,使肝細胞處在缺氧、缺血的狀態下,其攝取、結合非結合膽紅素的能力必然會進一步降低,結果導致非結合膽紅素在血液中濃度更為增高而出現黃疸(圖2)。
3.肝細胞性黃疸由於肝細胞發生了廣泛性損害(變性、壞死),致使肝細胞對非結合膽紅素的攝取、結合發生障礙,故血清中非結合膽紅素濃度增高,而部分未受損的肝細胞仍能繼續攝取、結合非結合膽紅素,使其轉變為結合膽紅素,但其中一部分結合膽紅素未能排泌於毛細膽管中,而是經壞死的肝細胞間隙反流入肝淋巴液與血液中,或因肝細胞變性、腫脹、匯管區炎性病變以及毛細膽管、小膽管內膽栓形成,使結合膽紅素的排泄受阻,結果造成結合膽紅素經小膽管溢出(小膽管內壓增高而發生破裂)而反流入肝淋巴流與血液,最終均導致血清中結合膽紅素濃度也增高而出現黃疸(圖3)。
4.阻塞性黃疸(膽汁鬱積性黃疸)無論是肝內的毛細膽管、微細膽管、小膽管,還是肝外肝膽管、總肝管、膽總管及乏特壺腹等處的任何部位發生阻塞或膽汁鬱積,則阻塞或鬱積的上方膽管內壓力不斷增高,膽管不斷擴張,最終必然導致肝內小膽管或微細膽管、毛細膽管發生破裂,使結合膽紅素從破裂的膽管溢出,反流入血液中而發生黃疸(圖4)。此外,某些肝內膽汁鬱積並非全由膽管破裂等機械因素所致(如藥物所致的膽汁鬱積),還可由於膽汁的分泌減少(分泌功能障礙)、毛細膽管的通透性增加、膽汁濃縮、淤滯而致流量減少,最終導致膽管內膽鹽沉積與膽栓的形成。
相關檢查
實驗室檢查
1.尿液檢查主要是檢測尿中尿膽原與膽紅素。溶血性黃疸時,尿膽原顯著增加而尿膽紅素陰性;肝細胞性黃疸時,尿膽原增加、正常或減少(視有無肝內膽汁鬱積而定),而尿膽紅素陽性;阻塞性黃疸時,尿膽原一般減少甚至缺乏(視梗阻程度而定),而尿膽紅素則顯著增加。
2.血液檢查溶血性黃疸時,血紅蛋白與紅細胞均降低,末梢血中網織紅細胞及晚幼紅細胞增加,骨髓象中紅細胞系統顯著增生旺盛;地中海貧血時,紅細胞脆性常降低;遺傳性球形紅細胞增多症時,則紅細胞脆性增加;自身免疫性溶血性貧血或新生兒溶血性貧血時,抗人體球蛋白試驗(CoombsTest)呈陽性反應。
3.肝功能試驗
(1)血清膽紅素測定:1分鐘膽紅素(lrsquo;B)相當於結合膽紅素(是血清與試劑混合後於1min時測定的膽紅素含量)一般占總膽紅素(TB)的20%。溶血性黃疸時,lrsquo;B/TB的比值一般60%。3種黃疸的膽紅素代謝實驗鑑別見表1。
(2)血清蛋白測定與蛋白電泳:在肝細胞性黃疸的中、晚期,血清總蛋白及白蛋白減少,球蛋白增高,白蛋白/球蛋白比值降低甚至倒置(正常時比值為2∶1)。少數情況下,如球蛋白顯著增高時,則總蛋白可正常或超過正常。蛋白電泳測定在急性黃疸型肝炎者,其beta;及gamma;球蛋白輕度升高;而肝硬化時beta;及gamma;球蛋白明顯增高;梗阻性黃疸的中、晚期,alpha;2及beta;球蛋白升高;在原發性膽汁性肝硬化時,則alpha;2、beta;及gamma;球蛋白增高。
(3)血清酶學檢查:
①主要反映肝細胞損害的血清酶,有丙氨酸氨基轉移酶(ALT)、門冬氨酸氨基轉移酶(AST)及腺苷脫氨酶(ADA)。ALT與AST活力升高是肝細胞損害最敏感的指標,常超過正常值的5~10倍。但在重症肝炎時,如發現轉氨酶(ALT及AST)的活力反而降低,而血清膽紅素濃度明顯升高,呈膽酶分離現象,多提示患者預後不良;ADA對慢性肝病時的肝細胞損害更有診斷意義,尤其是其同工酶ADA2。
②主要反映膽汁鬱積的血清酶,有鹼性磷酸酶(ALP)、gamma;-谷氨醯轉肽酶(gamma;-GT)、5rsquo;-核苷酸酶(5rsquo;-NT)及乳酸脫氫酶(LDH)等。ALP在肝內、肝外阻塞性黃疸,肝內膽汁鬱積時均顯著升高,當其升高值大於正常值的3倍以上時,如無骨病存在,則高度提示有膽道梗阻存在。在肝細胞性黃疸時ALP大多正常或僅輕度升高,一般不會超過正常值的2~3倍。gamma;-GT在急性肝炎者僅輕度或中度升高,而在梗阻性黃疸及原發性肝癌者可顯著性升高一般不會超過政黨值的2~3倍。gamma;-GT的同工酶gamma;-GT2可作為原發性肝癌的標誌物,國內報導其陽性率可達90%。5rsquo;-NT是ALP的一種同工酶,其診斷意義與ALP相同,但在骨病及妊娠期則5rsquo;-NT不受影響,其酶的活力仍然正常。LDH在多數急性肝炎者,其活力升高;在癌腫阻塞所致的黃疸時,LDH可顯著增高;良性膽汁鬱積時,LDH僅輕度升高。
(4)血清總膽固醇、膽固醇酯及脂蛋白-x(LP-X)測定:在梗阻性黃疸,總膽固醇增高;肝細胞性黃疸,尤其是肝細胞有廣泛壞死時,膽固醇酯降低。正常人血中無LP-X,而在肝外阻塞性黃疸及肝內膽汁鬱積時則LP-X呈陽性,其陽性率達90%~100%。單純肝細胞性黃疸時,LP-X極少陽性。
(5)凝血酶原時間測定:凝血酶原在肝細胞內生成,當肝細胞出現損害及腸內缺乏膽汁,使維生素K的吸收發生障礙時,則凝血酶原生成減少,故肝細胞性與膽汁鬱積性黃疸時,凝血酶原時間均延長。注射維生素K110mg或K38mg後,24~48h複查凝血酶原時間,如較注射前顯著縮短,表示肝功能正常(製造凝血酶原正常),黃疸可能為阻塞性;如注射後凝血酶原時間無變化,提示無膽汁鬱積,而是肝細胞功能受損。
(7)靛氰綠(ICG)試驗:靜脈注射ICG(按0.5mg/kg體重計算)後,15min抽血檢查。正常人ICG的平均瀦留量為注射劑量的10%,肝臟有實質性損害時ICG的瀦留量增加。此法已基本上替代了傳統的磺溴酞鈉(BSP)排泄試驗。
4.免疫學檢查甲、乙、丙、丁、戊、己、庚型病毒性肝炎的抗原-抗體系統(病原標誌物)檢測有助於各型肝炎病原學的診斷。甲胎蛋白(alpha;-FP)的檢測對原發性肝細胞性肝癌的診斷有很高的敏感性和特異性。原發性膽汁性肝硬化時IgM明顯升高,且血清內抗腺粒體抗體(AMA)及抗平滑肌抗體(SMA)絕大多數可呈陽性。肝細胞性與膽汁淤積性黃疸的鑑別見表2。
影像學檢查
4.電子計算機斷層掃描(CT)或磁共振成像(MRI)檢查兩者均可清晰顯示肝臟、膽道、胰腺及這些臟器鄰近部位的病變,MRI還可進行膽道成像,從而對黃疸的病因診斷提供重要的信息,進而可作出準確的診斷。CT、MRI與B型超音波檢查有相輔相乘的作用或互補作用。
5.X線檢查食管吞鋇發現食管靜脈曲張時,有助於肝硬化或門靜脈高壓的診斷。鋇劑檢查發現十二指腸框增寬時,有助於胰頭癌的診斷;十二指腸低張鋇劑造影時,如發現降部有充盈鐵損時,應考慮有Vater壺腹癌可能。如需了解膽囊及膽管情況還可進行膽囊或膽道造影術。
6.放射性核素掃描近年來用於診斷肝膽疾病和鑑別黃疸的核素掃描技術發展十分迅速,常用的有將標記99mTc的吡哆醛胺基酸類化合物注入外周靜脈,作肝膽動態顯像(ECT)觀察,可鑑別肝外膽管梗阻性黃疸與肝細胞性黃疸(核素經肝細胞攝取後經膽道排泄)。腸腔內無或很少核素進入時,證明系肝外膽管完全性或不完全性阻塞。單光子發射計算機斷層掃描(SPECT),對肝臟占位性病變的部位、大小及形態均有較高的分辨力,故有一定的診斷價值。
7.腹腔鏡檢查與肝穿刺活體組織檢查急性肝炎時,在腹腔鏡下肝臟呈紅色(大紅肝),膽囊鬆弛,脾臟腫大;肝外膽管梗阻時,肝臟呈綠色,膽囊腫大;肝內膽汁鬱積時,肝臟呈綠色花斑狀,膽囊鬆弛。在腹腔鏡直視下作肝活組織檢查對肝細胞性黃疸、肝炎、肝癌及肝內膽汁鬱積等診斷極有幫助。非直視下的肝活組織檢查也可進行,但應小心謹慎,以避免發生大出血。
鑑別診斷
眼白髮黃易混淆的症狀
●眼白髮藍醫學上名之為藍色鞏膜。這種徵象多是慢性缺鐵造成的。鐵是鞏膜表層膠原組織中一種十分重要的物質,缺鐵後可使鞏膜變薄,掩蓋不了鞏膜下黑藍色的脈絡膜時,眼白就呈現出藍色來了。而慢性缺鐵又必然導致缺鐵性貧血。凡中、重度貧血患者,其眼白都呈藍白色。
●眼白髮紅通常是由細菌、病毒感染髮炎引起的充血現象。倘若同時還伴有分泌物、異物感、發癢及眼痛等症狀,應去醫院眼科診治一下,問題可能更複雜一些。另外,血壓高的人發生腦溢血之前、羊角風病發作之前和嚴重失眠者及心功能不全者,都會出現眼白充血發紅的症狀。倘如單側眼白髮紅,應注意是否受到性病感染。
●眼白出現血片是動脈硬化,特別是腦動脈硬化的警示牌。
●眼白出現綠點大多是腸梗阻的早期信號。
●眼白出現紅點是毛細血管末端擴張的結果。糖尿病患者通常會出現此類症狀。
●眼白出現三角、圓形或半月形的藍色、灰色或黑色斑點是腸蛔蟲病的常見症狀。
黃疸應該做哪些檢查?
實驗室檢查
2.血液檢查溶血性黃疸時,血紅蛋白與紅細胞均降低,末梢血中網織紅細胞及晚幼紅細胞增加,骨髓象中紅細胞系統顯著增生旺盛;地中海貧血時,紅細胞脆性常降低;遺傳性球形紅細胞增多症時,則紅細胞脆性增加;自身免疫性溶血性貧血或新生兒溶血性貧血時,抗人體球蛋白試驗(CoombsTest)呈陽性反應。
3.肝功能試驗
(1)血清膽紅素測定:1分鐘膽紅素(lrsquo;B)相當於結合膽紅素(是血清與試劑混合後於1min時測定的膽紅素含量)一般占總膽紅素(TB)的20%。溶血性黃疸時,lrsquo;B/TB的比值一般60%。3種黃疸的膽紅素代謝實驗鑑別見表1。
(2)血清蛋白測定與蛋白電泳:在肝細胞性黃疸的中、晚期,血清總蛋白及白蛋白減少,球蛋白增高,白蛋白/球蛋白比值降低甚至倒置(正常時比值為2∶1)。少數情況下,如球蛋白顯著增高時,則總蛋白可正常或超過正常。蛋白電泳測定在急性黃疸型肝炎者,其beta;及gamma;球蛋白輕度升高;而肝硬化時beta;及gamma;球蛋白明顯增高;梗阻性黃疸的中、晚期,alpha;2及beta;球蛋白升高;在原發性膽汁性肝硬化時,則alpha;2、beta;及gamma;球蛋白增高。
(3)血清酶學檢查:
①主要反映肝細胞損害的血清酶,有丙氨酸氨基轉移酶(ALT)、門冬氨酸氨基轉移酶(AST)及腺苷脫氨酶(ADA)。ALT與AST活力升高是肝細胞損害最敏感的指標,常超過正常值的5~10倍。但在重症肝炎時,如發現轉氨酶(ALT及AST)的活力反而降低,而血清膽紅素濃度明顯升高,呈膽酶分離現象,多提示患者預後不良;ADA對慢性肝病時的肝細胞損害更有診斷意義,尤其是其同工酶ADA2。
②主要反映膽汁鬱積的血清酶,有鹼性磷酸酶(ALP)、gamma;-谷氨醯轉肽酶(gamma;-GT)、5rsquo;-核苷酸酶(5rsquo;-NT)及乳酸脫氫酶(LDH)等。ALP在肝內、肝外阻塞性黃疸,肝內膽汁鬱積時均顯著升高,當其升高值大於正常值的3倍以上時,如無骨病存在,則高度提示有膽道梗阻存在。在肝細胞性黃疸時ALP大多正常或僅輕度升高,一般不會超過正常值的2~3倍。gamma;-GT在急性肝炎者僅輕度或中度升高,而在梗阻性黃疸及原發性肝癌者可顯著性升高一般不會超過政黨值的2~3倍。gamma;-GT的同工酶gamma;-GT2可作為原發性肝癌的標誌物,國內報導其陽性率可達90%。5rsquo;-NT是ALP的一種同工酶,其診斷意義與ALP相同,但在骨病及妊娠期則5rsquo;-NT不受影響,其酶的活力仍然正常。LDH在多數急性肝炎者,其活力升高;在癌腫阻塞所致的黃疸時,LDH可顯著增高;良性膽汁鬱積時,LDH僅輕度升高。
(7)靛氰綠(ICG)試驗:靜脈注射ICG(按0.5mg/kg體重計算)後,15min抽血檢查。正常人ICG的平均瀦留量為注射劑量的10%,肝臟有實質性損害時ICG的瀦留量增加。此法已基本上替代了傳統的磺溴酞鈉(BSP)排泄試驗。
4.免疫學檢查甲、乙、丙、丁、戊、己、庚型病毒性肝炎的抗原-抗體系統(病原標誌物)檢測有助於各型肝炎病原學的診斷。甲胎蛋白(alpha;-FP)的檢測對原發性肝細胞性肝癌的診斷有很高的敏感性和特異性。原發性膽汁性肝硬化時IgM明顯升高,且血清內抗腺粒體抗體(AMA)及抗平滑肌抗體(SMA)絕大多數可呈陽性。肝細胞性與膽汁淤積性黃疸的鑑別見表2。
影像學檢查
1.B型超音波檢查是一種安全、方便、無痛苦、無創傷性且可反覆進行的檢查,在黃疸的鑑別診斷中已成為十分重要的檢查方法,甚至是首選的檢查方法。B超顯像對鑑別肝細胞性黃疸與阻塞性黃疸頗有幫助。肝外膽道梗阻時,可見到膽總管及肝內膽管均表現為擴張,且可見到腫大而表面光滑的膽囊,同時對肝外膽道梗阻的原因、部位等可作出較準確的診斷。
4.電子計算機斷層掃描(CT)或磁共振成像(MRI)檢查兩者均可清晰顯示肝臟、膽道、胰腺及這些臟器鄰近部位的病變,MRI還可進行膽道成像,從而對黃疸的病因診斷提供重要的信息,進而可作出準確的診斷。CT、MRI與B型超音波檢查有相輔相乘的作用或互補作用。
5.X線檢查食管吞鋇發現食管靜脈曲張時,有助於肝硬化或門靜脈高壓的診斷。鋇劑檢查發現十二指腸框增寬時,有助於胰頭癌的診斷;十二指腸低張鋇劑造影時,如發現降部有充盈鐵損時,應考慮有Vater壺腹癌可能。如需了解膽囊及膽管情況還可進行膽囊或膽道造影術。
6.放射性核素掃描近年來用於診斷肝膽疾病和鑑別黃疸的核素掃描技術發展十分迅速,常用的有將標記99mTc的吡哆醛胺基酸類化合物注入外周靜脈,作肝膽動態顯像(ECT)觀察,可鑑別肝外膽管梗阻性黃疸與肝細胞性黃疸(核素經肝細胞攝取後經膽道排泄)。腸腔內無或很少核素進入時,證明系肝外膽管完全性或不完全性阻塞。單光子發射計算機斷層掃描(SPECT),對肝臟占位性病變的部位、大小及形態均有較高的分辨力,故有一定的診斷價值。
7.腹腔鏡檢查與肝穿刺活體組織檢查急性肝炎時,在腹腔鏡下肝臟呈紅色(大紅肝),膽囊鬆弛,脾臟腫大;肝外膽管梗阻時,肝臟呈綠色,膽囊腫大;肝內膽汁鬱積時,肝臟呈綠色花斑狀,膽囊鬆弛。在腹腔鏡直視下作肝活組織檢查對肝細胞性黃疸、肝炎、肝癌及肝內膽汁鬱積等診斷極有幫助。非直視下的肝活組織檢查也可進行,但應小心謹慎,以避免發生大出血。
緩解方法
預防調護
飲食有節,勿嗜酒,勿進食不潔之品及恣食辛熱肥甘之物。黃疸病人應注意休息,保持心情舒暢,飲食宜清淡。本病一旦發現,立即隔離治療,並對其食具、用具加以清毒,將其排泄物深埋或用漂白粉消毒。經治療黃疸消退後,不宜馬上停藥,應根據病情繼續治療,以免復發。
相關疾病
感冒,膽汁性肝硬化,毒蕈中毒,黃疸,慢性胰腺炎,十二指腸憩室梗阻性黃疸綜合徵,先天性膽道閉鎖,藥物性肝病,地中海貧血,溶血性貧血,自身免疫性溶血性貧血,陣發性睡眠性血紅蛋白尿,病毒性肝炎,鉤端螺旋體病,瘧疾,敗血症,膽總管結石,白髮,先天性非溶血性黃疸,華支睪吸蟲病,遺傳性球形紅細胞增多症,蠶豆病,濕熱蘊脾,水腫,血灌瞳神,腫脹。
相關症狀
充血,創傷,膽道梗阻,膽管梗阻,膽汁性肝硬化,發炎,紅細胞增多,黃疸,靜脈曲張,囊腫,尿膽紅素陰性,尿膽原增加,貧血,缺鐵性貧血,溶血性黃疸,溶血性貧血,失眠,糖尿,眼白出現紅點,眼白髮紅,眼痛,重度貧血,阻塞性黃疸。