概述簡介,形態特徵,包囊,裂殖體,配子體,卵囊,生活病史,致病詳情,致病機制,臨床分類,危害因素,免疫能力,實驗診斷,病原學檢查,血清學試驗,流行病學,流行概況,流行環節,防治原則,性格改變,高自殺率,
概述簡介
剛地弓形蟲是
貓科動物的腸道球蟲,1908年由法國學者Nicolle及Manceaux在北非剛地梳趾鼠的肝脾
單核細胞內發現,蟲體呈弓形,命名為剛地弓形蟲。
該蟲呈世界性分布,人和許多動物都能感染,全世界有25%—50%受感染,中國陽性感染率為5%—20%,部分地區高達30%以上。
剛地弓形蟲是一種重要的機會致病
原蟲(opportunistic protozoan),在宿主免疫功能低下時,可致嚴重後果。但是,該弓形蟲只能在貓的胃裡繁殖,有研究發現弓形蟲感染可以潛在地影響人類的行為,甚至世界的文化。在2010年南非世界盃淘汰賽階段的八場比賽中,全部都是弓形蟲感染率高的國家獲得了勝利。
現在,科學家用這種剛地弓形蟲引發的免疫系統現象來治療癌症,直接攻擊腫瘤細胞。據研究人員介紹,雖然剛地弓形蟲並不是業界唯一的唯一研究方向,但其獨特的作用還是值得科學家深入的研究下去。來自達特茅斯-希契科克醫療中心的
微生物學和
免疫學教授蓋索告訴我們,經過不斷的實驗和分析,已經找到了利用這種寄生蟲來激活身體免疫系統來抵抗癌細胞的原理。他們首先讓小白鼠感染了黑色素瘤和卵巢癌,然後分別在使其感染剛地弓形蟲,最後經過了12天的培養後發現,腫瘤明顯的縮小了,讓小白鼠的生存時間大幅增加了,有超過90%的小白鼠存活了下來。特別是黑色素瘤,這種現代醫學沒有更好治療方法的疾病居然在剛地弓形蟲的“控制”下居然得到了很好的控制。其實感染剛地
弓形蟲非常容易,只要是溫血動物都有可能感染。它讓科學家都感到神奇的是能夠控制寄主的免疫系統來免除自己被殺死和寄主被自己殺死。據研究分析之後發現,這種寄生蟲可以釋放CD8+T細胞,破壞病毒感染細胞和癌症細胞,這就是為什麼小白鼠的癌細胞會被減弱,比現在的治療程度足足好了六倍以上。不管這種寄生蟲對癌細胞的治療有多大的效果,它始終是對身體有害的,所以科研人員對剛地弓形蟲進行了基因改良,讓它不會對人體產生嚴重的影響,比如引發體內器官的炎症,從而導致其他病症。
形態特徵
弓形蟲發育的全過程,可有5種不同形態的階段:即滋養體、包囊、裂殖體、配子體和卵囊。
滋養體 是指在中間宿主在核細胞內營分裂繁殖的蟲體,又稱速殖子(tachyzoite)。游離的蟲體呈弓形成月芽形,一端較尖,一端鈍圓;一邊扁平,另一邊較膨隆。速殖子長4~7µm,最寬處2~4µm。經姬氏染劑或瑞氏染劑染色後可見胞漿呈藍色,胞核呈紫紅色。核位於蟲體中央,在核與尖端之間有染成淺紅色的顆粒稱
副核體。游離蟲體能在螺旋式轉動。細胞
內寄生的蟲體呈紡錘形或橢圓形,可以內二
芽殖、
二分裂及
裂體增殖三種方式不斷繁殖,一般含數個至十多個蟲體。被個被宿主細胞膜包繞的蟲體集合體稱假包囊(pseudocyst)(圖12-5),增殖至一定數目時,胞膜破裂,速殖子釋出,隨血流至其它細胞內繼續繁殖。電鏡下,速殖子表膜由兩層組成,外層包繞整個蟲體,在側緣向內凹陷而成
胞口樣微孔,內層稍厚,在前端、側端和後端有類
錐體(conoid)及極環(polar ring)。類錐體是由一組或幾組向上旋曲而中空的弓形線組成。棒狀體(rhoptry)8~10條呈球棒狀,為腺體樣結構,是類錐體向後延伸的部分。胞核位於蟲體後半部,核仁位置不定,
高爾基體常位於核的前沿凹陷處,呈膜囊樣結構;線粒體一至數個;蟲體還有發達的
粗面內質網、
溶酶體和
核糖體(圖12-6)。當蟲體進行內二
芽殖分裂時可見到:蟲體內
細胞器消失,胞核的前沿分裂成2個突起物,逐漸伸展形成2個子核,恢復所有細胞器,蟲體分裂成2個蟲體。
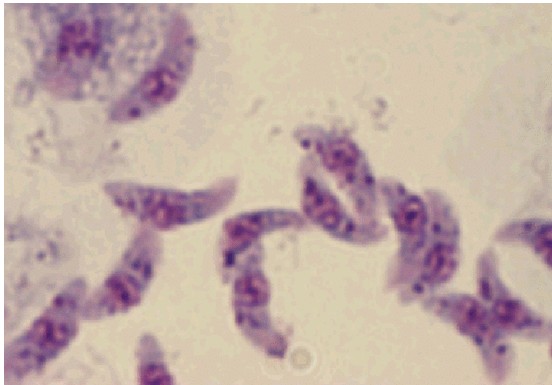
 弓形蟲病是由剛地弓形蟲所引起的
弓形蟲病是由剛地弓形蟲所引起的包囊
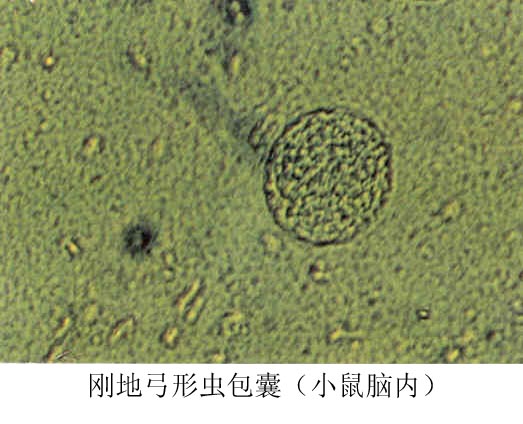
包囊圓形或橢圓形,直逕自5µm至100µm,具有一層富有彈性的堅韌囊壁。囊內
滋養體稱緩殖子(bradyzoite)可不斷增殖,內含數個至數百個蟲體,在一定條件下可破裂,緩殖子重新進入新的細胞形成新的包囊,可長期在組織內生存。
裂殖體
在貓科動物小
腸絨毛上皮細胞內發育增殖,成熟的裂殖體為長橢圓形,內含4~29個裂殖子,以10~15個居多,呈扇狀排列,裂殖子形如新月狀,前尖後鈍,較滋養體為小。
配子體
由游離的裂殖子侵入另一個腸上皮細胞發育形成配子母細胞,進而發育為配子體,有雌雄之分。雌配子體呈圓形,成熟後發育為雌配子,其體積可不斷增大達10~20µm,核染成深紅色,較大,胞質深藍色;
雄配子體量較少,成熟後形成12~32個雄配子,其兩端尖細,長約3µm,電鏡下可見前端部有2根鞭毛。雌雄配子受精結合發育為合子(zygote),而後發育成卵囊。
卵囊
剛從貓糞排出的卵囊為圓形或橢圓形,大小為10~12µm;具兩層光滑透明的囊壁,內充滿均勻小顆粒。成熟卵囊含2個
孢子囊,每個分別由4個子孢子組成,相互交錯在一起,呈新月形。
生活病史
弓形生活史包括有性生殖和無性生殖階段,全過程需兩種宿主,在貓科動物體內完成有性世代,同時也進行無性增殖,故貓是弓形蟲的終宿主兼中間宿主。在其它動物或人體內只能完成無性生殖,最為
中間宿主。
有性生殖只限於在貓科動物小腸
上皮細胞內進行,稱腸內期發育。無性生殖階段可在腸外其它組織、細胞內進行,稱腸外期發育。弓形蟲對中間宿主的選擇極不嚴格,除哺乳動物外,鳥類、魚類和人都可寄生,對寄生組織的選擇也無特異親嗜性,除紅細胞外的
有核細胞均可寄生
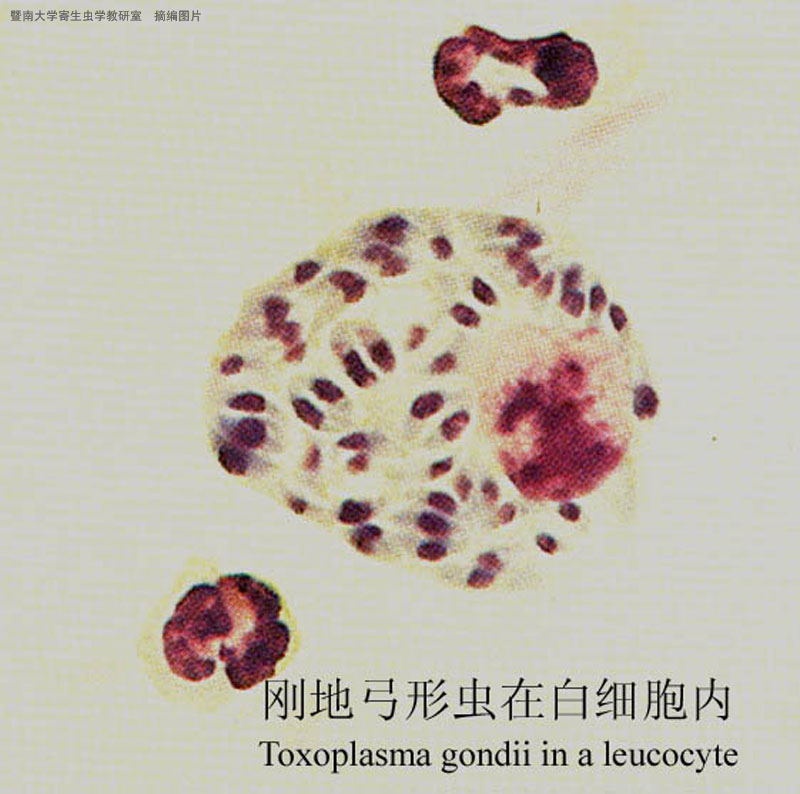 剛地弓形蟲
剛地弓形蟲1.中間宿主內的發育 當貓糞內的卵囊或動物肉類中的包囊或假包囊被中間宿主如人、羊、豬、牛等吞食後,在腸內逸出子孢子、緩殖子或速殖子,隨即侵入腸壁經血或淋巴進入單核吞噬細胞系統寄生,並擴散至全身各器官組織,如腦、淋巴結、肝、心、肺、肌肉等進入細胞內發育繁殖,直至細胞破裂,速殖子重行侵入新的組織、細胞,反覆繁殖。在免疫功能正常的機體,部分速殖子侵入宿主細胞後,特別是腦、眼、骨骼肌的蟲體繁殖速度減慢,並形成包囊,包囊在宿主體內可存活數月、數年,甚至終身不等。當機體免疫功能低下或長期套用免疫抑制劑時,組織內的包囊可破裂,釋出緩殖子,進入血流和其他新的組織細胞繼續發育繁殖。包囊亦
中間宿主之間或終宿之間互相傳播的主要形成。
2.終宿主內的發育 貓或貓科動物捕食動物內臟或肉類組織時,將帶有弓形蟲包囊或假包囊吞入消化道而感染。此外食入或飲入外界被成熟卵囊污染的食物或水也可得到感染。卵囊內子孢子在小腸腔逸出,主要在迴腸部侵入小腸上皮細胞發育繁殖,經3~7天,上皮細胞內的蟲體形成多個核的裂殖體,成熟後釋出裂殖子,侵入新的腸上皮細胞形成第二、三代裂殖體,經數代增殖後,部分裂殖子發育為配子母細胞,繼續發育為雌雄配子體,雌雄配子受精成為合子,新近形成卵囊,破出上皮細胞進入腸腔,隨糞便排出體外,在適宜溫、濕度環境中經2~4天即發育為具感染性的成熟卵囊,貓吞食不同發育期蟲體後排入卵囊的時間不同,通常吞食包囊後約3~10天就能排出卵囊,而吞食假包囊或卵囊後約需20天以上。受染的貓,一般可排出1000萬/日卵囊,
排囊可持續約10~20天,其間排出卵囊數量的尖峰時間為5~8天,是傳播的重要階段,卵囊具雙層囊壁,對外界抵抗力較大,對酸、鹼、消毒劑均有相當強的抵抗力,在室溫可生存3~18個月,貓糞內可存活1年,對乾燥和熱的抗力較差,80℃1分鐘即可殺死,因此加熱是防止卵囊傳播最有效的方法。
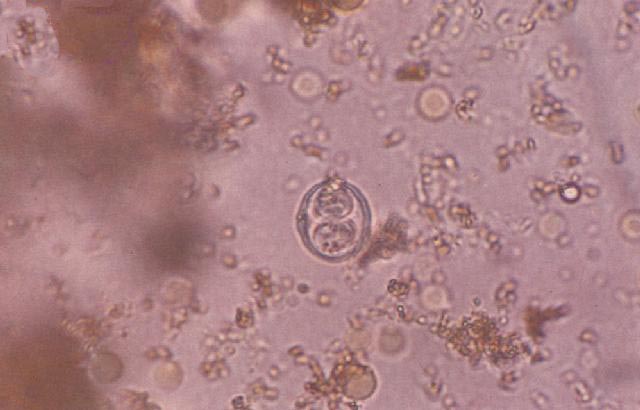 剛地弓形蟲成熟、未成熟卵囊和紅細胞
剛地弓形蟲成熟、未成熟卵囊和紅細胞 致病詳情
致病機制
弓形蟲的侵襲作用除與蟲體毒力有關外,宿主的免疫狀態亦起著重要作用,因此弓形蟲病的嚴重程度取決於寄生蟲與宿主相互作用的結果。根據蟲株的侵襲力、繁殖速度、包囊形成與否及對宿主的致死率等,剛地弓形蟲可分為強毒和弱毒株系,當前國際上公認的強毒株代表為RH株;弱毒代表為Beverley株,極大多數哺乳動物、人及家畜家禽類對弓形蟲都是易感中間宿主,易感性則因種而有所差異。
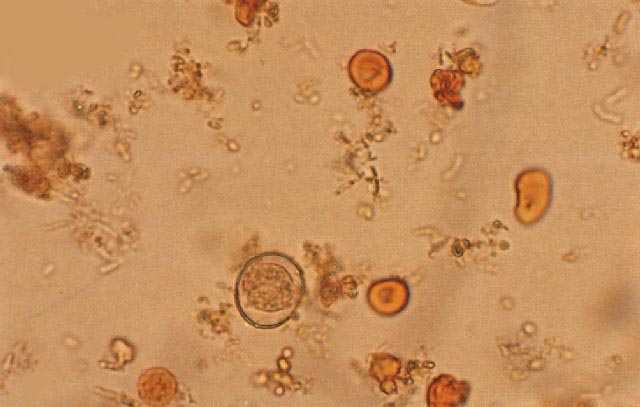 剛地弓形蟲成熟、未成熟卵囊和紅細胞
剛地弓形蟲成熟、未成熟卵囊和紅細胞速殖子期是弓形蟲的主要致病階段,以其對宿主細胞的侵襲力和在有核細胞內獨特的內二芽殖法增殖破壞宿主細胞。蟲體逸出後又重新侵入新的細胞,刺激淋巴細胞、巨噬細胞的浸潤,導致組織的急性炎症和壞死。電鏡下觀察到蟲體藉尖端類錐體和極環接觸宿主細胞膜,使細胞出現凹陷,蟲體藉助棒狀體分泌一種酶,稱穿透增強因子(penetration enhancing factor,PEF)協同蟲體旋轉運動穿入細胞內發育繁殖。
包囊內緩殖子是引起慢性感染的主要形式,包囊因緩殖子增殖而體積增大,擠壓器官,使功能受到障礙。包囊增大到一定程度,可因多種因素而破裂。游離的蟲體可刺激機體產生遲發性變態反應,並形成肉芽腫病變,後期的纖維鈣化灶多見於腦、眼部等。宿主感染弓形蟲後,在正常情況下,可產生有效的保護性免疫,多數無明顯症狀,當宿主有免疫缺陷或免疫功能低下時才引起弓形蟲病,即使在隱性感染,也可導致復發或致死的播散性感染;近幾年有報導愛滋病患者因患弓形蟲腦炎而致死。
臨床分類
有先天性和
獲得性弓形蟲病二類。
先天性弓形蟲病只發生於初孕婦女,經胎盤血流傳播。受染胎兒或嬰兒多數表現為隱性感染,有的出生後數月甚至數年才出現症狀;也可造成孕婦流產、早產、畸胎或死產,尤以早孕期感染,畸胎髮生率高。據研究表明,嬰兒出生時出現症狀或發生畸形者病死率為12%,而存活中80%有精神發育障礙,50%有視力障礙。以腦積水、大腦鈣化灶、視網膜脈絡膜炎和精神、運動的障礙為先天性弓形蟲病典型症候。此外,可伴有全身性表現,在新生兒期即有發熱、皮疹、嘔吐、腹瀉、黃疸、肝脾腫大、貧血、心肌炎、癲癇等。融合性肺炎是常見的死亡原因。
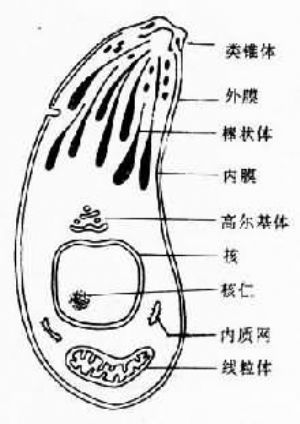 弓形蟲速殖子模式圖
弓形蟲速殖子模式圖獲得性弓形蟲病可因蟲體侵襲部位和機體反應性而呈現不同的臨床表現。因而無特異症狀,須與有關疾病鑑別。患者多數與職業、生活方式、飲食習慣有一定關係。淋巴結腫大是獲得性弓形蟲病最常見的臨床類型,多見於頜下和頸後淋巴結。其次弓形蟲常累及腦、眼部,引起中樞神經系統異常表現,在免疫功能低下者,常表現為腦炎、腦膜腦炎、癲癇和精神異常。弓形蟲眼病的主要特徵以視網膜脈絡膜炎為多見,成人表現為視力突然下降,嬰幼兒可見手抓眼症,對外界事物反應遲鈍,也有出現斜視、虹膜睫狀體炎,色素膜炎等,多見雙側性病變,視力障礙外常伴全身反應或多器官病損。
多數隱性感染者,當患有惡性腫瘤,施行器官移植,長期接受免疫抑制劑、放射治療、細胞毒劑等醫源性免疫受損情況下或先天性、後天性免疫缺陷者,如愛滋病患者、孕期婦女等都可使隱性感染狀態轉為急性重症,使原有病症惡化。據美國疾病控制中心(CDC)報告,在14510例愛滋病患者中並發弓形蟲腦炎者有508例,大多在2~8個月內死亡。另有資料表明在81例弓形蟲患者中伴有何杰金氏病者32例,淋巴肉瘤9例,白血病15例。
危害因素
(1)弓形蟲毒素(toxotoxin)一種抗原,致死因子,可致小鼠驚厥、後肢麻痹,幾分種後死亡。
(1)弓形蟲素(Toxoplasmin)對雞胚胎有畸作用。
(3)弓形蟲因子(Toxofactor)培養的上清液提取物,可阻止母鼠受孕,或流產,或胚胎髮育停滯。
(2)1996年,芬蘭赫爾辛基大學醫院的一項弓形蟲對胎兒影響的研究發現:在他們進行血清抗體檢查的16733名孕婦中,只有42人是原發性感染,其中有36人接受了螺旋黴素治療,長期隨訪結果,她們的孩子中共發生4例先天性弓形蟲病,2例有嚴重的神經系統病變,2例無臨床症狀。其餘原發性感染孕婦所生的孩子在生長發育和智力方面與其他孕婦的孩子沒有不同。
免疫能力
在免疫功能健全的宿主,細胞免疫在保護性免疫中起主要作用,其中T細胞、巨噬細胞、NK細胞及其它細胞介導的免疫反應尤起主導作用。被致敏的T細胞能釋放多種細胞因子,如 γ-干擾素(IFN-γ)、白介素-2(IL-2)等,參與免疫調節,激活巨細胞產生活性氧等從而抑制弓形蟲速殖子在細胞內繁殖並殺死蟲體。
人或動物受弓形蟲感染後能激發特異性抗體。感染早期出現IgM和IgA升高,一月後為高
滴度IgG所取代,並維持較長時間,能通過胎盤傳至胎兒,但抗感染的免疫保護作用不明顯。近有實驗研究證明,特異抗體與速殖子結合,在補體參與下可使蟲體溶解,或促進速殖子被巨噬細胞吞噬。
弓形蟲在正常未被激活的巨噬細胞內寄生時形成納蟲泡,使蟲體不能直接與胞內溶酶體結合,更不能有效地觸動巨噬細胞產生活性氧,而使蟲體能在細胞內發育與增殖,此為弓形蟲的一種免疫逃避機制。
實驗診斷
病原學檢查
具確診意義
1.塗片染色法 取急性期患者的體液、腦脊液、血液、骨髓、羊水、胸水經離心後,沉澱物作塗片,或採用活組織穿刺物塗片,經姬氏染色後,鏡檢弓形蟲滋養體。此法簡便,但陽性率不高易漏檢。此外也可切片用免疫酶或螢光染色法,觀察特異性反應,可提高蟲體的檢出率。
 剛地弓形蟲
剛地弓形蟲2.動物接種分離法 或細胞培養法查找滋養體。採用敏感的實驗動物小白鼠,樣本接種於腹腔內,一周后剖殺取腹腔液鏡檢,陰性需盲目
傳代至少3次;樣本亦可接種於離體培養的單層
有核細胞。動物接種和細胞培養是當前常用的病原查診方法。
血清學試驗
鑒於弓形蟲病原學檢查的不足和血清學技術的進展,血清診斷已成為當今廣泛套用的診斷手段。方法種類較多,主要有:
1.染色試驗(dye test,DT)
為經典的特異血清學方法,採用活滋養體在有致活因子的參與下與樣本內特異性抗體作用,使蟲體表膜破壞不為著色劑美藍所染。鏡檢見蟲體不被藍染者為陽性,蟲體多數被藍染者為陰性。
2.間接血凝試驗(IHA)
此法特異、靈敏、簡易,適用於流行病學調查及篩查性抗體檢測,套用廣泛。
3.間接免疫螢光接體試驗(IFA)
以整蟲為抗原,採用螢光標記的二抗檢測特異抗體。此法可測同型及亞型抗體,其中測IgM適用與臨床早期診斷。
4.酶聯免疫吸附試驗(ELISA)
用於檢測宿主的特異循環抗體或抗原,已有多種改良法廣泛用於早期急性感染和先天性弓形蟲病的診查。
現今將PCR及DNA探針技術套用於檢測弓形蟲感染,更具有靈敏、特異、早期診斷的意義。當前也開始試用於臨床,限於實驗室條件,國內尚不能推廣套用。
流行病學
流行概況
該病為動物源性疾病,分布於全世界五大洲的各地區,許多哺乳動物(約14種)、鳥類是本病的重要傳染源,人群感染也相當普遍。據
血清學調查,人群抗體陽性率為25%~50%。我國為5%~20%,多數屬隱性感染。國內人體弓形蟲病例,自從謝天華(1962)報告江西一側先天性腦發育不全及脈絡膜視網膜炎的臨床病例以來,已有數十個也分離出弓形蟲病原的病例。家畜的陽性率可達10%~50%,常形成局部爆發流行,嚴重影響畜牧業發展,亦威脅人類健康。造成廣泛流行的原因: ①多種生活史期都具感染性;②
中間宿主廣,家畜家禽均易感;③可在終宿主與中間宿主之間、中間宿主與中間宿主之間多向交叉傳播;④包囊可長期生存在中間宿主組織內;⑤卵囊排放量大,且對外環境抵禦力亦強。
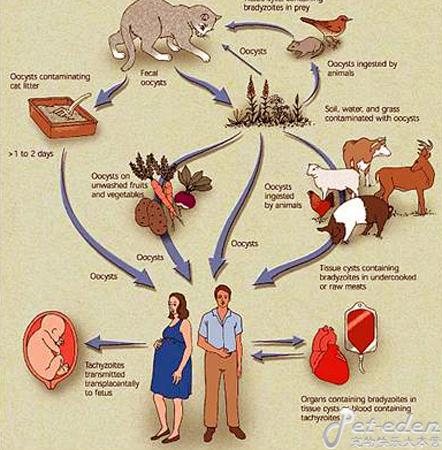
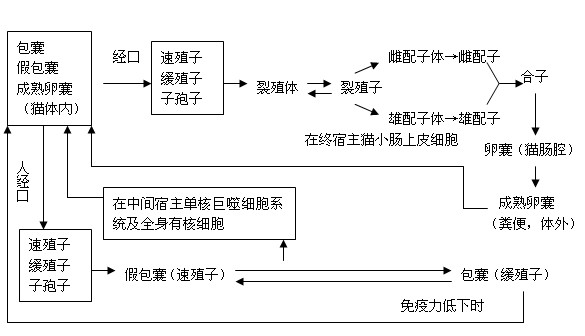 弓形蟲生活史需要兩個宿主
弓形蟲生活史需要兩個宿主流行環節
⑴傳染源:動物是本病的主要傳染源,而貓及貓科動物則為重要傳染源。人經胎盤的垂直傳播具有傳染源的意義。
⑵傳播途徑:有先天性和獲得性兩種。前者指胎兒在母體經胎盤血而感染;後者主要經口感染,可食入未煮熟的含弓形蟲的肉製品、蛋品、奶類而得感染。曾有因喝生羊奶而致急性感染的報告。經損傷的皮膚和黏膜也是一種傳染途徑,實驗室人員需加注意。此外,接觸被
卵囊污染的土壤、水源亦為重要的途徑。國外已有經輸血、器官移植而發弓形蟲病的報導。
節肢動物攜帶卵囊也具有一定的傳播意義。
⑶易感人群:人類對弓形蟲普遍易感,尤其是胎兒、嬰幼兒、腫瘤和愛滋病患者等。長期套用免疫抑制劑及免疫缺陷者可使隱性感染復燃而出現症狀。職業、生活方式、飲食習慣與弓形蟲感染率有密切關係。
防治原則
防止弓形蟲病流行重在預防。應加強對家畜、家禽和可疑動物的監測和隔離;對肉類加工廠建立必要的檢疫制度,加強飲食衛生管理,教育民眾不吃生或半生的肉製品,不養貓養動物;定期對孕婦作弓形蟲常規檢查,以
防制先天性弓形蟲病的發生。
 剛地弓形蟲
剛地弓形蟲對急性期患者應及時藥物治療,但至少尚無理想的特效藥物。乙胺嘧啶、磺胺類對增殖期弓形蟲有抑制生長的作用。常用製劑為複方新諾明(co-trimoxazole),亦可與乙胺嘧啶聯合套用提高療效,對孕婦應忌用,則可用螺旋黴素(spiramycin)毒性小,器官分布濃度高,為當前對孕婦的首選藥。療程中適當配伍用免疫增強劑,可提高宿主的抗蟲功能,發揮輔佐作用。
第一,注意飲食衛生,肉類要充分煮熟,避開生肉污染熟食。
第二,貓要養在家裡,餵熟食或成品貓糧,不讓它們在外捕食。因為貓的傳染是吃了感染的老鼠或鳥類,或者吃了污染貓糞的食物。
第三,要注意日常衛生,每天清除貓的糞便,接觸動物排泄物後要認真洗手。
第四,除非孕婦血清檢查證明已經有過弓形蟲感染,否則孕婦懷孕期間要避免接觸貓及其糞便。
第五,弓形蟲感染有多種簡便有效的藥物治療,如磺胺類加乙胺嘧啶,和螺旋黴素等,治療須按醫囑進行,孕婦感染及時治療大約可使胎兒感染機會減少。
性格改變
這種寄生蟲被稱為“剛地弓形蟲”,它傳染到人身上後,會使人的性格產生戲劇性改變。研究顯示,女性感染後會變得更加熱情、外向和關心他人,男性感染後會變得笨拙乃至沉悶。無論男女感染後都更容易有負罪感和不安全感。
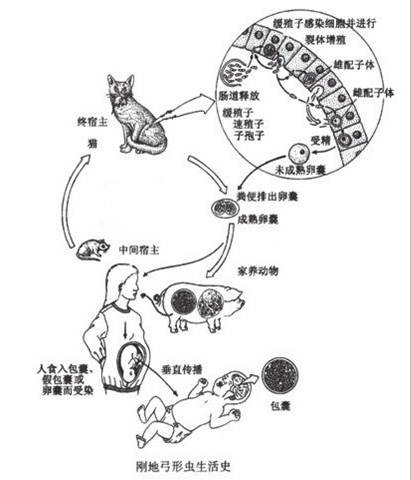 剛地弓形蟲生活史
剛地弓形蟲生活史其他研究者將“剛地弓形蟲”與精神分裂症聯繫起來。成人感染了這種寄生蟲就像患了輕微的流感,而兒童或胎兒一旦感染受到的影響會更大。牛津大學的研究者認為,感染了較多這種寄生蟲的兒童會患上多動症,智商也會下降。
拉弗蒂是加州大學聖巴巴拉分校的寄生蟲生態學家,專門研究寄生蟲對其他動物生態的影響。他多年來仔細研究了“剛地弓形蟲”感染程度很大和很小的地區。在巴西,三分之二的育齡女子都受到了感染,而在美國,這一數字只有八分之一。
高自殺率
2012年7月2日,美國一項最新研究結果顯示,養貓的女性更容易實施自殺行為。研究人員稱,貓體內一種稱為“剛地弓形蟲”的寄生蟲很可能是罪魁禍首。
美國馬里蘭州大學醫學院的此次研究調查樣本包含超過45000名
丹麥女性。研究結果發現,感染弓形蟲的女性的自殺幾率比未感染女性高出1.5倍,而且隨著體內弓形蟲抗體的增加,自殺幾率持續上升。
 弓形蟲病是由剛地弓形蟲所引起的
弓形蟲病是由剛地弓形蟲所引起的 剛地弓形蟲
剛地弓形蟲 剛地弓形蟲成熟、未成熟卵囊和紅細胞
剛地弓形蟲成熟、未成熟卵囊和紅細胞 剛地弓形蟲成熟、未成熟卵囊和紅細胞
剛地弓形蟲成熟、未成熟卵囊和紅細胞 弓形蟲速殖子模式圖
弓形蟲速殖子模式圖 剛地弓形蟲
剛地弓形蟲 弓形蟲生活史需要兩個宿主
弓形蟲生活史需要兩個宿主 剛地弓形蟲
剛地弓形蟲 剛地弓形蟲生活史
剛地弓形蟲生活史


