流行病學
中樞神經系統
1.
中樞神經系統疾病引發的低促性腺激素性性腺功能低下一般在20歲以前出現症狀患病高峰年齡在6~14歲 2.孤立性促性腺激素缺乏男性比女性更多見。
3.
神經性厭食常見於執意減肥或精神緊張型女孩近一個多世紀來,該病的發生有增加的趨勢
4.高
促性腺激素性性腺功能低下以先天發育異常為多見,發生率為1/2500~1/2000活產女嬰。
5.有些高強度訓練的運動員或芭蕾舞演員其青春發育、月經初潮均較同齡女孩晚。青春期前高泌乳素血症會發生青春延遲,但較為少見。
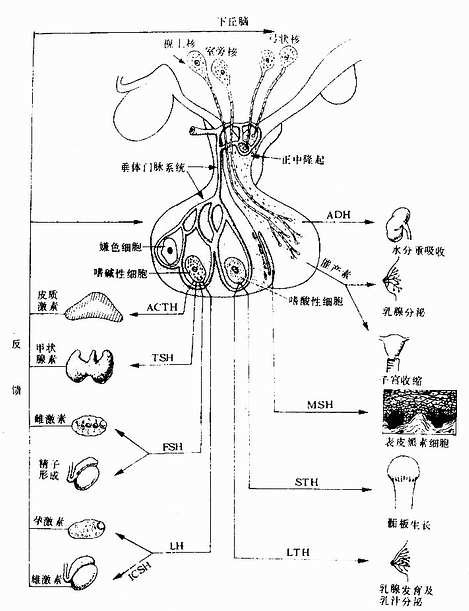 青春發育延遲及性幼稚
青春發育延遲及性幼稚病因
垂體
青春發育延遲及性幼稚可因影響
促性腺激素釋放激素(GnRH)脈衝分泌的各種疾病所致,也可能為垂體或性腺的功能低下所致因此根據其病因可分為體質性青春發育延遲低
促性腺激素性的性腺功能低下(
下丘腦-
垂體異常)及高促性腺激素性的性腺功能低下(性腺異常)。
體質性青春發育延遲(CDGM)
體質性青春發育延遲(CDGM)又稱為特發性青春發育延遲:指正常健康的
女孩13歲後仍未進入青春發育期,經各種檢查未發現病理性原因,性徵延遲發育是由於下丘腦GnRH脈衝式分泌功能延遲發動
低促性腺激素性性腺功能低下
低促性腺激素性性腺功能低下指女孩的性徵不發育是由於缺乏GnRH脈衝分泌使FSFI和LH分泌不足所致。GnRH缺乏的原因可以是先天的或出生後的發育缺陷也可以是腫瘤、炎症過程或損傷
(1)中樞神經系統疾病:主要是中樞神經系統的腫瘤感染、損傷或先天性缺陷還有些患者未發現垂體瘤但泌乳素升高,稱特發性高泌乳素血症,患者有泌乳,也可能與青春延遲有關。
(2)孤立性促性腺激素缺乏:此類患者僅僅促性腺激素缺乏因性激素水平低下骨骺閉合減慢,使長骨得以生長
(3)特發性垂體功能低下矮小症:通常是由於下丘腦釋放因子的缺乏所引起。
(4)功能性促性腺激素低減:嚴重的全身和慢性消耗性疾病及
營養不良致青春延遲。
神經性厭食是一種因精神心理和內分泌異常導致的功能性促性腺激素低下。常見於執意減肥或精神緊張型女孩患者進食習慣反常或厭食或食慾過勝。
有些高強度訓練的運動員或
芭蕾舞演員等因運動量大,體脂過少,青春期前高泌乳素血症會發生青春延遲
近年來的研究還提出青少年吸毒亦可導致青春延遲。
高促性腺激素性的性腺功能低下
高促性腺激素性性腺功能低下性徵不發育是由於原發性卵巢發育不全或功能障礙所致
發病機制
1.體質性青春發育延遲性徵延遲發育是由於下丘腦GnRH脈衝式分泌功能延遲發動,使下丘腦-垂體-性腺軸功能較晚激活。有些刺激試驗的研究結果表明這些患者生長激素(GH)的基礎值較低刺激後的反應亦不足表明這些患者有GH的缺乏,生長激素釋放激素(GHRH)及IGF-Ⅰ亦缺乏。此種情況又稱為聯合性
垂體激素缺乏(CPHD)。但這種缺乏是暫時的一旦青春發育開始其生長速度及GH分泌會變為正常家庭
遺傳因素對最終身高的影響很重要。患兒的父母或姊妹青春發育可能亦遲。 2.低促性腺激素性性腺功能低下GnRH分泌的缺乏可為相對或絕對的量不足;也可以是分泌形式的異常如GnRH分泌的幅度與頻率異常,後者對女性尤其重要。
(1)中樞神經系統疾病:位於鞍區的
腫瘤可能幹擾GnRH的合成與分泌常伴有幾種垂體激素的缺乏和異常
其他中樞神經系統疾患如
中樞神經系統感染損傷、先天畸形或頭部放療後均可有促性腺激素分泌障礙而發生青春延遲。
(2)孤立性促性腺激素缺乏:該病不伴有生長激素或其他垂體激素的異常。Kallmann綜合徵是一種較常見的孤立性促性腺激素缺乏。該病是一種非均一性的遺傳病,有編碼細胞外黏附分子的KALl
基因突變。對嚙齒類動物的研究表明Kallmann綜合徵的病因是由於缺乏GnRH神經元從嗅板到下丘腦的移行可為常染色體顯性遺傳常染色體隱性遺傳或X性連鎖遺傳由於遺傳方式不同,可表現為多種類型這類患者頭部MRI顯示缺乏嗅溝和嗅球。
(3)特發性垂體功能低下矮小症:臀位出生及圍生期的損傷可能與這種孤立性垂體功能低下有關。
(4)功能性促性腺激素低減:
甲狀腺功能低下和庫欣征亦常與青春延遲有關。
神經性厭食的病理生理變化包括神經內分泌代謝異常精神心理異常及營養不良患者對體型的胖瘦失去正常的自我感覺和判斷力。神經性厭食患者體內雌激素水平很低,而血循環中的睪酮水平卻維持在正常女性範圍雌二醇和睪酮的代謝均發生異常。在
雌二醇的代謝中由於發生了由16α-羥基化酶到2-羥基化酶的轉移使雌三醇的生成減少而2-羥基雌酮不適當地增加;因後者能與雌激素的受體結合而無雌激素的生物活性,從而導致雌激素的進一步缺乏。這種代謝的變化也和體重、身體成分及營養狀況有關。
雄激素代謝的異常主要是5α-還原酶活性的減低妨礙了睪酮向雙氫睪酮的轉化神經性厭食患者下丘腦-垂體-腎上腺軸的調節亦發生變化過多分泌的可的松使下丘腦-GRF-ACTH-腎上腺的活性增強,但
腎上腺雄激素的分泌則受到抑制可的松外周代謝的減少可能因T3缺乏所致給T3可使上述變化轉回正常。下丘腦-垂體-甲狀腺軸的變化是T3和T4的水平低下T3的降低尤其明顯形成低T3綜合徵神經性厭食患者的生長激素可能升高,部分可能是由於IGF-Ⅰ
負反饋減低的結果。患者血中IGF-Ⅰ的水平是減低的該水平與體重之間存在明顯的負相關。研究表明IGF-Ⅰ減少與GH增加是飢餓所致
有些高強度訓練的運動員或芭蕾舞演員等因運動量大,體脂過少,易發生青春延遲。
3.高促性腺激素性性腺功能低下由於卵巢功能低下不能合成和分泌足夠的性激素,E2水平低下干擾了對垂體和下丘腦的負反饋調節,使FSH和LH水平升高,故稱為“高促性腺激素性的性腺功能低下”。性腺均為條索狀46,XX單純性腺發育不全是常染色體的隱性遺傳46,XY單純性腺不全是X-性連鎖遺傳,亦有少數是常染色體隱性遺傳青春發育前的卵巢早衰、幼年時切除卵巢或因卵巢部位的放療或化療損害了卵巢功能,均可影響青春發育。
臨床表現
身體發育
體質性青春發育延遲
表現為13歲仍無第二性徵發育,身高可能較同齡兒童矮2個標準差,骨齡小於實際年齡身高及生長速度與骨齡相符血FSH、LH和E2濃度及LH對GnRH的反應均為青春期前水平 體質性青春延遲的兒童雖在兒童期和青春期較同齡人矮,一旦骨齡達到青春發育相應的年齡(12~13歲)時,同樣會出現性成熟的特徵,並經歷正常的發育過程達到性成熟和正常的成人身高。體質性青春發育延遲的患者在青春發育前,其身高生長是緩慢的
低促性腺激素性性腺功能低下
2(1)中樞神經系統疾病:較常見的與青春延遲有關的腫瘤是顱咽管瘤。臨床表現有頭痛視野缺損(多為雙顳側缺損)身材較矮、肢體無力性徵不發育、
糖尿病以及甲狀腺功能低下等小的腫瘤可經顯微外科手術切除,腫瘤體積過大應行開顱手術。術後配合放療。
與青春延遲有關的其他中樞神經系統腫瘤還有松果體瘤異位松果體瘤生殖細胞瘤及泌乳素瘤等有些會出現煩渴、多尿視力障礙和生長障礙
生長激素及多種垂體激素水平低下泌乳素有時可升高。兒童中的嫌色細胞瘤及泌乳素瘤不多見偶爾在十幾歲時發生可導致青春延遲、原發閉經。
(2)孤立性促性腺激素缺乏:患者表現為四肢長,指距大上身與下身的比例減小Kallmann綜合徵是一種較常見的孤立性
促性腺激素缺乏達青春期年齡仍無性徵發育。常伴有嗅覺障礙和其他畸形。
(3)特發性垂體功能低下矮小症:表現為青春延遲僅有孤立性生長激素缺乏的患者當骨齡達到青春發育年齡時,會自動出現青春發育的特徵。而對伴有促性腺激素缺乏者在接受GH治療時雖骨齡已超過青春發育年齡,仍不會有自動的青春發育
(4)功能性促性腺激素低減:可能發生青春延遲的臨床表現。
神經性厭食患者進食習慣反常或厭食或食慾過勝表現有嚴重的低體重低體溫低血壓畏寒、運動過度、情緒緊張等。這些女孩一般性格內向行為有強迫性。同時還表現有性徵不發育、原發閉經或繼發閉經神經性厭食若發生於青春前會導致青春延遲。
下丘腦GnRH脈衝分泌的頻率和幅度的障礙使促性腺激素的分泌減少造成促性腺激素低下狀態
高強度訓練的運動員或芭蕾舞演員其青春發育月經初潮均較同齡女孩晚青少年吸毒可導致青春延遲表現。
高促性腺激素性性腺功能低下
由於
卵巢功能低下不能合成和分泌足夠的性激素E2水平低下,干擾了對垂體和下丘腦的負反饋調節使FSH和LH水平升高故稱為“高促性腺激素性的性腺功能低下”此種情況以先天發育異常為多見常表現為性幼稚。例如Turner綜合徵,是一種
X染色體數目或結構異常的先天性疾病。其典型的核型為45,X或其他變異形式患兒卵巢不發育,呈條索狀因性激素缺乏而性徵不發育,呈性幼稚狀態除此以外,還常有一組軀體異常特徵如身矮、頸蹼、多面痣桶狀胸肘外翻等以及內臟的多發畸形。高促性腺激素性的性腺功能低下還見於46XX和46,XY單純性腺發育不全患者女性外表,內外生殖器均為女性,但性徵不發育且原發閉經性腺均為條索狀46,XX單純性腺發育不全是常染色體的隱性遺傳46,XY單純性腺不全是X-性連鎖遺傳,亦有少數是常染色體隱性遺傳。由於有Y存在其發育不全的性腺發生腫瘤的危險大大增加。青春發育前的卵巢早衰、幼年時切除卵巢或因卵巢部位的放療或化療損害了卵巢功能,均可影響青春發育
併發症
身材矮小畸形、內臟畸形等。
診斷
影像檢查儀
青春發育延遲與性幼稚的診斷步驟與檢查內容與性早熟相類似病史、體格檢查、
影像學檢查及骨齡的估價在青春延遲與性幼稚的診斷中同樣很重要。此外垂體促性腺激素泌乳素雌二醇的測定是鑑別病因是在性腺還是在垂體及下丘腦是不可缺少的。 高促性腺激素性性腺功能低下可通過測定血FSHLH的水平較容易地進行診斷女孩年齡已過13歲而無性徵發育或性徵開始出現後5年仍無月經來潮,應進行FSH、LH及E2測定。若FSH及LH水平升高則表明病因在性腺核型的檢查對高促性腺激素性性腺功能低下的女孩也是十分必要的。
與青春延遲有關的其他中樞神經系統腫瘤還有松果體瘤,異位松果體瘤生殖細胞瘤及泌乳素瘤等多數可較早做出診斷。
鑑別診斷:低促性腺激素性性腺功能低下與體質性青春延遲的鑑別診斷有時比較困難詳細的病史生長發育史出生史、頭部創傷史等以判斷青春延遲是否與先天異常、圍生期事件及
營養不良等有關。體格檢查首先應測量身高體重並計算其與同齡人平均值的標準差檢查性徵發育情況並確定其發育的期別。體格檢查還要注意排除心肺、腎及胃腸疾患。當上述檢查仍不能確診時有時一段時間的隨診觀察也是很必要的以確定是否有第二性徵自發出現或發展。一般18歲後仍未出現性成熟的第一個特徵,且
促性腺激素與
性激素的水平亦無增加,而血DHAS水平已達相應年齡,常常提示孤立性促性腺激素缺乏的診斷。
檢查
實驗室檢查
1.激素水平檢測出現一種或多種
垂體激素水平(如促性腺激素促甲狀腺激素和促腎上腺皮質激素等)低下,有時有泌乳素升高。
2.染色體檢查。
其它輔助檢查
1.骨齡、頭部
影像學CT或MRI檢查等約70%有蝶鞍擴大或
鈣化CT或MRI能對
腫瘤做出更詳細的診斷
2.盆腔超聲檢查盆腔超聲檢查對低促性腺激素性性腺功能低下的患者並非是必須的檢查項目但有助於了解子宮和卵巢發育的情況。
治療
體質性青春延遲治療
體質性青春延遲原則上不需特殊處理。因其只是發動延遲經一段時間後,特別是當骨齡達到相應的年齡後自然會開始正常的青春發育過程對性幼稚應按下述原則治療 1.原發病因的去除和糾正若存在中樞神經系統
腫瘤或疾患可根據情況決定手術抑或非手術治療。許多功能性的促性腺激素低下是可以糾正和調整的如改善營養狀態對神經性厭食者應鼓勵其進食,增加體重;對甲狀腺功能低下則應糾正甲低;治療庫欣綜合徵及高泌乳素血症等內分泌異常;嚴禁青少年吸毒等。
性腺功能低下的治療
(1)低促性腺激素性的
性腺功能低下的治療有以下幾種:
①促黃體生成素釋放激素(LHRH):適用於垂體對
下丘腦激素LHRH反應良好的患者靜脈小劑量脈衝式注射LHRH能刺激垂體分泌LH和FSH,進而刺激卵巢分泌性激素,促使性徵發育並誘導排卵。因價格昂貴,一般只用於已婚想生育者。
②人絕經後促性腺激素尿促性素(HMG):人絕經後促性腺激素從絕經後婦女尿中提取每支尿促性素(HMG)含FSH和LH各75U用於垂體本身有功能障礙的低促性腺激素性的性腺功能低下。此種治療亦只適用於有生育要求的患者。
③溴隱亭:
高泌乳素血症所致的青春延遲可用溴隱亭治療這是一種多巴胺的促效劑,可有效地抑制泌乳素水平改善性腺功能。
④雌激素:對無生育要求患者可採用雌激素替代治療套用雌激素可促使第二性徵發育於孕激素配合套用能有類似月經的周期性子宮出血。但雌激素也能促進骨成熟加速因此套用的時機應恰到好處。一般主張骨齡13歲起套用從小劑量開始。對內源性雌激素水平極低的患兒,在最初3個月內也可單用雌激素,以使生殖道有所發育以後再按周期序貫方案給藥。雌激素用22~28天自服藥的第15天加服
孕激素連服12~14天。然後停藥後等待月經來潮周期第5天再按上法開始下一個周期。
這些腫瘤多數對放療較敏感很少手術。小的腫瘤可經顯微外科手術切除,腫瘤體積過大應行開顱
手術術後配合放療。
(2)高促性腺激素性的性腺功能低下因為是卵巢本身的功能障礙故只能用雌激素替代治療,方法如前述有Y染色體存在的性腺發育不全,因這種性腺發生腫瘤的幾率很高而且相當高的機會是惡性故應儘早行性腺切除,術後用雌激素替代治療。
生長激素(GH)治療
對於身材矮小的性腺功能低下者或已明確有GH缺乏的患者一經診斷應儘早套用生長激素(GH)治療在套用生長激素(GH)治療期間不要同時套用雌激素因為
雌激素會加速骨骺癒合影響最終身高停用
生長激素(GH)後可開始性激素補充治療。
預後預防
預後:高促性腺激素性性腺功能低下由於有Y存在,其發育不全的性腺發生腫瘤的危險大大增加。
預防:早期診斷早期治療、做好隨訪
 青春發育延遲及性幼稚
青春發育延遲及性幼稚 青春發育延遲及性幼稚
青春發育延遲及性幼稚