特發性帕金森病或震顫麻痹是中老年常見的神經系統變性疾病,以黑質多巴胺能神經元變性缺失和路易小體形成為特徵。臨床表現靜止性震顫、運動遲緩、肌強直和姿勢步態異常等。由JamesParkinson(1817)首先描述。65歲以上人群患病率為1000/10萬,隨年齡增高,男性稍多於女性。
基本介紹
- 中文名::血管性帕金森綜合症
- 就診科室::內科
概述
(1)姿勢與步態面容呆板,形若假面具;頭部前傾,軀幹向前傾屈曲,肘關節、膝關節微屈;走路步距小,初行緩慢,越走越快,呈慌張步態,兩上肢不作前後擺動。
(2)靜止時震顫。
(3)肌肉僵硬。
(4)運動障礙。
(5)易激動,偶有陣發性衝動行為;出汗、唾液、皮脂腺液等分泌增多;腦脊液、尿中多巴胺及其代謝產物降低。
體症
 血管性帕金森綜合症
血管性帕金森綜合症多由一側上肢遠端開始,手指呈節律性伸展和拇指對掌運動,如“搓丸樣”動作,頻率為4-6次/秒,靜止時出現,精神緊張時加重,隨意動作時減輕,睡眠時消失;可逐漸擴展到同側及對側上下肢,下頜、口唇、舌及頭部一般較少受累。少數患者,尤其70歲以上發病可不出現震顫。部分患者可合併姿勢性震顫。
肌強直表現屈肌與甚肌張力同時增高,如關節被動運動時始終保持阻力增高,稱為“鉛管樣強直”;如肌強直與伴隨的震顫疊加,檢查時可感覺在均勻阻力中出現斷續停頓,稱為“齒輪樣強直”。肌錐體束受損時肌張力增高或痙攣不同,後者表現被動運動開始時阻力明顯,隨後迅速減弱,如同打開水果刀的折刀樣感覺(折刀樣強直),常伴腱反射亢進和病理征。
帕金森綜合症
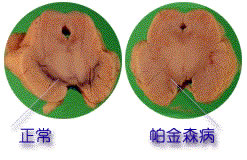 血管性帕金森綜合症
血管性帕金森綜合症由於四肢、軀幹和經部肌強直使患者站立時呈特殊屈曲體姿,頭前傾,軀幹俯屈,肘關節屈曲,腕關節伸直,前臂內受,髖和膝關節略彎曲。早期走路拖步,起步困難,邁步前身體前傾,隨病情進展呈小步態,行走時自動擺臂動作消失,軀幹與經部僵硬使轉彎時用連續小步。由於姿勢平衡障礙導致重心不穩,晚期由佐位、臥位起立困難;行走呈慌張步態,邁步後以極小的步態前沖,愈走愈快,不能立刻停步,下坡時更明顯。
反覆扣擊眉弓傷員產生持續眨眼反應、正常人反應不持續。可有眼瞼陣攣(西和的眼瞼輕度顫動)或眼瞼痙攣(眼瞼不自主閉合)。口、咽和齶肌運動障礙使講話緩慢、音量低(發音過弱)、流涎,嚴重時吞咽困難。常見皮膚乳、汗腺分泌亢進引起脂顏、多汗,消化道蠕動障礙引起頑固性便秘,交感神經功能障礙導致直立性低血壓等,括約肌功能不受累。部分患者晚期出現輕度認知功能減退、常見抑鬱和視幻覺,通常不研究。典型者無腱反射改變,跖反射屈性。
病因
絕大多數PD患者為散發性,約10%的患者有家族史,呈不完全外顯的常染色體顯性遺傳或隱性遺傳。雙胞胎一致性研究顯示,某些年輕(<40歲)患者中遺傳因素可能起重要作用。迄今已經確定PARK1-10等10個單基因與PD有關,其中已確認三個基因產物與家族性PD有關:
①α-突觸核蛋白為PARK1基因突變,基因定位於4號染色體長臂4q21-21;
②Parkin為PARK2基因突變,定位於6號人色體長臂6q25.2-27;
③泛素蛋白C末端羥化酶-L1為PARK5基因突變,定位於4號染色體短臂4p14。細胞色素P4502D6基因和某些線粒體DNA突變可能是PD發病的易感因素之一。
 血管性帕金森綜合症
血管性帕金森綜合症流行病學調查顯示,長期接觸殺蟲劑、除草劑或某些工業化學品等可能是PD發病的危險因素。嗜神經毒1-甲基-4-苯基-1,2,3,6-四氫吡啶和某些殺蟲劑、除草劑可能抑制黑質線粒體呼吸鏈NADH-CoQ還原酶(複合物I活性),使ATP生成減少,自由基生成增加,導致DA能神經元變性死亡。PD患者黑質區存在明顯脂質過氧化,還原型谷胱甘肽顯著降低,提示抗氧化機制障礙及氧化應激可能與PD發病的病情進展有關。
PD主要發生於中老年人,40歲以前發病少見,提示老齡與發病有關。研究發現自30歲以後,黑質DA能神經元、酪氨酸羥化酶和多巴脫羧酶活力、紋狀體DA遞質水平隨年齡增長逐漸減少。然而,僅少數老年人患PD,說明生理性DA能神經元退變不足以致病,年齡老化只是PD發病的促發因素。目前普遍認為,PD並非單一因素所致,多種因素可能參與集中。遺傳因素可使患病易感性增加,只有與環境因素及衰老的相互作用下,通過氧化應激、線粒體功能衰竭、鈣超載、興奮性胺基酸毒性作用、細胞凋亡、免疫異常等機制才能導致黑質DA能神經元大量變性丟失而發病。
病理生理
主要名改變是含色素神經元變性丟失,黑質緻密部DA能神經元尤著,出現臨床症狀時此處DA能神經元丟失50%以上,症狀明顯時丟失更研究,殘留神經元胞漿中出現絲酸性包含體路易小體,含α-突觸核蛋白和泛素。類似改變也可見於籃斑、中逢核、迷走神經背核等。
血管性帕金森綜合症2、
DA和乙醯膽鹼作為紋狀況體中兩種重要的詩經遞質系統,功能相互拮抗,維持兩者平衡,對基底節環路活動起重要的調節作用。腦內DA遞質通路主要為黑質-紋狀體系。黑質緻密部DA能神經元自血流攝入左旋酪氨酸,在細胞內酪氨酸羥化酶作用下→左旋多巴→再經多巴胺脫羧酶→DA→通過黑質-紋狀體束,DA作用於殼核、尾狀核突觸後神經元,最後被分解成→高香草酸。由於特發性帕金森病TH和DDC減少,使DA生成減少(左旋酪氨酸TH↓L-DOPA↓DDC↓DA↓)。單胺氧化酶B抑制劑抑制神經元內DA分分解代謝,增加腦內DA含量。兒茶酚-氧位-甲基轉移酶抑制劑抑制L-Dopa在外周代謝,維持L-Dopa血漿濃度穩定,因此均可用於治療PD。PD患者由於黑質DA能神經元變性丟失、黑質-紋狀體DA通路變性,紋狀體DA含量顯著降低(>80%),造成Ach系統功能相對亢進,是導致肌張力增高、動作減少等運動症狀的生化基礎。近年來發現,中腦-邊緣系統和中腦-皮質系統DA含量亦顯著減少,可能是智慧型減退、行為情感異常、言語錯亂等高級神經系統障礙的生化基礎。DA遞質減少程度與患者症狀嚴重程度一致。病變早期通過DA更新率增加(突觸前代償)和DA受體失神經後超敏現象(突觸後代償),可暫時不出現臨床症狀或不明顯(代償期),但隨著疾病進展會出現典型PD症狀(失代償期)。基底節中其他遞質或神經肽如去基腎上腺素、5-羥色胺(5-HT)、P物質、腦啡肽、生長抑素在PD也有變化。
 血管性帕金森綜合症
血管性帕金森綜合症檢查
本病的輔助檢查無特異性。包括:
①生檢測:採用高效液相色譜可檢出腦脊液HVA水平降低;
②基因檢測:在少數家族性PD患者,採用DNA印跡技術、PCR、DNA序列分析等可能發現基因突變;
③功能影像學檢測:採用PET或SPECT用特等的放射性核素檢測,疾病早期可顯示PD患者腦內DAT功能顯著降低,D2型受體活性在早期超敏,後期低敏,DA遞質合成減少;對PD早期診斷、鑑別診斷及監測病情進展有一定價值;
④血及腦脊液常規檢查無異常,CT、MRI檢查也無特徵性所見。
診斷及鑑別診斷
①中老年發病,緩慢進行性病程;
②四項主征(靜止性震顫、肌強直、運動遲緩、姿勢步態障礙)中至少具備輛項,前輛項至少具備其中之一;症狀不對稱;
③左旋多巴治療有效;
④患者無眼外肌麻痹、小腦體徵、體位性低血壓、椎體系損害和肌萎縮等。PD臨床診斷與死後病理證實符合率為75%-80%。
本病需與下列疾病鑑別:
(1)特發性震顫:多在早年起病,震顫為姿勢性或動作性,常影響頭部引起點頭或搖晃,無肌強直和運動遲緩。約1/3的患者有家族史,飲酒或服用心得安震顫可顯著減輕,而帕金森病典型影響面部和口唇。
(2)抑鬱症:可伴表情貧乏、言語單調、自主運動減少,可類似PD,且二者常在同一患者並存。但抑鬱症無肌強直和震顫,抗抑鬱藥實驗治療可能有助於鑑別。
①藥物或中毒性:神經安定劑(酚噻嗪類及丁醯苯類)、利血平、胃復安、α-甲基多巴、鋰、氟桂嗪等可導致可逆性帕金森綜合徵,發生於治療後或停藥後數月;MPTP、錳塵、一氧化碳、二硫化碳中毒或焊接時接觸煙塵亦可引起;
②血管性:多發性腦梗死病史、假性球麻痹、腱反射亢進、病理征和神經影響學檢查等可提供證據;
③腦炎後:20世紀上半葉流行的昏睡性腦炎後常遺留帕金森綜合徵,目前已罕見。
血管性帕金森綜合症(4)
1)彌散性路易體病:多見於60-80歲,以痴呆、幻覺、帕金森綜合徵運動障礙為臨床特徵,痴呆最早出現,進展迅速,可有肌陣攣,對左旋多巴反應不佳,但對其副作用極敏感。
2)單豆狀核變性:可引起帕金森綜合徵:青少年期發病,可有一側或兩側上肢粗大震顫,隨意運用時加重,靜止時減輕;以及肌強直、動作緩慢或不自主運動等。但患者有肝損害和角膜K-F環,血清銅、銅藍蛋白、同銅氧化酶活性降低,尿銅增加等。
3)亨延頓病:如患者運動障礙以肌恨之、運動減少為主,易被誤認為PD,根據家族史或伴痴呆可資鑑別遺傳學檢查可以確診。
 血管性帕金森綜合症
血管性帕金森綜合症1)多系統萎縮:主要累及基底、腦橋、橄欖、小腦及自主神經系統,可有帕金森病樣症狀,多數患者對左旋多巴不敏感。包括:
①紋狀體黑質變性:臨床罕見,表現運動遲緩和肌,震顫不明顯,可有錐體系、小腦和自主神經症狀;
②Shy-Drager綜合徵:自主神經症狀突出,出現直立性低血壓、無汗、排尿障礙和陽痿等,以及錐體束、下運動神經元和小腦功能缺陷體徵等;
③橄欖橋腦小腦萎縮:小腦及錐體系症狀突出,MRI顯示小腦和腦幹萎縮。
2)進行性核上性麻痹:可有運動遲緩和肌親知,震顫不明顯;早期出現姿勢步態不穩和跌倒,核上行眼肌麻痹(以垂直凝視不能最具特徵性),常伴額內痴呆、假性球麻痹、構音障礙及錐體束征,對左旋多巴反應差。
3)皮質基底節變性:除表現肌強直、運動遲緩、姿勢不穩、肌張力障礙和肌陣攣等,尚可有皮質複合缺失、一側肢體忽略、失用、失語和痴呆等皮質損害症狀,體檢可見眼球活動障礙和病理征。左旋多巴治療無效。PD是一種慢性進展性變性疾病,目前尚無根治方面,多數患者發病數年內尚能繼續工作,也有迅速發展致殘者;疾病晚期由於嚴重肌強直、全身僵硬終至臥床不起。本病本身並不危及生命,肺炎、骨折等各種併發症是常見的死因。
治療方案
 血管性帕金森綜合症
血管性帕金森綜合症①安坦:1-2mg口服,3次/d;
②開馬君:2.5mg口服,3次/d,逐漸增至20-30mg/d。其他如苯托品、環戊丙醇、安可痙等,作用均與安坦相似。主要副作用包括口感、視物模糊、便秘和排尿困難,嚴重者有幻覺、妄想。青光眼及前列腺肥大患者禁用;老年患者可影響記憶功能,應慎用。
①標準劑:如美多芭和帕寧,分別由L-Dopa加苄絲肼或卡比多巴組成;常規選用此劑型治療,開始時62.5mg(1/4片),每日2-3次,可視症狀控制情況增至125mg,2-3次/d。最大不應超過250mg,3-4次/d;空腹用藥藥效好,餐前1小時或餐後2小時服用(中性胺基酸影響L-Dopa在小腸吸收和阻礙通過血腦屏障);
②控釋劑:如息寧控釋片和美多巴液體動力平衡系統;有點是有效血藥濃度較穩定,作用時間較長,有利於控制症狀波動,可減少每日服藥次數;缺點為生物利用度較低,起效緩慢,標準劑轉換為控釋劑時應相應增加每日劑量並提前服用;適用於伴症狀波動或早期輕症患者;
③水溶劑:為彌散型美多巴,吸收迅速,起效快(約10分鐘),作用維持時間與標準劑基本相同;使用於吞咽障礙、清晨運動不能、“開”期延遲、下午“關閉”狀態、劑末肌張力障礙患者。L-Dopa類藥物在狹角型青光眼、精神病患者禁用,活動性消化道潰瘍患者應慎用。用藥應從小劑量開始,根據病情逐漸增至最低有效維持量。L-Dopa常見急性副作用為噁心、嘔吐、低血壓、不安和意識模糊等,偶出現心律失常,套用複方L-Dopa美多巴或息寧可減少左旋多巴起效所需日劑量,降低上述副作用發生率。遲發性運動障礙和行為異常可作為劑量相關現象出現,但見效劑量又會降低療效。疾病後期L-Dopa遲發合併症包括症狀波動、異動症和精神症狀等。
 血管性帕金森綜合症
血管性帕金森綜合症①療效減退或劑末惡化:為每次月藥有效時間縮短,症狀隨血藥濃度發生規律性波動,可增加每日服藥次數或每次服藥劑量、改用緩釋劑或家用其他輔助藥物等;
②開關現象:症狀在突然緩解(開期)與加重(關期)間波動,開期常伴異動症,與服藥時間、血藥濃度無關,處理較困難,可試用DA受體激動劑,控釋型息寧可減少波動效應與用藥次數。
①劑峰運動障礙:出現在血藥濃度高峰期(用藥1-2小時),與用藥過量或DA受體超敏有關,減少複方L-Dopa單詞劑量可緩解,晚期患者需合用DA受體激動劑;
②雙相運動障礙:劑初和劑末均勻客觀出現,機制不清,治療較困難。可用彌散型美多巴、增加服藥次數或加用DA受體激動劑;
③肌張力障礙:表現足或小腿強性痙攣,多發生於清晨服藥前,可在睡前服用控釋型息寧或長效DA受體激動劑,或起床前服用彌散型美多巴或標準劑;肌張力障礙發生於劑末或劑峰時可對複方L-Dopa用量作相應增減。
①培高利特:可激活D1或D2兩類受體,藥效及作用時間較溴麥角隱亭略強和長,後者無效時改用培高利特可能有效;開始0.025mg/d,每隔5日增加0.025mg,一般有效劑量0.375-1.5mg/d,最大不超過2.0mg/d;
②溴隱亭:可激活D2受體,開始0.625mg/d,每隔3-5日增加0.625mg,通常治療劑量7.5-15mg/d,分3次服,根據療效和出現副作用而定,最大不超過20mg/d;副作用與左旋多巴類似,但錯覺和幻覺常見,有精神病史患者禁用,近期心肌梗塞、嚴重周圍血管病和活動性潰瘍等是相對禁忌證;
③新型DA受體激動劑:派拉米蘇(,0.125mg,3次/d,逐漸加量至0.5-1.0mg,3次/d)和羅吡尼洛(0.25mg,3次/d,逐漸加量至2-4mg,3次/d),均不是麥角衍生物,無麥角副作用,用於早期或進展期帕金森病,症狀波動和運動障礙發生率低,但意識模糊、幻覺及直立性低血壓發生率較高。
①答是美:即托可朋,100-200mg口服,3次/d,副作用有腹瀉、意識模糊、運動障礙和轉氨酶升高等,應注意肝臟毒副作用;
②柯丹:即托可朋,200mg口服,每日5次為宜。
①蒼白球或丘腦底核毀損或切除術:丘腦手術對震顫有效,蒼白球手術對運動遲緩有效;瀰漫性腦血管病為手術禁忌症;
②腦深部電刺激:刺激靶點主要是丘腦底核和蒼白球,原理是糾正基底節過高德意志性輸出以改善症狀;使適用於藥物治療失效、不能你受或出現異動症狀者,對年齡較輕,症狀以震顫、強直為主且偏於一側者效果較好,術後仍需藥物治療;
③細胞移植術:自體或胎兒腎上腺髓質或胎兒黑質移植至殼核或尾狀核,認為可繼續合成釋放多巴胺,但仍處於試驗階段。
如對患者進行語言、進食、走路及日常生活訓練和指導,日常生活幫助如設在房間和衛生間的扶手、防滑橡膠桌墊、大把手餐具等,可改善生活質量。晚期臥床者應加強護理,減少併發症。
 血管性帕金森綜合症
血管性帕金森綜合症保健貼示
2、多食軟食、蔬菜和水果,每天攝入足夠的纖維素和水很重要;
3、多發於中、老年人;
4、應加強肢體功能鍛鍊,預防併發症。