凡脊髓反射中樞或其周圍神經發生病變時稱為下運動神經元病變,而脊上反射中樞的任何部位發生病變時稱上運動神經元病變。
基本介紹
- 中文名:神經源性排尿功能障礙
- 病因:凡脊髓反射中樞或其周圍神經病變
- 治療:M受體拮抗劑等
- 病變區:排尿去
排尿的解剖生理
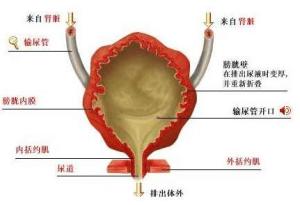
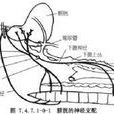
凡脊髓反射中樞或其周圍神經發生病變時稱為下運動神經元病變,而脊上反射中樞的任何部位發生病變時稱上運動神經元病變。

凡脊髓反射中樞或其周圍神經發生病變時稱為下運動神經元病變,而脊上反射中樞的任何部位發生病變時稱上運動神經元病變。神經源性排尿功能障礙常見的有3種。①逼尿肌...
神經原性膀胱功能障礙,也稱神經原性膀胱,控制排尿的中樞神經或周圍神經受到損害之後引起的排尿功能障礙,是一種較為常見的疾病,在臨床上有時被誤診為尿路感染。...
控制排尿功能的中樞神經系統或周圍神經受到損害而引起的膀胱尿道功能障礙稱為神經原性膀胱。尿不暢或尿瀦留是其最常見的症狀之一,由此誘發的泌尿系併發症,如上尿路...
神經源性膀胱功能障礙(NBD)指任何神經病變或損害引起膀胱和(或)尿道括約肌功能障礙。小兒NBD主要是因為先天性脊柱裂或骶椎發育不良所致。少數為獲得性,可因腦癱、腦...
排尿困難是指排尿時須增加腹壓才能排出,病情嚴重時膀胱內有尿而不能排出稱尿瀦留。排尿困難可分功能性和阻塞性兩大類。排尿功能障礙是由多種病因引起的以尿頻、...
神經性膀胱功能障礙 neurogenicbladder dysfunction 控制排尿的中樞神經(腦或脊髓)或周圍神經受到損害後引起的排尿功能障礙。簡稱神經原性膀胱。幾乎每種神經病變都能...
大約40~70%的帕金森氏病病人出現排尿功能障礙[5, 6],多數病人表現為尿頻、尿急和急迫性尿失禁等膀胱過度活動症的症狀。尿動力學主要表現為逼尿肌反射亢進、逼尿...
神經性膀胱炎預防 編輯 控制排尿功能的中樞神經系統或周圍神經受到損害而引起的膀胱尿道功能障礙稱為神經源性膀胱。在生活中要注意勤換內褲,經常清洗,對於會陰部的...
除尿床外還有其它更明顯臨床症狀和病理表現,多為器質性病變,諸如下尿路梗阻、膀胱炎、神經原性膀胱(神經病變引起的排尿功能障礙)等疾病,多為伴隨性和一過性,即可...
排尿功能障礙民泌尿外科臨床工作中的常見病,常常給病人的日常生活和工作帶來不便和痛苦。以往由於對這類疾病的了解和認識不足,往往不能進行及時的診斷和適當的治療。...
正常的排尿活動由脊髓反射中樞及交感、副交感、體神經共同參與,控制排尿功能的中樞神經系統或周圍神經受到損害而引起的膀胱尿道功能障礙稱為神經原性膀胱。根據逼尿...
神經源性膀胱(neurogenic bladder)是由於中樞或周圍神經部分或完全性損害造成的膀胱、尿道貯尿或(和)排尿功能障礙,也可將其稱之為下尿路功能障礙。其原因主要為...
一、神經源性膀胱功能障礙的基本評估方法,具體涉及臨床評估:病史和體格檢查、神經源性膀胱患者生活質量評估、排尿日記、尿墊試驗、神經源性膀胱的內鏡評估、評估神經...
凡脊髓反射中樞或其周圍神經發生病變時稱為下運動神經元病變,而脊上反射中樞的任何部位發生病變時稱上運動神經元病變。神經源性排尿功能障礙常見的有3種。...
尿動力學(Urodynamics)是根據流體力學原理,採用電生理學方法及感測器技術,來研究貯尿和排尿的生理過程及其功能障礙的一門科學。...
正常的排尿活動由脊髓反射中樞及交感、副交感、體神經共同參與,控制排尿功能的中樞神經系統或周圍神經受到損害而引起的膀胱尿道功能障礙稱為神經原性膀胱。根據逼尿...
尿道功能檢查是一項用於檢查尿道功能是否正常的輔助檢查方法。糖尿病病人可以出現各種類型的膀胱尿道功能異常即糖尿病神經原性膀胱尿道功能障礙,後者終因頑固的尿道“...
病人無排尿感覺,膀胱始終處於空虛狀態。4.神經源性尿失禁 是由神經系統疾病所致的膀胱尿道功能障礙。常見於腦血管疾病、帕金森病和脊髓損傷等。根據疾病種類的不同,...
大小便瀦留:自主神經功能障礙是急性脊髓炎的一個症狀,表現為早期尿便瀦流,無...功能恢復,膀胱容量縮小,尿液充盈到300-400ml時自主排尿,稱為反射性神經源性膀胱...
沒有明顯尿路或神經系統器質性病變者稱為原發性遺尿,占70%~80%。繼發於下尿路梗阻、膀胱炎、神經源性膀胱(神經病變引起的排尿功能障礙)等疾患者稱為繼發性...
其特點是排尿困難和尿瀦留。主要病機為老年腎氣漸衰,中氣虛弱,痰瘀互結水道,三焦氣化失司。應與前列腺癌、神經源性膀胱功能障礙相鑑別。肺熱失宣證,治宜清熱宣...
(3)排尿功能障礙某些因素,例如前列腺炎可引起尿道括約肌過度收縮,導致膀胱出口梗阻...見於中樞及周圍神經病變如癔症,神經源性膀胱。 (4)膀胱容量減少性尿頻表現為...
2.大小便瀦留自主神經功能障礙是急性脊髓炎的一個症狀,表現為早期尿便瀦流,無...功能恢復,膀胱容量縮小,尿液充盈到300-400ml時自主排尿,稱為反射性神經源性膀胱...
感覺和括約肌功能障礙,肌張力異常及病理反射等的相應改變,常見的後遺症症狀為...恢復到反射出現時,刺激皮膚會出現不自主的反射性排尿,晚期表現為攣縮性神經源性...
