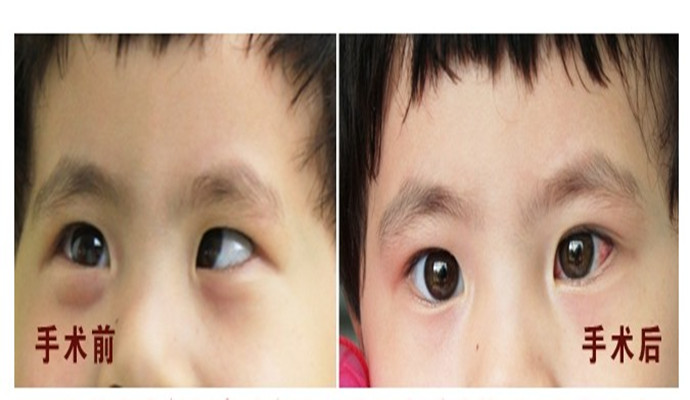
簡介
xié shì yǎn ㄒㄧㄝ ˊ ㄕㄧˋ ㄧㄢˇ
患有斜視眼病的眼睛。 張天翼《脊背與奶子》:“長太爺一面剔著牙,一面和一個人說著話。那人不住地霎著那雙斜視眼”。
主要症狀
重輕度的內、外隱斜視不會引起眼睛不舒服,斜度高的才有眼睛不適垂直性隱斜視有較明顯的眼睛不舒服,旋轉性隱斜視引起眼睛及全身不適症狀很明顯。隱斜視的症狀也與全身健康情況、精神狀態等因素有關。隱斜視常出現以下症狀:
1.久視之後常出現頭疼、眼酸疼、畏光,這是由於持續使用神經肌肉的儲備力而引起
眼肌疲勞。
2.閱讀時出現字跡模糊不清或重疊、串列,有時可出現間歇性
復視,
間歇性斜視,如果用單眼看反而覺得清晰、省力等,甚至發生
雙眼視覺紊亂。
3.立體感覺差,不能精確地判定空間物體的位置和距離。隱斜視還可出現神經放射性症狀,如噁心、嘔吐、失眠、結膜和瞼緣充血等症狀。
原因
斜視眼可以是先天性的,也可以是出生後才形成的。它與眼部解剖、神經支配、調節與屈光(近視、遠視、
散光)、視系統功能發育及家族遺傳有關。後天的因素有很多,例如因意外或疾病影響眼神經,眼球
肌肉疾病等等,都可造成斜視。
危害
斜視眼除了美容上不雅觀和喪失″立體感″(立體視覺)的感觀外,更由於腦部對斜視眼所接受的影像訊息加以抑制,所以若斜視眼發生在嬰兒或兒童時期,大部分都會導致弱視眼的出現。斜視眼導致的弱視嚴重程度各有不同,有些嚴重的
弱視眼在法律上的定義來看,相當於失明。
分類
隱斜視
眼球僅有偏斜趨向,但能被大腦融合機能所控制,使斜視不出現,並保持雙眼單視。這種潛在性眼位偏斜,稱為隱斜視。絕對正位眼很少,約占10%,90%的人有
隱斜,多為輕度水平性隱斜而無症狀。根據眼位元潛在性偏斜方向分為:
內隱斜、
外隱斜、垂直性隱斜和旋轉性隱斜。其中內隱斜和外隱斜(兩者亦稱為水平性隱斜)在臨床上最為常見,垂直性隱斜和旋轉性隱斜少見。其病因可能與解剖異常、屈光不正或神經源性因素有關。臨床上主要表現為
視力疲勞。
共同性斜視
1.眼球運動無障礙。
2.在任何注視方向上斜視角無變化。
3.左、右眼分別注視時的斜視角相等或相差<5°(8.5△),但應注意,旁中心注視者在雙眼分別注視時的斜視角不相等。
4.向上、下方注視時的斜視角相差<10△。
(一)共同性內斜視
1.先天性(嬰兒性)內斜視
出生時或生後6月內(含6月)發病,斜度大,多數病人雙眼視力相等而呈交替性,少數為單眼性,屈光狀態為輕度遠視,戴眼鏡不能矯正眼位,可能有家族史。
(1)屈光性
調節性內斜視:多為2-3歲發病,發病時多呈間歇性,中高度遠視,戴矯正屈光不正的眼鏡後能夠矯正眼位,可伴有單眼或雙眼弱視,AC/A值正常。
(2)非屈光性調節性內斜視:多在1-4歲發病,輕度遠視,看近時斜視角明顯大於看遠時,AC/A值高。
非調節性內斜視
大幼兒早期發病,無明顯遠視,亦可能有近視,戴鏡不能矯正眼位,單眼性者多伴有弱視。
(1)集合過強型:看近時斜視角大於看遠時,AC/A高,有遠視性屈光不正者,戴眼鏡後看遠時可能接近正位,但看近時仍有明顯內斜視。
(2)分開不足型:看遠時斜視角大於看近時。
(3)基本型:看近與看遠進斜視角相似,AC/A值正常。
繼發性內斜視
(2)出生時或生後早期發生的
視力障礙可能引起
內斜視,又稱知覺性內斜視。
(二)共同性外斜視
1.先天性外斜視:出生時或1歲以內發病,斜視角大、恆定。
(1)分開過強型:看遠時斜視角比看近大(>15△)。遮蓋一眼30min後,看遠時斜視角仍大於看近時,AC/A值高。
(2)集合不足型: 看近時斜視角比看遠時大(>15△),AC/A低
(3)看遠與看近時的斜視角基本相等,AC/A值正常。
(4)類似分開過強型:與(1)相似,但遮蓋一眼30-45min 後,看近時的斜視角加大,與看遠時相等或更大。
雙眼交替性單眼性,斜視角恆定。
(1)內斜視手術過矯
(2)知覺性外斜視
(三)其他
1.周期性內斜視
內斜視和正位視周期性出現,常風周期為48小時
具有調節性內斜視和間歇性外斜視的特徵,二者可以交替出現。
3.微小斜視
又稱單眼固視綜合徵,多為內
斜視,微小
外斜視較為少見,斜視度<10△,患者有中心抑制暗點,多伴有弱視,交替遮蓋試驗可能為陰性,常用4△三稜鏡試驗檢查。
非共同性
(一)麻痹性斜視
特徵:(1) 眼球運動有障礙;(2) 第二斜視角大於第一斜視角;(3) 在麻痹肌作用方向斜視角加大;(4) 可能伴有代償頭位;
出生時或生後早期發病,包括單條或多條眼外肌麻痹,肌肉缺如和筋膜異常等。
2.後天性麻痹性斜視
包括中樞性、視神經源性、內分泌性和機械性眼外肌麻痹。
(二)特殊類型斜視
1.分離性垂直偏斜(DVD):當一眼注視時,另一眼上斜,同時伴有外旋和外轉,斜視角不固定,注視時或去除遮蓋後該眼緩慢下轉,多為雙眼發病,程度不等,亦可一眼為隱性。
2.Duane眼球後退綜合徵:為先天異常。患眼運動受限,以外轉受限最為多見,內轉時眼球後退、臉裂變小,外轉時瞼裂開大。
3.固定性斜視:多為先天異常,眼球固定,運動受限,被動試驗有極大抗力。
4.眼外肌纖維化:為先天性疾患,多條或全部眼外肌纖維化,雙眼多固定於下轉位,眼瞼下垂,被動轉動試驗陽性,多數病人有家族史。
5.Brown上斜肌鞘綜合徵:可為先天性異常或後天獲得,患眼內轉位上轉受限,向鼻上方做被動試驗有抗力。
6.A-V征:為一種亞型水平性斜視。在向上和向下注視時水平斜視角有明顯變化。依據雙眼向上轉25°、轉25°和原在位的斜視角分為:
外斜V:向上注視時的斜視角比向下注視時大(≥15△)
內斜V:向上注視時的斜視角比向下注視時小(≤15△)
外斜A:向上注視時斜視角比向下注視時小(≤10△)
內斜A:向上注視時斜視角比向下注視時大(≥10△)
手術分析
V型外斜視,有上斜肌麻痹、下斜肌功能亢進者,減弱下斜肌並同時行外斜視矯正手術效果理想,術後穩定[1]。病例6外斜A征、
共同性外斜視、左眼上斜視。無斜肌麻痹及功能亢進因素。予水平直肌移位矯正
外斜視及A征,
垂直斜視同時消失。可能與水平肌肉附著點位置及肌肉力量有關。病例8第一眼位角膜映光正位,時有復視,上方外斜大,左眼下斜肌功能亢進,術中見下斜肌有兩支、均肥大增粗,予左下斜肌切斷,術後正位,復視消失。病例10左眼外上斜視,下斜肌亢進,行外直肌後退、下斜肌斷腱,術後眼位正。下斜肌功能亢進者要減弱下斜肌,去除該因素後術後效果穩定[2]。
左眼內直肌附著點偏內下方,肌肉附著點長,位置偏,影響肌肉作用力大小及方向,因此引起先天性內下斜視,水平肌肉位置調整理想之後,
垂直斜視隨之消失。病例12左眼下直肌肌止端偏長,內外側呈弧形伸向後方,左眼下直肌發育及附著點異常,是引起先天性內下斜視、上轉受限的主要原因。過度後退上下直肌則眼瞼退縮,因此術後殘留R/L3°,各方向
眼球運動正常,該患術後可以用左眼視物,視力0.8,患者視近的時候有時仍用右眼,可以交替注視,達到術前患者的要求。病例9右
上直肌附著點偏外上後方,其垂直斜視也與上直肌的發育異常有關。視網膜、前庭系統、頭頸部肌肉本體感受器知覺刺激衝動的異常和中樞系統第Ⅱ、Ⅳ、Ⅴ
神經核衝動異常,以及知覺和運動之間的聯絡受損時,因可能不能維持雙眼注視功能而發生
眼球震顫[3]。
左眼動眼神經不全麻痹,其左眼麻痹性外上斜視通過減弱外直肌、利用下斜肌加強下轉及減弱外轉達到理想的肌肉平衡效果。動眼神經不全麻痹可以引起
先天性眼球震顫。該患術後左眼水平、垂直運動基本對稱,肌肉力量均衡,眼球震顫消失。病例2眼肌不完全性麻痹可以引起眼球震顫,該患術後眼肌平衡,眼球震顫消失,亦無隱性眼球震顫。
右眼上斜肌功能亢進+++,左眼下斜肌功能亢進++,頭向右肩傾斜,面向左側轉位約20°,視線向右,下頜內收,角膜映光OD ?15°R/L15°,雙眼交替外上斜視,外斜A征,雙眼水平眼球震顫+,無中間帶。是Helveston綜合徵合併眼球震顫。手術設計同時考慮解決上斜肌功能亢進+++、外斜A征、及
外斜視,並把眼球震顫的代償頭位的手術量加進去,術後視力、眼位、頭位、眼球運動理想,術後效果滿意[4]。
雙眼交替性上斜視,內斜矯正術後殘餘內斜視。雙眼上直肌不等量後退,左眼內直肌後退,術後效果良好[5]。
Duane
眼球後退綜合徵Ⅰ型,右眼內斜視矯正術後殘餘內斜視,
垂直斜視,雙眼交替上斜。該患雙眼發病,為少見病例。角膜映光、
同視機、三稜鏡檢查結果相差比較大。術中發現右眼內直肌纖維化並與周圍組織廣泛粘連;雙眼下斜肌起內轉的作用,與正常下斜肌起外轉的作用相反;雙眼外直肌無外轉功能,可能為加強內轉;這裡可能存在異常神經支配[6]。手術雙眼下斜肌轉位,內直肌後退解決了內斜、上斜、及眼球後退、瞼裂變小,第一眼位正位、頭位正位。未能解決的問題是雙眼仍不能外轉。
高熱後右眼麻痹性內上斜視31a,外轉不到中線。第一次手術見右眼外直肌菲薄,肌肉力量很弱,右眼內直肌比正常略肥厚、肌肉張力略強。予右眼內直肌超量後退,外直肌超量縮短,角膜映光OD+7°R/L15°,術畢。8mo后角膜映光OD+30°R/L15°,單眼運動雙眼均正常,水平斜視共同化。二次手術,發現右上直肌附著點偏外上後方,行右眼上直肌後退,並調整縫線方向,左眼內直肌後退、外直肌縮短,術中R/L5°。術後正位,水平
垂直斜視均消失,無復視,各方向眼球運動正常。該患
麻痹性斜視、斜視角度大,經分次手術,麻痹性斜視共同化,水平斜視、垂直斜視都得到解決,最後達到解剖和功能同時治癒,效果良好。該患為外直肌麻痹性斜視,並有繼發性內直肌攣縮,考慮和感染、炎症及神經
肌肉營養不良有關。其垂直斜視也與上直肌的發育異常有關。通過分次手術,內外直肌超量手術、麻痹性斜視轉變為共轉性斜視後,再次手術水平及垂直斜視得到充分矯正。麻痹性斜視手術效果難以肯定,有時手術需要分次進行。手術治療目的是使兩
眼球運動協調一致,即兩眼向某一方向運動時幅度一樣,所以在設計手術時要注意這一點。
不同類型的斜視當中造成垂直斜視的原因不同,經詳細檢查,針對最可能的發病因素,進行個體化的治療,均能達到滿意效果。
如何避免
一、特殊時期加強護理
嬰幼兒的發熱、出診、斷奶應加強護理,並經常注意雙眼的協調功能,觀察眼位有無異常情況。
二、注意有無遺傳問題
對有斜眼家族史的兒童,儘管外觀上沒有斜視,也要在2周歲時請
眼科醫生檢查,注意有無遠視或散光。
三、注意衛生
注意孩子的眼部衛生,用眼衛生。如燈光照明要適度,不能太強或太弱,印刷圖片字跡要清晰,不要躺著看書,不要長時間看電視,少打遊戲機或電腦遊戲,不看三維圖等。
四、平時生活中的注意事項
要注意仔細觀察孩子的眼睛變化情況及一舉一動,及時糾正孩子的不良用眼習慣,看電視不能老坐一個位置或一種姿勢。幼稚園老師應留意孩子學習、手工操作、活動時的用眼情況,發現異常及時反饋給家長,幼稚園每年最好請
眼科醫生對每位兒童進行常規的斜視檢查,以便及時發現斜視,及時得到治療,對於
屈光不正的患兒可及時配鏡,以防發生斜視及弱視。
孩子三歲時應去醫院做一次眼科檢查,包括視力、眼底、有無斜視,若檢查發現為眼視力不等或差別較大時,立即進行
散瞳驗光,以明確有無屈光不正,如有,應及時矯正並堅持戴鏡。如等孩子長大後再治療,那將錯過治療的良機。
治療
1、驗光配鏡:套用1%阿托品眼藥水或眼膏散大瞳孔,先檢查眼底有無病變,然後再做詳細的驗光,確定屈光不正的度數,有遠視或遠視散光者,應給予配鏡矯正。不少斜視戴一段時間眼鏡後,眼睛不斜了,或斜視度數明顯減少了。對於這樣的孩子,要鼓勵他堅持戴鏡,看遠看近都要戴,不可間斷,一般堅持戴半年左右就可以看出效果來。戴鏡後應每隔1年驗光1次,以便隨著年齡的增長,調整眼鏡度數。
2、遮蓋健眼:對雙眼屈光參差相差太大或單眼遠視且視力較差者,可採用遮蓋健眼法。目的是戴鏡後讓斜眼看東西,多受一些光刺激,促使視網膜發育。如經遮蓋健眼治療後斜眼視力有所提高,需戴鏡檢查斜視度數,如斜視度數明顯減少,則需堅持遮蓋,每月查1次視力和斜視度。
3、同視機訓練:有斜視的兒童,在有條件的情況下,最好到醫院行立體鏡或同視機訓練。斜視的兒童戴眼鏡後視力得到了矯正,但雙眼視覺功能往往仍有障礙,這些訓練不僅對斜視的位置矯正有很大幫助,而且對雙眼單視功能的恢復和立體知覺的建立起到了良好的作用。
4、手術治療:經上述方法治療1~2年無效或仍有斜視的兒童,或斜視治療過晚者,則需在戴眼鏡的基礎上進行手術矯正。
預防方法
①玩具多角度懸掛
在寶寶的小床上懸掛的彩色玩具不能掛得太近,應該在40厘米以上,而且應該在多個方向懸掛,避免孩子長時間只注意一個點而發生斜視。
②經常變換寶寶睡眠的體位
經常變換寶寶睡眠的體位,有時向左有時向右,可以使光線投射的方向經常改變,就能使寶寶的眼球不再經常只轉向一側,從而避免斜視。
③增加寶寶眼球轉動的頻率
將嬰兒放在搖籃內的時間不能太長,父母應該不時將孩子抱起來,走動走動,使孩子對周圍的事物產生好奇,從而增加眼球的轉動,增強眼肌和神經的協調能力,避免產生斜視。