頸縱隔鏡檢查術主要適應證是檢查判斷肺癌病人縱隔淋巴結有無轉移,如對側縱隔淋巴結有轉移,則是手術禁忌證。
診斷用途,治療用途,特殊情況,禁忌證,準備,方法,注意事項,
診斷用途
(1)縱隔淋巴結活檢。
(2)原發性肺癌。
(3)轉移性腫瘤。
(4)食管癌。
(5)頭頸部腫瘤。
(6)淋巴瘤。
(7)炎性和肉芽腫性疾病,如結節病、結核病。
(8)肺塵埃沉著症。
(9)縱隔腫瘤、囊腫和異位器官。如胸腺和胸腺瘤、水囊狀淋巴管瘤(cystic hygromas)、間皮囊腫和支氣管囊腫、畸胎瘤(包括皮樣囊腫)、異位頸縱隔器官、胸內甲狀旁腺、縱隔內甲狀腺腫。
治療用途
(1)重症肌無力患者進行胸腺切除。
(2)對異位甲狀旁腺瘤患者進行探查。
(3)切除縱隔囊腫。
(4)抽吸或排除縱隔積液:血腫、乳糜液或膿液。
(5)可在縱隔鏡指導下放置起搏器導管電極,現已很少採用。縱隔淋巴結活檢的主要指征是進行肺癌術前分期,主要針對TNM分類的“N”因素,即判斷區域性淋巴結是否有轉移;同樣,亦可用於判斷是否存在淋巴管轉移,以及進行食管癌和某些頭頸部腫瘤的分期;縱隔淋巴結活檢還有助於一些累及淋巴結疾病的診斷,如淋巴瘤、Hodgkin病和其他炎性和肉芽腫性疾病。標準頸縱隔鏡檢查能獲取的淋巴結是氣管旁淋巴結、隆突下淋巴結,有時可達氣管支氣管角淋巴結。擴展技術則可達到標準頸縱隔鏡的盲點,如主動脈前淋巴結和主動脈窗淋巴結。
對於存在於上縱隔的實質性病變,首先確定其具體部位非常重要,以避免術中施行不必要的探查。位於血管後氣管周圍的病變(包括淋巴瘤和氣管周圍囊腫),可採用標準頸縱隔鏡檢查術。位於血管前胸骨後區域的病變(如胸腺瘤、畸胎瘤),應採用擴展技術進行檢查。氣管周圍囊腫往往位於血管後區域,可通過標準縱隔鏡術探查和摘除。胸腺切除術和對異位甲狀旁腺瘤的探查應採用擴展技術進行。
特殊情況
(1)上腔靜脈阻塞綜合徵(SVC):與過去的認識不同,上腔靜脈阻塞綜合徵並非是縱隔鏡檢查的禁忌證。該綜合徵的最常見原因是惡性腫瘤,準確的組織學診斷對於恰當的治療甚為重要,而不應當首先進行經驗性的化療或放療,後者可影響以後的組織學診斷的可靠性。
對於SVC患者行縱隔鏡檢查應特別小心。術前給予皮質激素有助於減輕頸部的充血水腫。頭部和軀幹可稍抬高以減輕重力對於較高的頸靜脈壓的作用。應採用下肢靜脈作靜脈通道。作鈍性分離時應確保沿頸正中線進行,方可避開曲張的靜脈。用手指作鈍性分離常觸及病理性腫塊或結節,可立即行活檢。腫塊本身往往不會大量出血。
在上腔靜脈綜合徵,除非明顯涉及頸部淋巴結,應避免行斜方肌脂肪墊活檢,因為該手術往往出血量比縱隔鏡檢查多。在此情況下,腫大的頸部淋巴結可能僅為靜脈淤血的後果,而非腫瘤所致。
(2)左肺肺癌:左上葉腫瘤往往轉移至主動脈窗淋巴結,此處是標準頸縱隔鏡術的盲點。但是,至少有50%的病人可轉移到左氣管支氣管角淋巴結和氣管旁淋巴結。從而應當首選標準頸縱隔鏡術。左下葉腫瘤主要轉移至隆突下淋巴結,然後再轉移到右或/和左氣管周圍淋巴結。在此情況下,標準頸縱隔鏡術通過中線切口對氣管兩側進行檢查,可發現交叉性縱隔轉移。所以,無論肺癌的原發部位在何處,均應優先考慮標準頸縱隔鏡術,“擴展”技術次之。
(3)切除氣管周圍囊腫:間皮囊腫、“泉水(spring water)”囊腫、囊性淋巴管瘤、水囊瘤,常發生在血管後平面,多位於氣管右側,X線胸片常顯示為右上縱隔腫塊。CT掃描提示為低密度液體內容。其質地異常鬆軟以致手指鈍性分離時可能感覺不到囊腫的存在。囊腫可透光。細針抽吸為淺黃色液體。牽拉和囊腫周圍剝離可切除間皮囊腫,並且無出血。支氣管囊腫與周圍組織粘連明顯,壁較厚,有粘液樣內容物,常只能夾碎、抽吸或注入硬化劑後切除。
禁忌證
縱隔鏡檢查的禁忌證主要有:
1.主動脈瘤。
2.心、肺功能不全。
3.嚴重貧血或出血趨向。
4.頸椎關節炎,患者頸部不能作適當的後伸,頸部正中切開和插入縱隔鏡甚為困難。
5.患者身材太小,如嬰幼兒和少兒,其頸部無足夠的空間插入縱隔鏡。
6.或已進行經皮氣管造口術的患者。
準備
1.縱隔鏡手術是一種微創手術,術前向患者詳細介紹手術方法、原理、步驟和特點,使其以良好的心態接受手術。
2.做好術前查體、實驗室檢查等;保持口腔清潔,戒菸、酒,以減少呼吸道分泌物。對呼吸功能低下及有吸菸史的患者,指導進行深呼吸練習或爬樓梯進行肺功能鍛鍊。
3.術前準備 術前1d行手術部位備皮,睡前予10%水合氯醛10ml口服,保證術前晚充足的睡眠;術前12h禁食、6h禁水;術前30min肌內注射東莨菪鹼0.3mg。術前如有感染並體溫升高者,遵醫囑給予抗生素抗感染治療,待體溫恢復正常後方可手術。若局部腫瘤或腫大淋巴結壓迫氣管出現呼吸困難者,可指導其取半臥位,並給予氧氣吸入。
方法
標準頸縱隔鏡檢查術
縱隔鏡檢查通常在全身麻醉下進行,不宜採用局部麻醉。應進行橈動脈插管或脈氧儀記錄右臂的動脈循環,或監測右頸動脈血流。患者取仰臥位,肩胛部位放置一枕頭以使頸部伸展,頭部取正中位或側位均可。氣管插管開口的方向應指向術者的對側。前胸部應做好手術準備,以備在緊急情況時行胸骨切開術。
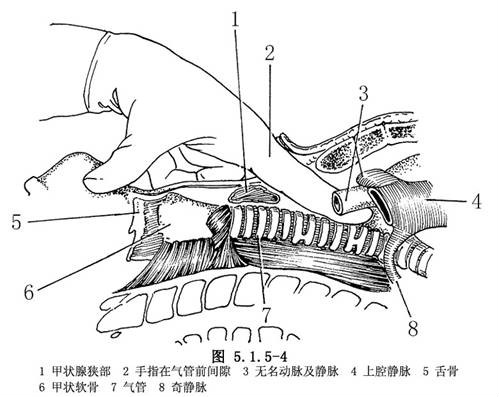
在胸骨切跡正上方1cm處作一長3cm~4cm的橫向皮膚切口(低於通常的氣管切開部位),手指鈍性分離頸淺筋膜,從正中分開胸骨舌骨肌、胸骨甲狀肌,暴露脂肪組織、胸腺上角,偶爾有小淋巴結,分離這些組織,到達氣管前壁。將氣管前筋膜橫行切開,手指在筋膜下平面鈍性分離成一通道進入縱隔。手指首先經過無名動脈後面,然後經過主動脈弓(二者很易觸及),到達隆突水平,隆突在大部分病人可用手指觸及。從切口到達隆突的距離約6cm~6.9cm。
無名動脈常常位於胸骨柄下,但在年輕消瘦的患者其位置可能較高,尤其在女性。用手指鈍性分離無名動脈和氣管間的纖維脂肪組織,將氣管前和兩側的組織分離開後可觸及隆突。在進行鈍性分離過程中,可觸及無名動脈從主動脈弓的起始處、主動脈弓、右和左主支氣管、結節或腫塊。
在手指鈍性分離出通道後,插入縱隔鏡。常常採用型號為17-cm的縱隔鏡,將之作輕微轉動從無名動脈後插入。直視下插入到橫向的右主肺動脈後方。朝前移動到達隆突下區域和兩側氣管支氣管角。除非被淋巴結和脂肪組織覆蓋,可見右側奇靜脈或左側喉返神經。縱隔鏡的插入角度應大於45°(與水平面),嚴守正中線緩緩插入。未經手指探查的區域,不應插入縱隔鏡。若插鏡有困難,應先行手指探查分離,建立通道後再行鏡檢。在術中可採用紗布壓迫、鉗夾、電灼或放入明膠海綿止血。檢查及活檢完畢觀察無出血後即退出縱隔鏡,縫合切口。術後很少需要引流。如操作熟練僅需15min~30min,術後注意頸部有無血腫或氣腫,頭部墊高使手術部位有所壓迫。術後次日離床活動或出院。
活檢是取得組織標本的主要手段,但未觀察清楚,決不能盲目活檢。插入縱隔鏡之前,對於觸及的病理性結節可用手指小心分離剜出。應注意腫塊的大小、位置、移動度和質地。95%以上的患者,可區分出淋巴結並進行活檢。在氣管周圍區域,可移動的有炭末沉著的淋巴結根據其顏色較易辨別。病理結節的外觀變化較大,可為正常大小顏色發白的腫瘤結節;亦可為體積較大、質地較硬且為粉紅髮灰的可移動或固定的結節;可為實體、中心壞死液化或有一定程度的鈣化的結節。病理性隆突下淋巴結往往為堅韌的薄膜所覆蓋,後者必須去除以利活檢。血管結節多種多樣,大部分位於隆突下。
在活檢前,除非很容易用手指剝離的移動結節,否則應當進行細針抽吸以排除血管的可能(例如,炭末沉著的淋巴結與奇靜脈外觀非常近似)或確定腫瘤組織包繞血管的厚度。在大部分肺癌患者,應對氣管周圍和隆突下淋巴結進行活檢。淋巴結可採用活檢鉗剜出或活檢。腫塊可採用類似的方法活檢或進行細針抽吸進行細胞學檢查。囊腫應抽吸內容物確定其性質,如水樣內容物常為單純漿液間皮囊腫,而粘稠內容物往往提示畸胎瘤、支氣管囊腫或壞死的囊性腫瘤。
通過縱隔鏡檢查獲取的組織標本應立即放入裝有固定液的瓶中,寫明病人的姓名、性別、年齡和取材部位。如果需新鮮未固定組織,應立即裝入有生理鹽水的小瓶中,封口後寫明病人姓名、性別、年齡和取材部位,連瓶裝入冰壺,在1h內送出,同時應填寫詳細的病理送檢單一同送檢。在安全的前提下,儘量獲取較多的組織標本以根據需要進行石蠟切片、特殊染色、標記物研究、組織細胞培養和生化分析。活檢未獲得標本者罕見(少於5%)。手術過程中,必須連續監測橈動脈搏動波,以避免在鈍性分離和檢查過程中手指或縱隔鏡過度壓迫無名動脈。壓迫無名動脈會減少右頸總動脈血供,可導致左側偏癱。
擴展頸縱隔鏡檢查術
經頸中線切口到達氣管表面,從正中分開胸骨甲狀肌和胸骨舌骨肌達氣管前壁,可見胸腺的頸角,往下緊貼胸骨柄的內表面,用手指作鈍性分離可達左無名靜脈和主動脈弓的前面。該血管前平面纖維成分較多,組織結構緊密,鈍性分離較血管後氣管旁平面困難。插入縱隔鏡與水平面的角度較小(小於45°)。
注意事項
注意防治併發症。
縱隔鏡檢查術的死亡率在0.5%以下,併發症發生率為1.5%。
縱隔鏡檢查術的併發症有:嚴重出血、氣胸、喉返神經損傷、傷口感染或縱隔炎、氣管支氣管損傷、食管穿孔、乳糜胸、創口腫瘤植入、膈神經損傷和氣體栓塞。
小量出血常與淋巴結的分離和切除有關,尤其是由支氣管動脈供血的隆突下淋巴結。乾紗布壓迫、放置明膠海綿、燒灼或鉗夾止血均有效。任何模糊縱隔鏡視野的出血均較嚴重。最為嚴重的是主動脈或無名動脈出血,常發生在鉗夾活檢腫瘤組織時,有時血液可湧出縱隔鏡。盲目通過縱隔鏡壓迫止血往往無效。最好的辦法是立即取出縱隔鏡,插入手指壓迫出血點。並進行胸骨切開術,開胸修補動脈。靜脈出血,常為奇靜脈損傷,通常發生在鈍性分離時,儘管嚴重和緊迫,但在大部分病人可通過紗布壓迫控制出血,嚴重時胸骨切開術亦有必要。右肺動脈出血非常罕見。如使用較粗的穿刺針穿刺肺動脈,控制出血需長時間紗布壓迫,故應避免使用較粗的穿刺針。
位於左側氣管支氣管角的左側喉返神經常肉眼可見,活檢淋巴結時如操作粗暴極易損傷該神經。如腫瘤存在,左側喉返神經可顯示不清,活檢時可能會損傷。
氣胸可發生在任何一側,但常出現在右側。可在術後常規胸部透視發現。肺萎陷在20%以下,無呼吸困難者,可絕對臥床休息,少講話,並密切觀察病情變化。如肺壓縮程度較重,症狀明顯,可行胸膜腔穿刺抽氣或胸腔閉式引流術。
如腫瘤範圍廣或纖維化嚴重,分離和活檢可撕裂氣管支氣管樹,將發生大量的氣體漏出。如撕裂範圍小,明膠海綿填塞可能有效,否則需要開胸修補。
隆突下後方的食管極易損傷。隆突下淋巴結活檢過深可產生食管穿透傷,但非常罕見。如程度輕微,為自限性。一旦出現不明原因的術後發熱、膿毒血症、心律失常和其他縱隔炎的症狀,應考慮食管穿透傷的可能,並進行手術修復。