是國家科技部創新基金立項資助的中國首個涉及到專業醫療審核的科技項目的名稱。當時項目承擔機構的研發團隊秉承著專業、創新、卓越、誠信、執行和學習的態度,希望該項目能帶來更合理的醫療費用,更高的醫療質量,更低的管理工作負荷和成本,更和諧的醫患保關係以及更多的人獲得更多更好的醫療服務。
基本介紹
- 中文名:醫審通
- 背景:詳見正文
- 贊助資金:國家科技部創新基金
- 經濟價值:減少不合理支出控制費用等
背景,專業醫療審核進入中國,項目立項,高校協作,珠海試點,研發團隊,成果,項目的社會和經濟價值,項目產生的新行業,
背景
醫療保障體系中,包括保險方、參保人、醫療服務提供方三部分。三方圍繞著醫療服務的提供與獲取,醫保費用的收入與支出,即相輔相成,又相互博弈。醫療服務具有複雜和不確定的特性,只有醫療服務提供方清楚和掌握病人的疾病信息,保險方無法準確、充分地獲取患者的疾病信息,造成醫療服務信息的不對稱。
在醫療服務信息不對稱的基礎上,在利益的驅動下,醫療服務提供方產生有意識地提高費用或降低服務質量等行為的道德風險,犧牲醫療需方的利益來最大化自己的利益。導致醫療費用的過快上漲、醫療服務質量和可及性下降等問題,不僅加劇醫保基金的風險,也損害參保人的利益。
美國在其社會醫療保險計畫(Medicare和Medicaid)建立不久,就面臨信息不對稱下的道德風險,導致醫療費用的快速增長和基金的入不敷出。1982年,美國不得不立法建立專業醫療審核體系(PROs),要求所有申請在Medicare和Medicaid下支付的醫療服務必須經過審核。專業醫療審核初期強調費用控制,以基於個人專業知識和經驗的同仁(醫學和經濟)合理性審核來代替基於行為監管的合規性審核。費用高漲在一定程度上受到抑制。但還是在信息不對稱下,醫療供方把成本轉嫁給患者,採取推諉病人或挑肥揀瘦,縮減服務內容,降低服務質量等方法讓自己投入最小化。患者抱怨和不滿越來越強烈,形成了強大的政治壓力。社會醫療保險管理機構在立法機構民意代表的壓力下不得不開始對醫療供方的醫療服務質量進行監控和審核,儘管面臨醫療供方利益集團強力的抗拒和自己專業能力的短缺。1990年代中期開始,以費用審核為主的計算機審核也逐步開始更為複雜的醫療質量審核,以控制費用的同時防止醫療供方轉嫁成本給患者。專業醫療審核機構也多改叫為質量促進機構(QIOs)。
付費制度的逐步改進和最佳化、醫療質量保證措施的不斷強化和完善以及配套的專業醫療審核技術的發展在保證質量的基礎上控制住了美國醫療費用的高漲。右邊是其醫保(Medicare)人均支出年增長率在開始猛增後逐步下降的趨勢圖。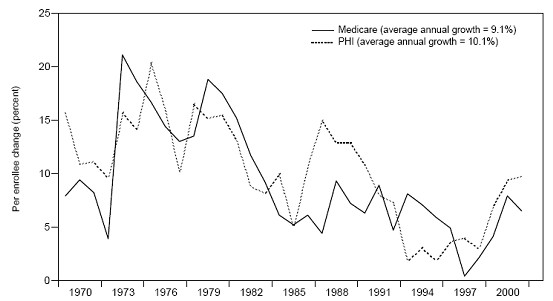

專業醫療審核進入中國
經過90年代大量試點,2000年中國開始全面建立自己的社會醫療保障體系。但很快醫療費用開始高漲而控制不住,醫保方與醫療供方的矛盾加大並惡化。
在中國保險監督委員會的發展配合社會醫療保險體系的補充商業醫療保險產品的要求下,美國養老和醫療保險巨頭Nationwide像其他商業保險公司一樣也企圖在未來的中國醫療保險市場中分一杯羹,為此在中國進行深入市場調研。2003年年末,其當時中國區負責人羅平在深圳分別與深圳市衛生局江捍平局長和醫療保險處孫煌輝處長座談和交流時,對當時雙方的矛盾和互相指責感到震驚。江捍平指責醫保方對醫療機構的治療橫加干涉、拖延和扣克費用。孫煌輝則指出醫療機構亂加費用,而醫保機構卻無法據理力爭而無奈的情形。為此,羅平介紹了美國用於解決此問題的專業醫療審核情況。沒想到,孫煌輝認為中國需要馬上建立起這樣的體系,這是社會醫療保險機構能對基金進行有效管理的基本。他還表示,希望自己能投身這樣的事業。更讓人意外的是,江捍平也認為這也許是解決醫療機構與醫保方矛盾的好辦法,並讓其醫政部門負責人研究其可行性。至此,專業醫療審核就在具有改革精神的深圳拉開了其在中國的序幕。羅平開始聯繫志同道合者,在中國推廣專業醫療審核。
上世紀九十年代初,羅平在美國華盛頓大學畢業後進入美國當時最大的專業醫療審核機構之一的PRO-West工作,負責其數據分析和建模部門,參與了美國早期跨機構的基於計算機的專業醫療審核技術的發展。後在波音公司工作時,對該技術進行了大量改進,把其技術原理套用於人力資源的測評、篩選和最佳化,提高了產品的生產效率和質量。九十年代中後期,羅平在英國劍橋大學攻讀經濟學博士期間,又把一些博弈模型以及機器學習和智慧型化技術引入該技術。1998年回國做國家計委的課題研究時,曾提議在醫院管理中(當時醫療保險仍未在中國推廣成型)使用該技術,由於當時國內醫療信息化水平仍非常低,未能實施。
專業醫療審核早期在中國的推廣團隊成員既包括留學歸國的專家學者,也包括一些被其潛在產業前景吸引的企業界人士和高管,還包括有中國實踐經驗的政府業務主管部門的官員。
協和醫科大學臨床醫學博士畢業後又赴美國哈佛大學攻讀醫療政策和衛生經濟學博士的張煒,回國初期在北京大學光華管理學院教授醫療質量和醫院管理,後到中歐國際工商學院負責醫療健康研究中心。他當時“專業醫療保險是中國醫療保險所絕對需要”的斷言給大家很大信心。他和他當時仍是北京大學公共衛生管理學院研究生的研究助理周念松對審核醫學模型用到的不同病種的醫療質量的測量和指標化進行了不少基礎性研究,增加了專業醫療審核在中國實施的可行性。
曾分別任史丹福大學高級研究員和美國聯邦退役軍人部醫療系統高級研究員、畢業於美國克萊姆森大學和波士頓大學醫學院的俞衛,回國後擔任上海財經大學公共經濟和管理學院常務副院長,是衛生部衛生費用和定價方面的專家顧問。其國外大量的醫療費用、醫療保險,付費制度和監管的實證研究,以及其回國後對醫院成本和管理體系的系統性研究,對根據國內醫療保險機構的實際需求開發合適的基於專業醫療審核的全面解決方案有很大的幫助。
在中南大學湘雅醫學院臨床醫學畢業後分別師從中國生物統計學和醫學信息學領軍人物孫振球和徐勇勇獲得流行病和生物統計學博士學位併到耶魯大學訪問研究回國後的許林勇,承擔了早期不少醫療數據統計分析和建模的任務。
董立群和張建平曾都是中國計算機元老中科院院士原北京大學計算機系主任楊芙清的高徒,一個後來赴美留學,一個拿到計算機博士學位並在浙江大學短暫任教後一頭栽入了蓬勃發展的中國網際網路商海。兩人參與了專業醫療審核相關技術的早期計算機實現和開發。
項目立項
中國社會醫療保障體系已初步形成以城鎮職工基本醫療保險,城鎮居民基本醫療保險,新型農村合作醫療,城鄉醫療救助為主體,覆蓋城鄉全體居民的基本醫療保障體系.其覆蓋面越來越廣,所占醫療費用支出的比重越來越高,保障水平也越來越高。
中國醫療行業和醫療保險行業發展取得了很大成就。但很快醫療費用開始高漲而控制不住,看病貴看病難逐步加劇,並成為社會問題。經驗不足的社會醫療保險管理機構一開始採用政策監管的方法(如藥品報銷目錄、診療服務範圍、收費限制、診療指南、定點機構等),來控制醫療費用的支出。但出現了“上有政策、下有對策”的情況,政策變得瑣碎複雜,執行成本與執行效果相背離,醫患保關係變得緊張。後來醫保管理機構也開始探索和嘗試採用各種付費模式,從最簡單的按服務次數支付、按住院床日支付和按人頭支付,到後來成為主流的總額預付和按病種(DRGs)支付,費用高漲受到一定程度的抑制。但是反過來出現轉嫁成本和追求投入最小化,導致犧牲服務質量和可及性,損害患者利益的問題。
2006年末,早期團隊在上海閔行留學人員創業園區成立了專業醫療審核的軟體開發項目公司-上海商宏網路科技有限公司,並著手早期軟體展示原形的開發。2007年,國家科技部創新基金和上海市科委共同立項資助“醫審通”智慧型專業醫療審核項目。
項目一方面採用專業醫療審核的基本原理,以臨床醫學、臨床流行病學、循證醫學、衛生經濟學、醫療質量、醫療保險學、醫學信息學、生物統計學和智慧型反饋控制等學科的方法,建立審核醫學模型。
該原理要求通過充分地考慮患者病情等風險因素和隨機因素對醫療費用成本和質量的影響的醫學模型和規則對醫療服務進行計算機審核(並輔之於專家的人工審核),讓本地醫療服務可以進行客觀比較,綜合地從費用成本和質量對醫療服務基於性價比進行評價,形成相對價值;第二,通過一定機制調高相對價值高的醫療服務支付水平,調低相對價值低的醫療服務支付水平,從而抑制按項目付費費用最大化和定額支付下的轉嫁成本道德風險,驅動醫療機構和人員通過降低成本和提高質量的競爭去最大化自身收入,最終建立控制費用和保證質量的內在機制。

另一方面它採用最新的IT技術(面向服務架構SOA,雲計算,機器學習,模式識別,專家系統,數據安全等)和敏捷開發流程去構造強大的計算機實現平台,從而使處理異構的和安全性要求高的海量醫療數據成為可能。
專業醫療審核技術將主要解決:
◆ 費用最大化道德風險下的不合理支出增加和費用難以控制;
◆ 轉嫁成本道德風險下的服務質量和可及性下滑;
◆ 定額付費下定額標準難以制訂和爭議大;
◆ 政策監管和審核的力不從心和低效。
高校協作
2008年,與北京大學相關院校合作進行醫學模型研發和軟體支持平台的開發,形成早期的若干病種的醫學模型和第一代的審核套用平台。
2009年,與中南大學湘雅醫學院合作,基於珠海過去5年的醫保數據對病例進行基於診斷的分組並進行統計分析,對病種分組基於發病率、費用占總費用比例、費用差異性、費用質量關聯性等指標進行評價和排序。
2010年,與復旦大學醫學院合作,在珠海試點進行5個病種的本地醫學審核模型的研發。
2011年,與上海財經大學公共經濟和管理學院合作,進行醫療費用、質量和行為監測預警系統,醫療服務流程建模、監測和最佳化系統以及養老服務網際網路平台的研發。
珠海試點
2008年初,珠海市社保局相關領導和主管(局長閆昊波,主管醫保的副局長張笑天,政策科科長程智濤,管理中心副主任王霞等)在與專業醫療審核團隊進行初步交流後,馬上就提出進行合作,在珠海開展專業醫療審核的試點。畢業於廈門大學的閆昊波是個敢於改革的官員,2007年率先在珠海實施打破城鄉隔離的全民醫保。他表示“既然是改革,既然是試點,就會有風險,我們要敢於承擔,要打破條條框框,要敢於創新,要為中國醫保事業闖出一個基於專業醫療審核的醫保管理科學化精細化的路,即使失敗了,也值得“。而畢業於湖北醫學院(現武漢大學醫學院)的張笑天,早年留學荷蘭和美國,學的就是社會醫療保險和衛生管理。而幾年珠海主管醫保業務的實踐,讓他對中國醫療和醫保的改革中面臨的各種問題和困難有充分的了解。在他的指導下,制定了可行性高和可操作性強的試點方案。珠海市科技局也對試點項目立項提供50萬元人民幣資助。
一方面,由北京大學軟體學院教授杭誠方和武漢大學計算機博士後吳澤俊領導一個開發團隊,在靠近珠海的北京大學深圳研究生院進行封閉開發,開發了第一代的醫療審核系統。但該系統可擴展性比較差,無法適應需求的差異、變動和改進。後來開發團隊回到杭州,採用了剛剛引入中國的面向服務架構SOA的開發架構和相關技術,完成了第二代醫療審核系統的開發。2010年中開始,軟體開發全面引進敏捷開發流程,並形成了自己獨特的敏捷SOA開發過程,可以快速靈活地反應客戶需求的差異和變化。同時,為了使用大量的政府和社會機構未充分使用的計算資源,還引進了雲計算技術(如虛擬化技術,並行計算技術等)。為了確保醫療數據的安全,還引進了相關數據安全技術(如數據加密和解密,數據證書,許可權證書等)。第三代系統除了滿足更多差異化的需求外,其技術先進性將更高。
另一方面,由復旦大學醫學院程曉明教授和張璐瑩博士率領的復旦課題組按照專業醫療審核的規範,原則和要求,以衛生部最新提交的臨床路徑為基礎,經過循證醫學研究,對珠海當地臨床醫師的流行病學調查和數據分析,初步完成了珠海5個病種的審核醫學模型的建模。
研發團隊
由項目發起人組成的專家團隊--部分人曾留學或任教於哈佛大學、史坦福大學、劍橋大學,專業背景從醫學、衛生經濟學、流行病學、生物統計學到醫學信息學。部分人曾任國內社會醫療保險部門和醫療機構的領導,擁有豐富的第一線專業工作實際經驗。
醫學模型研究團隊--由歐美留學和復旦大學等國內頂尖相關專業畢業的博士和碩士組成。
產品服務研發團隊--由國內頂尖相關專業的博士和碩士組成。
軟體開發團隊--由勇於創新善於學習的年輕一代工程師和國內頂尖的面向服務架構SOA和雲計算專家組成。
成果
項目完成下列解決方案和服務的研發:
不同定額付費體系下的標準確定(總額預付的基數,按病種付費的費率,按人頭付費的人頭費等)服務和階段性支付調整服務;
按項目付費下的事後,事前和事中審核和調整與控制服務,不合理行為(就醫、用藥、檢查、診斷、治療、住院、出院、轉診等)審核和篩選服務;
智慧型政策監管違規行為(就醫、用藥、檢查、診斷、治療、住院、出院、轉診等)篩查服務;
醫療機構醫療服務信用評級服務;
基於信用評級的動態預警、定價和付費服務;
參保人醫療健康信息和管理服務;
在衛生管理中的醫療行為監測和預警服務;
配套和支持醫療或醫保體制方面的改革(如付費制度,醫療需求管理,醫院醫生收入機制,醫療財政投入機制等)。
項目的社會和經濟價值
◆減少不合理支出控制費用
◆防止轉嫁成本保證質量保障民眾利益
◆減少管理工作負荷和成本提高效率
◆促進醫患保關係和諧
◆提高優秀醫院醫生的收入和醫學創新積極性
◆建立政府投入硬約束機制,有限資源下更多民眾獲得更多更好服務
項目產生的新行業
◆年收入規模約為40億新的以社會醫療保險機構和商業醫療保險公司為客戶的專業醫療審核服務行業。
◆年收入規模30億的以醫院醫生為客戶的新的診療決策支持服務行業。
◆年收入規模40億的以醫療保險機構、醫院和藥廠為客戶的新的藥品價值評價服務行業。

