硬膜外腔位於椎管骨膜與硬脊膜之間的窄隙,其內填有脂肪、椎內靜脈叢和淋巴管,並有脊神經根及其伴行血管通過,呈負壓。此腔上端起自枕骨大孔高 度,下端終於骶管裂孔,由於硬脊膜附於枕骨大孔邊緣,故此腔不通顱內。
基本介紹
- 中文名:硬膜
- 位置:椎管骨膜與硬脊膜之間
- 內填有:脂肪、椎內靜脈叢和淋巴管
- 詞條類型:器官
臨床套用
部位
途徑

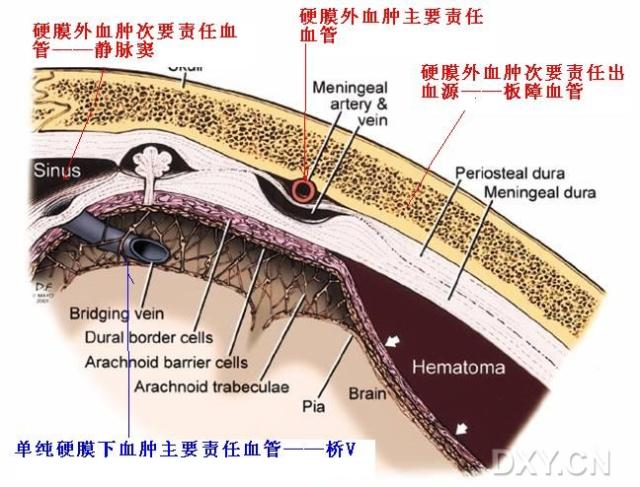
硬膜外腔位於椎管骨膜與硬脊膜之間的窄隙,其內填有脂肪、椎內靜脈叢和淋巴管,並有脊神經根及其伴行血管通過,呈負壓。此腔上端起自枕骨大孔高 度,下端終於骶管裂孔,由於硬脊膜附於枕骨大孔邊緣,故此腔不通顱內。



硬膜外腔位於椎管骨膜與硬脊膜之間的窄隙,其內填有脂肪、椎內靜脈叢和淋巴管,並有脊神經根及其伴行血管通過,呈負壓。此腔上端起自枕骨大孔高 度,下端終於骶...
硬膜囊:由堅韌的結締組織構成的硬脊膜形成一個包裹脊髓的密封囊腔稱為硬膜囊,其內包含有脊髓間隙和各層膜之間的間隙。也就是說硬膜囊是保護脊髓的一種組織。...
硬膜外隙是硬脊膜與椎管內面的骨膜及黃韌帶之間的狹窄腔隙稱硬膜外隙,其內有疏鬆結締組織、脂肪組織、淋巴管、椎內靜脈叢,有脊神經根通過。不與下顱內相通,略...
硬膜囊處在脊椎尾端所有神經匯聚的地方是保護脊髓的一種組織,在S2水平由硬脊膜和蛛網膜封閉而成,包繞中樞N系統外的一層硬膜分為(硬脊膜和硬腦膜),硬膜所構成...
硬膜下血腫是指顱內出血血液積聚在硬腦膜下腔,在顱內血腫中發生率最高。根據傷後血腫發生的時間,分為急性硬膜下血腫(傷後3天以內)、亞急性硬膜下血腫(傷後3天...
硬膜外麻醉是指硬膜外間隙阻滯麻醉,即將局麻藥注入硬膜外腔,阻滯脊神經根,暫時使其支配區域產生麻痹,稱為硬膜外間隙阻滯麻醉,簡稱為硬膜外阻滯。根據給藥的方式可...
硬膜外血腫是位於顱骨內板與硬腦膜之間的血腫,好發於幕上半球凸面,約占外傷性顱內血腫30%,其中大部分屬於急性血腫,次為亞急性,慢性較少。硬膜外血腫的形成與...
硬膜下積膿,是指在硬腦膜與蛛網膜之間的膿液積聚。硬膜下積膿屬於內科急症.應立即對積膿作手術引流,並對其下的靜脈竇也作引流以預防復發.甚至在手術引流後還需要...
是將造影劑注入到硬膜外腔,顯示硬膜外圍的變化的一種造影方法。由於硬膜外腔被造影劑充填,顯影后可以看出椎間盤突出後,椎間隙的填充缺陷,及蛛網膜內腔中的占位性...
超硬膜是指硬度> 40GPa、具有優異的抗摩擦磨損性能、高的熱導率、低的摩擦係數和熱膨脹係數的固體薄膜。...
如果插入停留導管,重複往射可以延長麻醉時間。與蛛網膜下注射比較,硬膜外注射起效較慢。[1] 參考資料 1. 化學化工大辭典 詞條標籤: 科學 V百科往期回顧 詞條...
慢性硬膜下血腫是指傷後三周以上顱內出血發生在硬腦膜下腔者,血腫增大後會產生占位效應,導致腦室和腦幹受壓,產生嘔吐、意識障礙、頭痛,顱內壓增高為主,應及時CT...
硬膜下積液(subdural fluid accumulation)又稱硬膜下水瘤,多是外傷後硬膜下腔出現的腦脊液積聚。...
硬膜防鏽油是由抗氧化腐蝕防鏽劑、樹脂、溶劑油、助劑劑等多種材料復配生產的工業產品。...
硬膜石蛤貝殼稍小,一般殼長47mm,高15mm,寬12mm。殼質薄,呈圓柱形。殼頂圓,近前端。殼表呈黃褐色或淺褐色,殼皮外被有一層石灰質的薄膜。此外膜呈灰白色,...
硬膜石蟶形態特徵 編輯 貝殼稍小,一般殼長47毫米,高15毫米,寬12毫米。殼質薄,呈圓柱形。殼頂圓,近前端。殼表呈黃褐色或淺褐色,殼皮外被有一層石灰質的薄膜...
硬脊膜與椎管的骨膜之間的一狹腔稱為硬膜外腔(epidural space)。其中含有淋巴管、椎內靜脈叢、疏鬆結締組織和脂肪...
腦硬膜下血腫臨床表現 編輯 1.病史 慢性硬腦膜下血腫是一種特殊類型顱內血腫,國內一組報導,在72例老年慢性硬腦膜下血腫中,有頭部外傷史者63例,占87.5%。由於...
但在顱的縫和顱底則附著更牢固,很難分離。顱內無硬膜內腔。硬腦膜內層較外層厚而堅韌,與硬脊膜在枕骨大孔處續連,稱為腦膜層。主要作用是保護大腦。...
硬腦膜動靜脈瘺(duralarteriovenousfistulas,DAVFs)是海綿竇、側竇、矢狀竇等硬膜竇及其附近動靜脈間的異常交通,為顱內外供血動脈與顱內靜脈竇溝通,多見於成年人。...
椎管狹窄(spinal stenosis)是各種原因引起椎管各徑線縮短,壓迫硬膜囊,脊髓或神經根,從而導致疼痛、麻木、肢體無力、跛行、大小便障礙等一系列神經功能障礙的一類疾病...
Kim 等套用絲素蛋白膜對硬膜缺損大鼠模型進行硬腦膜修補,就其細胞毒性和抗炎作用進行了一系列研究。結果顯示:絲素蛋白膜無細胞毒性,而且能有效降低環氧化合酶-2 (...
