基本介紹
- 中文名:溶血兒
- 別名:新生兒溶血症
- 性質:醫學
- 類別:疾病
基本概述,臨床表現,診斷,病史,血型,特異性抗體檢查,羊水檢查,影像檢查,其它,治療,藥物治療,手術治療,
基本概述
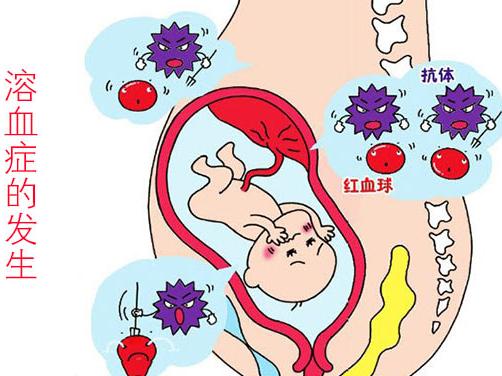
ABO血型系統共有“A”、“B”、“AB”和“O”型四種,ABO血型不合溶血病主要發生在母親是“O”型,胎兒是“A”型或“B”型者。RH血型系統中有抗原5種(C,c;D;E,e;),有D抗原者稱RH陽性,無D抗原者為RH陰性,RH血型不合溶血病主要見於母親是RH陰性,胎兒為RH陽性者。有些母親雖然為RH陽性,但缺乏E抗原,亦會發生RH溶血病。
O型血的婦女與A型、B型或AB型的男子結婚後,懷孕後所得的胎兒可分A型、B型、O型。胎兒由父親遺傳而獲得血型抗原為母親所缺少,這種抗原通過胎盤進入母體,刺激母體產生相應的免疫抗體,抗體又進入胎兒體內,抗原抗體相結合使胎兒細胞凝集破壞,發生溶血,可出現流產和死胎。母胎血型不合的新生兒可出現早發性黃疸,發生心力衰竭或黃疸後遺症,搶救不及時,則造成腦性癱瘓、呆傻甚至死亡。
婦女懷孕後應到產科檢查血型,檢查主要包括孕婦血中抗A(或抗B)抗體的濃度,如果大於1:32,就應引起重視。
血溶症以A、B、O血型不合最常見,其中最多見的是母親為O型,胎兒(或嬰兒)為A型或B型。第一胎即可發病,分娩次數越多,發病率越高,且一次比一次嚴重。尚可見於母親為A型,胎兒(或嬰兒)為B型或AB型,母親為B型,胎兒(或嬰兒〉為B型或AB型,但少見。胎兒(或嬰兒)為O型者,可排除本病。Rh血型不合引起的新生兒溶血症在我國的發病率較低。通常是母親為Rh陰性,胎兒為Rh陽性而血型不合併引起溶血,一般第一胎不發病,而從第二胎起發病,但如果Rh陰性的母親在第一胎前曾接受過Rh陽性的輸血,則第一胎也可發病。Rh血型不合所致溶血常較A、B、O血型不合為嚴重。
所以,O型的母親和A型父親結合後,孩子患血溶症的幾率比較高。但是,並不一定證明您的朋友就一定有血溶症。而且,要是他(她)真的有血溶症的話,恐怕也不會平平安安的長這么大,對吧?
以下是血溶症臨床表現:
3.肝脾腫大。
4.神經症狀如有嗜睡、拒奶、四肢鬆軟,繼而抽搐(表現為兩眼凝視、眨服、四肢陣陣發硬伸直,或全身角弓反張),有時尖叫等表現即稱核黃疸或膽紅素腦病,常於血清膽紅素達20mg/dl以上時發生,是由於間接膽紅素進入腦組織中,損傷腦細胞所致。
溶血兒剛出生時要做好各項工作
a.分娩時,就要做好新生兒的搶救準備。
b.胎兒娩出立即斷臍,減少抗體進入寶寶體內。
c.保留臍帶,以備嚴重溶血病患兒換血用。
對新生兒溶血病的治療要把住三關
第二關(第2-7天),降低膽紅素防止核黃疸;
第三關(2周-2月),糾正貧血。
臨床表現
ABO和Rh等不合的溶血症狀基本相同,只是輕重程度有所不同,前者輕、病情進展較慢;後者重、病情進展快。輕型者,出生時與正常新生兒無異,1~2天后逐漸出現黃疸和貧血、程度日益加深,或稍有嗜睡拒食,這種病例甚易誤診為主生理性黃疸。
重型者,因胎兒紅細胞大量破壞出現貧血、全身水腫、胸腹腔積液、肝脾腫大致成死胎、流產或早產。有的出生時因貧血、水腫、心力衰竭而死亡。黃疸由於胎內紅細胞破壞分解的膽紅素可經胎盤由母體排出而甚少見。出生後隨著抗體對紅細胞破壞的強弱而決定黃疸出現的早晚和進展的快慢。出現越早,進展越快,反映病情越重,黃疸的加深往往是與時俱增。此時相應的表現有嗜睡、拒食、擁抱反射由強轉弱,貧血、肝脾腫大漸趨明顯,黃疸的色澤也由澄黃轉為金黃。若不積極治療,血清游離未結合膽紅素上升到342μmol/L(20mg/dl)以上可引起腦神經細胞核黃染的膽紅素腦病症狀,此時擁抱反射消失,哭聲尖叫,甚至有強直性抽搐、驚厥及角弓反張等症狀,最後死亡。這種病例過去常被誤診為新生兒敗血症。如倖免於死,以後可遺留智力遲鈍運動障礙及聽覺喪失等後遺症。
診斷
病史
凡既往有原因不明的死胎、流產、輸血史、新生兒重症典疸史的的孕婦或生後早期出現進行性典疸加深,即應作特異性抗體檢查。送檢標本要求為:①試管應清潔乾燥,防止溶血發生。②產前血型抗體檢查,送產婦和其丈夫的血樣;新生兒檢驗送新生兒血樣為主,父、母血樣為輔(如母血不能及時抽取時,可只送新生兒血樣)。③新生兒抽血3ml(不抗凝);產婦抽血5ml(不抗凝);丈夫抽血2ml(抗凝,使用一般抗凝劑)。④如當地不能檢驗,可將產婦血清分離後寄至附近檢驗單位,另多舞曲2ml抗凝血。天氣炎熱時可將血樣瓶放入有冰塊的大口瓶中,航空郵寄(存放空中必須注意無菌)。
血型
特異性抗體檢查
抗人球蛋白間接試驗是用已知抗原的紅細胞去檢查受檢者血清中有無不完全抗體;直接試驗陽性說明嬰兒紅細胞已被血型抗體致敏。釋放試驗陽性,診斷即成立,因致敏紅細胞通過加熱將抗體釋放出來,釋放液中抗體的特異必珂用標準紅細胞來確定。游離試驗是在新生兒血清中發現有不配合的抗體,然而尚未致敏紅細胞,陽性表明可能受害。
在孕期診斷可能為本病者,應爭取在妊娠6個月內每月檢驗抗體效介一次,7~8月每半月一次,8 個月以後每周一次或根據需要決定。抗體效價由低到高,起伏頗大或突然由高轉低均提示病情不穩定,有加重可能,效價維持不變提示病情穩定或母嬰血型相合,該抗體僅屬以前遺留所致。排除遺留因素後,一般發病輕重與抗體效價成正比,但ABO系統受自然介存在類似抗A(B)物質關係,有的未婚女子效價已達 1024。通常ABO溶血病的效價64作為疑似病例,但個別效價為8時也有發病的報導。
羊水檢查
膽紅素含量它不象抗體效價受前一胎遺留下來的影響,故羊水膽紅素含量對估計病情和考慮終止妊娠時間有指導意義,正常羊水透明無色,重症溶血病時凌晨水呈黃色。Liley發現450mm處光密度的升高與胎兒溶血病的嚴重程度呈一定比例。由於正常胎兒羊水中膽紅素的濃度隨孕周增加而降低,故在不同孕周所測得的450mm處光密度的升高數,有不同的意義。Liley從101名Rh免疫婦女羊水中所得結果,以450mm的光密度增加數為縱坐標,孕周為橫坐標,繪成一經驗圖,分三個區,羊水中450mm處光密度的增加數在上區者,病情嚴重,一般即將死亡。在中區者,中度病重,在下區者,可能為Rh陰性兒或為貧血極輕的Rh陽性兒,僅10%需要換血。
影像檢查
全身水腫胎兒在X光攝片可見軟組織增寬的透明帶四肢彎曲度較差。B超檢查更為清晰,肝脾腫大,胸腹腔積液都能反映於螢光屏。
其它
1. 血液生化檢查:紅細胞減少,血紅蛋白降低,網織紅細胞顯著增加,塗片中見有核紅細胞。白細胞計數時,因連同有核紅細胞一起算進而可大為增高。這些血象變化也隨溶血輕重而異。2.血型檢查:在母嬰Rh血型不合時用馬血清來鑑定ABO血型會出現錯定ABO血型的可能。因馬在人紅細胞表面抗原刺激下,當產生抗 A(B)抗體的同時,也產生抗IgG類抗體,故發現有不可解釋的疑問時應想到本病可能而改用人血清來鑑定ABO血型。 3.特異性抗體檢查:有免疫抗體。血甭黃疸指數增加,膽紅素增高,由於操作方法的不同,結果可相差3倍以上。尿、糞中尿膽原排出增加。在膽道被膽栓阻塞時、大便可呈灰白,尿內查見膽紅素。ABO溶血病時紅細胞乙醯膽鹼脂酶活性明顯降低。血漿白蛋白凝血酶原和纖維蛋白原可能降低,這些都能促成出血症狀。重症者可用血小板減少,出血時間延長,血塊收縮不良。少數發生DIC。
4.羊水檢查膽紅素含量。
5.影像檢查。
6.其它實驗室檢查。
治療
藥物治療
由於妊娠越近足月,抗體產生越多,影響胎兒越大,死亡機會越多。若過去史有過死胎或本胎Rh抗體效價由低升高到1:32~64或由高突然轉低;胎心音出現雜音,孕末期腹圍、體重過度增大,或自覺全身乏力、胃納不佳,羊水膽紅素升高,影象診斷有水腫、腹水、肝脾腫大等都得考慮提早終止妊娠。一般在35~38周時引產,力爭L/S比值≥口服苯巴比妥一周(10~30mg每日3次)可減少RDS和增加胎兒肝細胞酶的活力,減輕生後黃量。ABO不合者較輕,很少需要提早終止妊娠。
若羊水光密度檢查提示有胎兒死亡可能的重症病例,可考慮在孚1周起進行宮內輸血,隔周再輸,以後每3~4周一次,將血注入胎兒腹腔以糾正貧血,使獲得存活機會。輸血量按胎齡減20乘10計算,進血量過多、腹壓超過臍靜脈壓力可致循環停止,胎兒死亡。但此法本身有引起感染、出血、早產可能,刺激胎盤可導致更多胎兒血液流入母體,加重病情,故一般不用。
手術治療
1、上海第一婦嬰保健院與上海中心血站合作,於1981年起套用國產血液成份分離機對反覆死胎和新生兒全身水腫的重症Rh病例進行孕期轉換血漿治療取得滿意效果。目的是換出抗體、降低效價、減少溶血、提高胎兒存活率。一般在胎齡20周后每周換一次或視病情而寂靜,每次換100ml左右。換血漿過程中有出現皮膚搔癢蛋白過敏可能,經對症處理後即可恢復正常。
2、臨產時的處理儘可能準備好獻血員、器械和換知人員。一般ABO不合以足月自然產為好,Rh不合需提早終止妊娠者可作剖宮產。由於紅細胞在胎內已有破壞,缺氧較明顯,出生時容易有窒息,需作好防範。胎兒娩出應即鉗住臍帶,以免臍血流入兒體過多,加重病情。斷臍時殘端留5~6cm,遠端結紮,裹以無菌紗布,湡上1:5000呋喃西林液,保持濕潤,以備換血。胎盤端的臍帶揩清表面母血後,任臍帶血自動流入消毒試管3~5ml送特異性抗體及血清膽紅素測定,同時作血常規、血型、有核紅細胞計數,擠勒臍帶會使膠質混入血中,可影響抗人球蛋白試驗的正確性。胎盤需測理後送病理檢驗。胎盤越重,發病越劇。
對於黃疸和高膽紅素血症的處理,用光療法及中西藥物後能緩解大多數病例,但儘快移去抗體、減少紅細胞繼續破壞、降低膽紅素濃度、糾正貧血改善缺氧和防止心衰等,還是需要換血。其效果比光療、藥物好,但人力、物力花費較大,並有血栓和空氣栓塞、心臟停搏等危險和感染的可能,故應嚴格掌握指征。
1換血指征:
②血清膽紅素達342μmol/L(20mg/dl)或情況良好無嗜睡拒食症狀的較大體重兒可達427.5μmol/L(25mg/dl)或以上換血。
③凡有膽紅素腦病症狀者。
④早產及前一胎病情嚴重者適當放寬指征。
2血型選擇:Rh溶血病用ABO同型(或O型)Rh陰性的肝素化血,如有特殊血型的冷凍血,經解凍等處理即可使用。不得已時也可用無抗D抗體的Rh陽性血(最好是未接受過輸血的男孩南血員和示妊娠過的女性獻血員),ABO溶血病用AB型血漿加O 型紅細胞混合後的血。
3抗凝劑:每100ml血加肝素3~4mg,抗凝效果好,換血後能用肝素半量的魚精蛋白中和。一般枸櫞酸鹽保養液抗凝要占血量1/5,使血液稀釋,糾正貧血效果差,並可結合游離鈣,引起低鈣血症,故每換100ml血應緩注105葡萄糖酸鈣1ml,換血結束時再緩注2~3ml。
4換血步驟:換血前可先照耀,靜注白蛋白或血漿可換出更多膽紅素。停餵一次或抽出胃內容物以防嘔吐。必要時可肌注苯巴比妥鈉、口服水合氯醛使鎮靜。換血應在手術室內進行,室溫維持25℃左右,換入的血液先置室內預溫,有螺旋加溫管使血液達37℃再進入體內更佳。新生兒仰臥、暴露腹部、手腳分別用夾板棉墊繃帶固定於手術台上,皮膚消毒後覆以無菌巾,靜脈切開者要局麻。術前須將換血塗過矽油的注射器、大字形五能或三能活塞、塑膠管裝配就緒後,先在肝素等滲鹽水內(200ml等滲鹽水+0.1ml肝素)抽注潤滑檢查,接好出入血皮管,放好廢血盆。術中停止輸液以免干擾。
5臍靜脈換血:保留臍帶者,剪剩5cm左右後,斷面可見壁薄、腔大的臍靜脈,導管插入時稍偏向右上方約30度角,插時有困難者,可選用探針試插通順後更換導管。臍帶脫落者,可去除痂蓋後試插,不能利用者,則在臍輪上1cm處局麻後切1.5cm長的半圓形口,分離軟組織,剪開筋膜,在正中線稍偏右處找到寬約0.5cm的灰白色臍靜脈,切開外面包被的膠質膜,在腹膜外游離臍靜脈、挑出切開、插入導管 4~6cm、邊插邊抽,抽血通暢後結紮固定導管,換血開始及終末一次抽出的血,分別留送膽紅素等化驗。
當換人等量有抗凝劑的血之後,即把導管提起垂直於腹部測靜脈壓可減少凝血機會。以後每換100ml測一次,靜脈壓超過8cmH2O者,宜多抽少注,以免發生缺血性休克。一般出入差不超過30~50ml。
換血量以150~180ml/kg計算,約為嬰兒全面量的二倍,總量約400~600ml,此量可換出約85%的致敏紅細胞。每次抽、注血量20ml,速度要均勻,每分鐘約10ml,抽吸過急,導管的側孔與靜脈擘吸著,反而不能抽出,組織內的膽紅素回入血管也需時間,故不必操之過急。體重小、病情重有明顯貧血和心衰者,每次抽注量減半,以減少靜脈壓波動,換血總量亦可酌減,並用血漿減半的濃縮血。實際換血時血瓶內用二隻長針頭(采漿針),進氣的針頭穿過血平面,取血的針頭可按需調節,先用上層血漿,後用下層血細胞,或直接取下層血細胞。一般我血結束時,換入較多血細胞,可減少術後貧血。換血過程中切忌有時須隨時更換,在肝素生理鹽水中沖洗。若系導管因素則稍變更其插入深度,有阻塞可能時應換管垂插。換血結束,拔出導管檢查各通道有無凝血現象,臍帶遠端兩道結紮,繼續包以無菌紗布,澆上1:5000呋喃西林保持濕潤,以防再用。如作臍上切口者,則結紮臍靜脈,縫合筋膜及皮膚,作無菌包紮。
6、同步換血:插入兩根導管,臍動脈抽出,臍靜脈注入,同步進行,優點是靜脈壓波動減少,避免了單一導管每次注抽時浪費管內約1ml的新鮮血,縮短了換血時間。缺點是多插一根導管,增加穿破出血和感染機會。操作時必須先插臍動脈,方向向下,與腹壁呈 45°角,並處理好導管經臍環(約2cm)、膀胱壁附著處(約4cm)和髂內動脈入口處(約7cm)三個生理性轉折。遇到阻力可輕旋推進或消退再進,切忌急躁,以免穿破血管,失敗時可改插另一根臍動脈,要求管端進入約14cm達第4腰椎水平(可由X線證實)。臍靜脈管較粗插管較易,與臍靜脈換血相同,約插入6cm,回血通暢即可。若先插臍靜脈可導管臍動脈痙攣而插困難。結束時若防再次換血,可用肝素液維持通暢保留導管,但需嚴防感染。臍動脈拔管時拔至距管口2cm處稍停片刻,以刺激前段收縮,而後拔出,以減輕出血。
7、換血後處理:繼續光療,重點護理,每4小時測心跳呼吸,注意黃疸程度及嗜睡、拒食、煩躁、抽搐、擁抱反射等情況,黃疸減輕即可解除。使用維生素3天預防感染,拆線後改一般護理,繼續母乳餵養。
血常規、有核紅細胞計數等每1~3天化驗一次,膽紅素每天一次,至黃疸退後停止。出生二個月內出院後每2周複查一次紅細胞和血紅蛋白。若血紅蛋白低於70g/L(7g/dl),應小量輸知糾正貧血。康復期中早給足量鐵劑口服,或能使貧血時期縮短,程度減輕。
一次換血後,組織內血管外區的膽紅素可回入血漿,加上致敏紅細胞的溶血、以及換入紅細胞的分解,可使血清膽紅素再次上升,此時可按指征考慮再次換血。過去有重點換四次而救活者,現在用光療後需要換血或換二次者減少。