病因,臨床表現,臨床診斷,實驗室檢查,血、尿常規和血沉,血尿酸測定,尿尿酸含量測定,關節腔穿刺檢查,痛風結節內容物檢查,X線攝片檢查,治療,治療目的,急性發作期的處理,靜止期的治療,一般治療,預防保健,
病因
血液中尿酸長期增高是痛風發生的關鍵原因。人體尿酸主要來源於兩個方面:
(1)人體細胞內蛋白質分解代謝產生的核酸和其它嘌呤類化合物,經一些酶的作用而生成內源性尿酸。
(2)食物中所含的嘌呤類化合物、核酸及核蛋白成分,經過消化與吸收後,經一些酶的作用生成外源性尿酸。
尿酸的生成是一個很複雜的過程,需要一些酶的參與。這些酶大致可分為兩類:促進尿酸合成的酶,主要為5-磷酸核酸-1-焦磷酸合成酶、腺嘌呤磷酸核苷酸轉移酶、磷酸核糖焦磷酸醯胺轉移酶和黃嘌呤氧化酶;抑制尿酸合成的酶,主要是次黃嘌呤-鳥嘌呤核苷轉移酶。痛風就是由於各種因素導致這些酶的活性異常,例如促進尿酸合成酶的活性增強,抑制尿酸合成酶的活性減弱等,從而導致尿酸生成過多。或者由於各種因素導致腎臟排泌尿酸發生障礙,使尿酸在血液中聚積,產生高尿酸血症。
高尿酸血症如長期存在,尿酸將以尿酸鹽的形式沉積在關節、皮下組織及腎臟等部位,引起關節炎、皮下痛風結石、腎臟結石或痛風性腎病等一系列臨床表現。
本病為外周關節的復發性急性或慢性關節炎,是因過飽和高尿酸血症體液中的單鈉尿酸鹽結晶在關節,肌腱內及其周圍沉積所致。
臨床表現
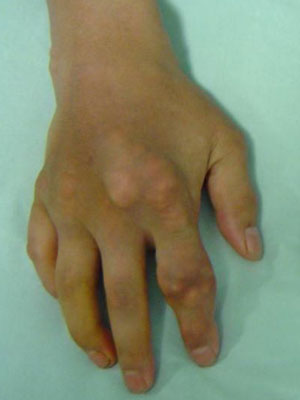
急性痛風性關節炎發病前沒有任何先兆。輕度外傷,暴食高嘌呤食物或過度飲酒,手術,疲勞,情緒緊張,內科急症(如感染,血管阻塞)均可誘發痛風急性發作。常在夜間發作的急性單關節或多關節疼痛通常是首發症狀。疼痛進行性加重,呈劇痛。體徵類似於急性感染,有腫脹,局部發熱,紅及明顯觸痛等。局部皮膚緊張,發熱,有光澤,外觀呈暗紅色或紫紅色。大趾的跖趾關節累及最常見(足痛風),足弓,踝關節,膝關節,腕關節和肘關節等也是常見發病部位。全身表現包括發熱,心悸,寒戰,不適及白細胞增多。
開始幾次發作通常只累及一個關節,一般只持續數日,但後來則可同時或相繼侵犯多個關節。若未經治療可持續數周。最後局部症狀和體徵消退,關節功能恢復。無症狀間歇期長短差異很大,隨著病情的進展愈來愈短。如果不進行預防,每年會發作數次,出現慢性關節症狀,並發生永久性破壞性關節畸形,手足關節經常活動受限。在少數病例,骶髂,胸鎖或頸椎等部位關節亦可受累。粘液囊壁與腱鞘內常見尿酸鹽沉積。手,足可出現增大的痛風石並排出白堊樣尿酸鹽結晶碎塊。環孢菌素引起的痛風多起病於中央大關節,如髖,骶髂關節,同樣也可見於手,甚至破壞腎小管。
臨床診斷
關於痛風診斷國內尚無統一標準。一般多採用美國風濕病協會標準,美國Holmes標準以及日本修訂標準。茲介紹美國風濕病協會關於急性痛風性關節炎的分類標準(1977):
1.滑囊液中查見特異性尿酸鹽結晶;
2.痛風石經化學方法或偏振光顯微鏡檢查,證實含有尿酸鈉結晶;
3.具備下列臨床、實驗室和X線徵象等12項中6項者。
(1)1次以上的急性關節炎發作;
(2)炎症表現在1d內達到高峰;
(3)單關節炎發作;
(4)患病關節皮膚呈暗紅色;
(5)第一跖關節疼痛或腫脹;
(6)單側發作累及第一跖趾關節;
(7)單側發作累及跗骨關節;
(8)有可疑的痛風石;
(9)高尿酸血症;
(10)X線顯示關節非對稱性腫脹;
(11)X線攝片示骨皮質下囊腫不伴有質侵蝕;
(12)關節炎症發作期間關節液微生物培養陰性。
總之,急性痛風根據典型臨床表現,實驗室檢查和治療反應不難診斷。慢性痛風性關節炎的診斷,需要認真進行鑑別,並應儘可能取得尿酸鹽結晶作為依據。
實驗室檢查
實驗室檢查,對於痛風診斷具有重要意義,特別是尿酸鹽的發現,是確診的依據。
血、尿常規和血沉
1.血常規和血沉檢查急性發作期,外周血白細胞計數升高,通常為(10~20)×109/L,很少超過20×109/L。中性白細胞相應升高。腎功能下降者,可有輕、中度貧血。血沉增快,通常小於60mm/h。
2.尿常規檢查病程早期一般無改變,累及腎臟者,可有蛋白尿、血尿、膿尿,偶見管型尿;並發腎結石者,可見明顯血尿,亦可見酸性尿石排出。
血尿酸測定
急性發作期絕大多數病人血清尿酸含量升高。一般認為採用尿酸酶法測定,男性416μmol/L(7mg/dl),女性>357μmol/L(6mg/dl),具有診斷價值。若已用排尿酸藥或腎上腺皮質激素,則血清尿酸含量可以不高。緩解期間可以正常。有2%~3%病人呈典型痛風發作而血清尿酸含量小於上述水平。有三種解釋:①中心體溫和外周關節溫度梯度差較大;②機體處於應激狀態,分泌較多腎上腺皮質激素,促進血清尿酸排泄,而遠端關節內尿酸鈉含量仍相對較高;③已用排尿酸藥或皮質激素治療的影響。
尿尿酸含量測定
在無嘌呤飲食及未服影響尿酸排泄藥物的情況下,正常男性成人24h尿尿酸總量不超過3.54mmol/(600mg/24h)。原發性痛風病人90%尿尿酸排出小於3.54mmol/24h。故尿尿酸排泄正常,不能排除痛風,而尿尿酸大於750mg/24h,提示尿酸產生過多,尤其是非腎源性繼發性痛風,血尿酸升高,尿尿酸亦同時明顯升高。
關節腔穿刺檢查
急性痛風性關節炎發作時,腫脹關節腔內可有積液,以注射針抽取滑液檢查,具有極其重要診斷意義。即使在無症狀期,亦可在許多關節找到尿酸鈉結晶。約95%以上急性痛風性關節炎滑液中可發現尿酸鹽結晶。
(一)偏振光顯微鏡檢查
將滑液置於玻片上,在細胞內或細胞外可見雙摺光細針狀尿酸鈉結晶的緩慢振動圖象。用第一級紅色補償稜鏡,尿酸鹽結晶方向與鏡軸平行時呈黃色,垂直時呈藍色。
(二)普通顯微鏡檢查
尿酸鈉結晶呈桿狀針狀,檢出率僅為偏振光顯微鏡的一半。若在滑液中加肝素後,離心沉澱,取沉澱物鏡檢,可以提高其檢出率。
(三)紫外分光光度計測定
採用紫外分光光度計,對滑囊液或疑為痛風結節的內容物進行定性分析來判定尿酸鈉,是痛風最有價值的方法。方法是首先測定待測標本的吸收光譜,然後與已知尿酸鈉的吸收光譜比較。若兩者相同,則測定物質即為已知化合物。
(四)紫尿酸胺(murexide)試驗
對經過普通光學顯微鏡或偏振光顯微鏡檢查發現有尿酸鈉存在的標本,可行本試驗以便進一步予以確認,此法簡便易行。其原理是尿酸鈉加硝酸後加熱產生雙阿脲,再加入氨溶液即生成呈紫紅色的紫尿酸銨。
(五)尿酸鹽溶解試驗
在有尿酸鹽結晶的滑液中,加入尿酸酶保溫後,尿酸鹽結晶被降解為尿囊素可見結晶消失。
痛風結節內容物檢查
對於痛風結節進行活檢或穿刺吸取其內容物,或從皮膚潰瘍處採取白堊狀粘稠物質塗片,按上述方法檢查,查到特異性尿酸鹽的陽性率極高。
X線攝片檢查
尿酸鹽易於在小關節內及其附近沉積,引起慢性炎症反應和軟骨、骨皮質破壞。這些部位攝片,可見關節面或骨端皮質有透光性缺損陰影,呈穿鑿樣、蟲蝕樣、蜂窩狀或囊狀,病變周邊骨質密度正常或增生,界限清晰,有利於與其它關節病變鑑別。在孟昭亨等報告的160例中,76例(60.3%)骨皮質有上述典型改變,其中4例引起骨折。
總之,實驗室檢查是確診痛風和觀察病情演變不可缺少的方法,尤其是發現尿酸鹽結晶,是提高痛風診斷質量的關鍵。
治療
治療目的
治療目的在於:(1)用抗炎藥物終止急性發作;(2)每天預防性套用秋水仙鹼以防止反覆急性發作(若發作頻繁);(3)通過降低體液內尿酸鹽濃度,預防單鈉尿酸鹽結晶進一步沉積和消除已經存在的痛風石.預防性保護措施應針對兩個方面,即防止骨,關節軟骨侵蝕造成的殘疾和防止腎臟損傷.特殊療法應根據本病所處不同時期及病情輕重選用.應治療同時存在的高血壓,高脂血症及肥胖症.
急性發作期的處理
急性發作秋水仙鹼的療效一般都很顯著,通常於治療後12小時症狀開始緩解,36~48小時內完全消失.秋水仙鹼的用法及劑量是每2小時口服1mg,服到獲得療效或者一直服到出現腹瀉或嘔吐為止.嚴重發作者可能需要服4~7mg(平均5mg).對一次發作給予的劑量在48小時內不可超過7mg.該治療常可引起腹瀉.若消化道對秋水仙鹼不能耐受,也可經靜脈給藥,用0.9%氯化鈉溶液將秋水仙鹼1mg稀釋到20ml,緩慢注射(>2~5分鐘),24小時內用量不得超過2mg.預防性口服秋水仙鹼同時給予靜脈注射秋水仙鹼可引起嚴重的骨髓抑制,甚至死亡.秋水仙鹼引起的腹瀉可造成嚴重的電解質紊亂,尤其在老年人可導致嚴重後果.
非類固醇抗炎藥(NSAID)對已確診的痛風急性發作有效.通常與食物一起服用,連續服2~5天.NSAID可以引起許多併發症,包括胃腸道不適,高鉀血症(出現於那些依賴前列腺素E2維持腎血流量的病人)和體液瀦留.用NSAID有特別危險的病人包括老年病人,脫水者,尤其有腎臟疾病史的病人.
抽吸關節和液,隨後注入皮質類固醇酯也可控制痛風急性發作.根據受累關節的大小,注入強的松龍叔丁乙酯10~50mg.ACTH80u單劑量肌內注射是一種非常有效的治療方法,和靜脈用秋水仙鹼一樣,特別適用於術後不能服藥的痛風發作的病人.多關節發作時,也可短期套用強的松,如20~30mg/d.偶爾需聯合套用幾種藥物治療痛風急性發作.
除特殊療法外,還需要注意休息,大量攝入液體,防止脫水和減少尿酸鹽在腎臟內的沉積.病人宜進軟食.為了控制疼痛,有時需要可待因30~60mg.夾板固定炎症部位也有幫助.降低血清尿酸鹽濃度的藥物,必須待急性症狀完全控制之後套用.
靜止期的治療
慢性疾病的治療秋水仙鹼每次口服0.6mg,每日1~3次(取決於對藥物的耐受能力和病情輕重)能降低痛風急性發作的次數.當發現急性發作的第一徵兆時,立即額外服用一次秋水仙鹼1~2mg,常能制止痛風發作.長期服用秋水仙鹼可引起神經病變或肌病.
秋水仙鹼不能阻止痛風石造成的進行性關節破壞.然而,無論是用促進尿酸排泄藥物來增加尿酸排泄,還是用別嘌呤醇阻斷尿酸合成,均可使血清內尿酸鹽濃度下降到正常範圍並長期維持下去,從而防止發生上述關節損傷.在出現嚴重痛風石時,每日並用這二類藥物,可使多數痛風石溶解.總之,凡是具有痛風石,血清尿酸鹽濃度長期>9mg/dl(>0.53mmol/L)或者血清尿酸濃度雖然輕度升高但有持續的關節症狀或腎功能受損者,都是降低血清尿酸鹽治療的指征.
在靜止期,控制高尿酸血症開始時必須每日並用秋水仙鹼或NSAID治療,這是因為控制高尿酸血症的各種療法在開始幾周或幾個月內易於引起痛風急性發作.定期檢查血清尿酸鹽濃度有助於評價藥效.根據能否有效降低血清尿酸鹽濃度,來調節藥物的種類與劑量.痛風石需要數月乃至數年才能溶解,應維持血清尿酸水平<4.5mg/dl(<0.26mmol/L).
促進尿酸排泄療法,口服丙磺舒(500mg片劑)或苯磺唑酮(100mg片劑)均可,調節用藥劑量以維持血清尿酸鹽濃度在正常範圍.開始給予半片每日2次.逐漸增加藥量達到每日4片.苯磺唑酮比丙磺舒作用強,但毒性也大.水楊酸鹽能對抗上述兩種藥物的促進尿酸鹽排泄作用,應避免作用.對乙醯氨基酚具有與水楊酸類似的鎮痛作用,卻不影響尿酸排泄.
用別嘌呤醇200~600mg/d(分次用)抑制尿酸合成,同樣也能控制血清尿酸鹽濃度.與促酸藥合用時,最初劑量宜小,逐漸加量直至尿酸水平接近4.5mg/dl(0.26mmol/L).該藥除能阻斷尿酸形成中酶的作用(黃嘌呤氧化酶)之外,還能糾正嘌呤的過度合成.這時處理反覆出現尿酸結石或有腎功能障礙的病人,特別有利.明確的尿酸結石能通過別嘌呤醇治療得到溶解.別嘌呤醇的副作用主要有輕度胃腸道不適,潛在危險性的皮疹,肝炎,血管炎和白細胞減少.
一般治療
所有痛風患者都需要攝入大量液體,每日至少3L,尤其是以前患有慢性尿酸結石患者更應如此.服用碳酸氫鈉或檸檬酸三鈉5g,每日3次,使尿液鹼化.臨睡前服用乙醯唑胺50mg,能有效鹼化晨尿.注意避免尿液過鹼化,因為這可能促進草酸鈣結晶沉積.因為藥物完全可以有效降低血清尿酸鹽濃度,所以通常不需要嚴格限制飲食中嘌呤含量.在痛風靜止期應設法減輕肥胖病人的體重.正常皮膚區域的巨大痛風石可以手術切除,其他的痛風石均應通過適當的降低血尿酸治療緩慢地解決.為使腎結石崩解可考慮使用體外超音波碎石術.
預防保健
高血尿酸症雖非痛風性關節炎的直接原因但它的存在可以引起痛風的復發,故應及早對無症狀的高血尿酸症做出診斷,並及時使用促進尿酸排出或抑制尿酸生成的藥物使尿酸恢復正常,此乃本病的預防關鍵。具體措施有:
1、不進高嘌呤飲食,如動物的心、肝腎和腦。要避免肥甘厚膩之味,體重超重者當限制熱卡攝入必須限制飲酒或禁酒。
2、適當鍛鍊身體,增強抗病能力,避免勞累保持心情舒暢,及時消除緊張情緒。
3、急性期患者應臥床休息,抬高患肢,局部固定冷敷24小時後可熱敷,注意避寒保暖,宜大量飲水迅速中止急性發作。
4、有痛風家族史的男性應經常檢查血尿酸,如有可疑,即給予預防性治療。
5、為了防止復發,可長期服用小劑量秋水仙鹼,也可服用小劑量丙磺舒。
6、若有高血壓、腎炎、腎結石等合併症者均應予適當治療。