流行病學
肝外膽管閉鎖:在高加索人中,新生兒肝外膽管閉鎖的發生率為1∶13000~1∶8000,兩性發生的幾率相等。而在亞洲發生率更高,女孩發病是男孩的2倍。這種疾病最常見的是所有的肝外膽組織完全閉鎖但是有些變異。有證據表明在圍生期膽管結構受到損傷,出生後可發展形成此病但特有的原因尚不清楚在流產的胎兒中沒有發現肝外膽管閉鎖,並且在早產兒中也極少見胎糞和第1次糞便通常顏色正常,表明膽管早期並不閉合。甚至出現靠近肝門的肝內膽管存在並不是先天性缺乏原始膽管。從手術取下的肝外膽管殘餘物表明有炎症或硬化性膽管炎。雖然病因表現為感染性的,但在這些病例中未發現有關的感染原。曾提出3型呼吸道腸道病毒在膽道閉鎖中的作用但最近放棄了。早期的研究表明C族輪狀病毒與此病有關。雖然肝外膽管閉鎖有時會有其他先天性畸形特別是血管畸形,只有多脾綜合徵(內臟逆轉,多脾,中線肝)肯定是與肝外膽管閉鎖有關的。膽總管囊腫占新生兒肝外性膽汁淤積的2%~5%;亞洲人的發病率還要高一些。
病因
嬰兒膽汁淤積症病因很多,見圖1,主要可分為肝細胞損害、肝內膽管及肝外膽管疾病三大類僅就其中一些主要病因分述於下:
1.病毒性肝炎至今尚無A肝病毒(HAV)經胎盤引起嬰兒宮內感染的報導。中國是肝炎高發地區孕母多數具有A肝IgG抗體使嬰兒獲得被動免疫因此3個月以下嬰兒發生A肝的機會甚小。B型肝炎(HBV)及HBsAg攜帶者可通過產時、宮內及產後發生母嬰傳播,以產時感染為主要途徑,母嬰感染率為20%~50%母HBeAg陽性者,感染率更高,但被感染嬰兒多在生後3個月起,HBsAg陸續開始陽轉,其中少數伴ALT輕度增高HBV宮內感染率一般報告為2.5%~7.7%,但98年通過臍血淋巴細胞及(或)血清HBVDNA測定,證實宮內感染率可高達22%。HBV宮內感染,除極個別曾報告引起暴發肝炎外,一般均表現為HBsAg持續或一過性陽性,罕見引起膽汁淤積症狀。HBV產後感染,發病多在3個月以後因此3個月以內發病的膽汁淤積,由HBV引起者,實際並不多見,尤其母HBsAg等陰性者。1997年已證實C肝病毒可通過母嬰傳播嬰兒多在生後3~12周發病。
2.巨細胞包涵體病毒(CMV)在中國CMV是引起膽汁淤積最主要病原一般報告約占25%左右。1996年採用聚合酶聯反應(PCR)技術,檢測嬰兒肝炎病兒尿中CMVDNA,結果陽性率高達67%~78.3%,而健康兒童對照僅為14.7%~36.8%(P<0.01)。
中國孕母CMVIgG抗體陽性率達94.6%但嬰兒中膽汁淤積發生率遠沒這么高,這是因為母CMVIgG抗體可通過胎盤,使嬰兒獲一定保護,嬰兒產時,宮內感染CMV後,90%以上並無症狀,有症狀者部分有膽汁淤積症狀,且預後良好。CMV產後感染多引起呼吸道症狀,罕見引起膽汁淤積。
診斷確立需根據從病兒尿或分泌物中檢測到CMV(包括CMV抗原或DNA),或血清CMVIgM陽性。CMVIgG抗體陽性不能診斷為CMV感染,因其可來自母體,除非雙份血清滴度4倍增高或2個月時滴度高於母親。
3.弓形蟲病(toxoplasmosis)中國人群感染率地區差別較大,報告由1.4%~38.6%一般<8%,農村顯著高於城市。先天弓形蟲感染可引起流產、早產及死產;存活病例可為隱性感染,也可出現症狀,後者主要表現為中樞神經系及眼的病變,部分病兒可引起膽汁淤積有人對75例膽汁淤積進行血清弓形蟲抗體檢測,陽性率為9.3%,而正常對照組為2.5%說明弓形蟲是嬰兒肝炎病原之一。由於本病藥物治療有效,因此及時診斷十分重要。先天感染診斷可根據血清弓形蟲IgM抗體陽性(如間接螢光抗體試驗)或體液中檢測到弓形蟲(包括其抗原或DNA陽性)。本病對磺胺、乙胺嘧啶、螺旋黴素及克林黴素均有效。
4.靜脈高營養新生兒採用靜脈營養2周以上,20%~35%小兒可發生膽汁淤積,早產兒可達30%~50%。已證實主要與胺基酸有關。停用靜脈營養1~4個月肝功能及肝病理變化一般均可恢復。
5.α1-抗胰蛋白酶(α1-AT)缺乏α1-AT是一種糖蛋白,由肝臟合成,具有較強蛋白酶抑制作用缺乏時引起肝損害的確切機制尚不詳。本病屬常染色體共顯性遺傳,根據基因凝膠電泳,人群中至少有24種蛋白抑制物(Pi)等位基因正常人為PiMM,由α1-AT缺乏所致膽汁淤積病兒均為PiZZ型。西方人中PiZZ約占1/1600~2000活產兒其中僅11%~20%發生膽汁淤積,7%僅有肝功能異常,余均無症狀歐美文獻中,膽汁淤積由α1AT缺乏引起者占5%~18%,日本有少數病例人群調查中國99%以上人為PiMM型,尚未發現有PiZZ基因。
6.Zellweger綜合徵又稱腦-肝-腎綜合徵。其特點是智慧型低下、特殊面容(前額突出、前囟大、眼距遠有內眥贅皮)、嚴重肌張力低下、多發性骨骼畸形,如軟骨鈣化,股骨骺脫離腎臟皮層囊腫多無症狀。本病系膽酸代謝異常所致。病兒多在6個月以內死亡。
7.肝內膽管發育不良本症可分兩型:
(1)Alagille-Watson綜合徵:又名動脈肝臟發育不良(arterio-hepaticdysplasia)。此型預後良好很少發展為肝硬化。
(2)無症狀型:無上述表現,臨床難與膽道閉鎖及特發嬰兒肝炎區分。預後差,進行性發展為肝硬化。診斷主要依靠肝活檢。
8.膽汁黏稠綜合徵(inspissatedbilesyndrome)一般都發生在新生兒嚴重溶血症後。正常人的結合膽紅素80%~90%為二葡萄糖醛酸膽紅素。新生兒肝臟葡萄糖醛酸轉移酶活性低,當溶血產生大量游離膽紅素時結合膽紅素多數以一葡萄糖醛酸膽紅素被排至膽道,該結合膽紅素溶解度低,容易形成沉澱而阻塞膽管
9.其他罕見的肝內膽管疾病Byler病僅發生在Amish家族成員,後期多發展為肝硬化Caroli病,又名肝內膽管囊性擴張。其特點是:肝內膽管呈節段性擴張,易並髮結石、炎症及肝膿腫,無肝硬化表現,腎小管亦有擴張。本病可借X線膽管造影B超CT等診斷。病變範圍較局限者可外科治療。
良性復發性膽汁淤積嬰兒期開始反覆發作膽汁淤積,每次發作持續3~4個月,緩解期肝功能及肝活檢均恢復正常,血膽酸可仍增高。多次發作不引起慢性肝病,預後良好。遺傳性膽汁淤積伴淋巴水腫,又名Aagenes綜合徵,僅見於挪威人後代,有報告後期可發展為肝硬化。
10.先天性膽道閉鎖發生率約為1/(8000~20000)活產兒,黃種人更多見。女多於男約為2∶1。認為本病並非先天畸形,而是局部炎症病變的結果。理由歸納如下:
(1)缺乏家族史:流產兒,早產兒幾乎見不到本病
(2)本病肝臟病理與嬰兒肝炎有相似處:如均有肝細胞巨形變及炎症浸潤。不少病兒膽道閉鎖手術引流成功,但肝內病變仍可繼續發展為肝硬化
(3)本病具有CMV、風疹或腸道等病毒感染者較對照組明顯高。
(4)曾報告個別病例新生兒期開腹手術時膽管暢通,但幾周或幾個月後屍檢或第2次開腹探查,發現為典型的膽道閉鎖。
1974年Landing提出,嬰兒特發肝炎、先天膽道閉鎖、膽總管囊腫及肝內膽管發育不良可能是同一種病因所致的不同表現,建議統稱為嬰兒阻塞性膽管病(infantileobstructivecholepathy)。
11.其他肝外膽管疾病膽總管囊腫大小各異,5~300ml。可引起膽總管完全梗阻,臨床表現似膽道閉鎖。長時採用靜脈高營養嬰兒,及新生兒溶血症患兒,膽石症發生率增加。超聲檢查有助於診斷。膽汁淤積伴進行性腹脹,臍及腹股溝皮膚黃染,應想到膽總管自發穿孔。腹水含膽汁支持診斷。
發病機制
1.膽汁排泌的生理膽汁中含有膽酸,它可增加膽汁分泌,並促進結合膽紅素、膽固醇、磷脂及其他脂溶性有機物(包括某些藥物)從膽汁中排泄。當膽酸進入十二指腸後,它可使脂肪乳化健康搜尋,並能與脂肪分解產物形成水溶性微粒(micelle)以便脂肪被腸黏膜所吸收。膽酸是由血中膽固醇經肝細胞代謝所產生,在細胞內與甘氨酸及牛磺酸結合後,被排至毛細膽管,進入腸道,協助脂肪吸收後,大部在迴腸末段被吸收進入門脈及腸-肝循環可被重新利用肝細胞將膽固醇轉變為膽酸的反應,受血膽酸濃度調控,膽酸增高時,可抑制此反應,降低時則促進此反應
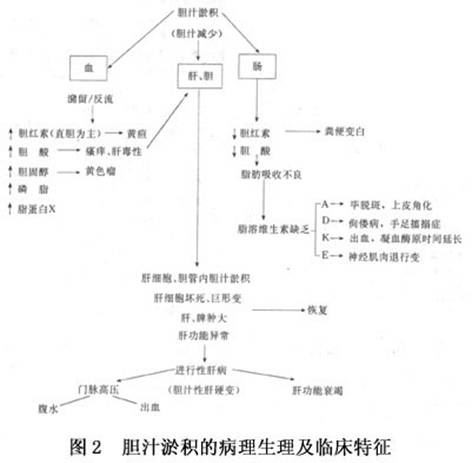
2.病理生理及臨床特徵膽汁淤積時可引起以下病理生理改變及臨床後果(圖2)。
(1)正常通過膽汁排泄的物質,被瀦留或反流至體內使其血濃度升高並產生相應的臨床表現如高結合膽紅素血症引起黃疸;高膽酸血症,可致皮膚瘙癢;高膽固醇血症,嚴重時可致黃色瘤健康搜尋。血清磷脂、脂蛋白X均增高對某些藥物、造影劑,如磺溴酞鈉(BSP),131I玫瑰紅等的排泄也發生障礙。
(2)腸道內膽汁減少或缺如、結合膽紅素減少時,引起糞色淡或呈灰白色;膽酸減少,導致脂肪及脂溶性維生素吸收障礙,患兒可發生脂肪瀉健康搜尋,營養不良,生長發育停滯及脂溶性維生素缺乏症。維生素A缺乏可出現畢脫斑,皮膚黏膜角化;D缺乏引起佝僂病、手足搐搦症;E缺乏可致神經肌肉退行性變近端肌萎縮;K缺乏可引起顱內胃腸道等出血,血凝血酶原時間延長。
(3)原發疾病所致的肝細胞損傷及(或)膽管內膽汁淤滯常可引起肝臟有局灶性壞死、肝細胞巨形變、肝脾腫大及肝功能異常如谷丙轉氨酶(ALT)、穀草轉氨酶(AST)鹼性磷酸酶5-核苷酸酶及甲胎蛋白升高,白蛋白及凝血因子合成障礙。病變進展,可發展為膽汁性肝硬化,最終引起門脈高壓症及(或)肝功能衰竭。但臨床多數病兒可順利恢復。
臨床表現
1.一般症狀與體徵膽汁淤積的臨床特徵可有宮內生長障礙、早產、餵養困難、嘔吐、生長緩慢及部分或間歇性膽汁缺乏的糞便(白便)。新生兒期可看到黃疸,但常會延遲到2~3周尿色暗,並會染尿布,糞便常呈淡黃色、淺褐黃色灰色或白色。腸黏膜周圍膽紅素產物滲出常使糞便略帶黃色。肝大很常見,觸診肝臟呈不同程度硬感;以後出現脾腫大。年齡稍大病兒可能會出現瘙癢、杵狀指(趾)、黃色瘤及佝僂病串珠。可在整個心前區或後背聽到心臟雜音,反映了心血管排出量增加或經過支氣管動脈分流。到2~6個月時,生長曲線反映了重量增加很少,可能是脂肪吸收不良和氧消耗增加的結果。後期出現腹水和出血等併發症。一般在生後2周即可出現黃疸逐漸加重但也可晚至2~3個月。常發生食慾低下吸吮反射減弱、嗜睡嘔吐。可出現痣、丘疹或瘀點。在較輕病例,生長緩慢可以是惟一的症狀。偶可見肝功衰竭、血小板減少、水腫(非溶血性水腫)及新生兒出血性疾病。
2.新生兒B型肝炎病毒感染HBV引起的新生兒肝炎表現多樣如果不採取措施(如使用HBIG或疫苗)預防感染,70%~90%HBsAg陽性母親所生嬰兒在出生時將獲得HBV感染。大多數感染後嬰兒將成為HBV攜帶者,通常持續終生亞急性重型肝炎罕見報導,尤其在產時或產後經感染的血液而感染者。然而也可發生於經母親傳播的病毒感染病例。這樣的病例在臨床上主要表現為進行性黃疸、昏迷、肝臟變小及凝血功能異常繼之發生呼吸循環和腎臟功能衰竭。組織學上,肝臟出現大面積肝壞死,網狀結構破壞,微小炎症偶可見假小葉形成。據報導有少數倖存者出現肝臟結構的重建而接近正常。
少數嚴重病例可見伴有輕微的門脈部炎症反應的局灶性肝細胞壞死膽汁淤積是細胞內的和小管性的。慢性持續性和慢性活動性肝炎可以持續存在數年伴有持續性抗原血症(HBsAg)和轉氨酶輕度增高。慢性活動性肝炎可在1~2年內發展成肝硬化。
3.新生兒細菌性肝炎大多數新生兒肝臟細菌感染,是由於母親產道或宮頸感染上行傳播致羊膜炎,侵入胎盤而獲得。起病急,通常在生後40~72h即發病,有敗血症的表現,並常見休克。不足25%的病例可出現黃疸,但出現較早並呈現混合性黃疸肝臟迅速增大,組織學改變為廣泛性肝炎,伴有或不伴微小或巨大膿腫。最常見的病原菌為大腸埃希桿菌、李斯特菌和B族鏈球菌罕見的有棒狀結核桿菌。由大腸埃希桿菌和金黃色葡萄球菌引起的孤立性肝膿腫常與臍炎和臍靜脈插管有關。細菌性肝炎和新生兒肝膿腫需要大劑量特異性抗生素治療,少數病例需要外科引流常有死亡,但倖存病例沒有長期肝病的後遺症。
4.巨細胞包涵體病毒(CMV)在中國CMV感染相當普遍,主要引起呼吸道症狀,同時引起膽汁淤積。診斷確立需根據從病兒尿或分泌物中檢測到CMV(包括CMV抗原或DNA),或血清CMVIgM陽性。CMVIgG抗體陽性不能診斷為CMV感染,因其可來自母體除非雙份血清滴度4倍增高,或2個月時滴度高於母親。
5.α1-抗胰蛋白酶(α1­-AT)缺乏本病屬常染色體顯性遺傳,可發生膽汁淤積多在生後3個月內發病,肝功能異常,8個月左右黃疸可自然消退但多數在5歲後發展為肝硬化
6.伴有泌尿道感染的新生兒黃疸感染的嬰兒通常是男性,通常在生後第2~4周出現黃疸。表現為嗜睡發熱、食欲不振、黃疸和肝大。除了混合性高膽紅素血症外其他肝功能改變不明顯。可有白細胞增多細菌培養可證實感染原。肝功能損害的機制不清曾認為與細菌產物(內毒素)的毒性作用和炎症反應有關對感染的治療可使膽汁淤積迅速消失且沒有肝臟的後遺症。代謝性肝臟疾病可與革蘭陰性細菌尿路感染同時存在,應引起注意
7.肝內膽管發育不良其特點是持續黃疸,可出現無膽汁糞便健康搜尋,血中膽酸、膽固醇明顯增高,後者可高達14.3~26.0mmol/L(550~1000mg/dl)皮膚瘙癢,可出現黃色瘤。ALT輕度升高,鹼性磷酸酶增高十分顯著。肝組織學改變為小葉間膽小管明顯稀少。本症可分兩型:
(1)Alagille-Watson綜合徵:又名動脈肝臟發育不良(arterio-hepaticdysplasia)。表現為膽汁淤積外尚有特殊面容(前額寬、下巴尖、眼下陷、眼距寬),眼有青年角膜弓,脊椎骨常有畸形,如蝶狀椎骨、半椎骨及前弓未融合等心血管異常中以肺動脈末梢狹窄最常見偶見主動脈縮窄。此型預後良好,很少發展為肝硬化。
(2)無症狀型:無上述表現臨床難與膽道閉鎖及特發嬰兒肝炎區分。預後差,進行性發展為肝硬化。診斷主要依靠肝活檢。
8.膽汁黏稠綜合徵(inspissatedbilesyndrome)膽管被黏稠的黏液或膽汁所阻塞。一般都發生健康搜尋在新生兒嚴重溶血症後症狀難與膽道閉鎖區分部分病兒可自然緩解,或用苯巴比妥治療後緩解。部分需手術灌洗治療。
9.先天性膽道閉鎖患兒出生時一般良好,體重正常。胎糞也正常。持續黃疸多在生後1~2周出現健康搜尋。糞便色淡,甚至灰白尿色深膽紅素陽性。本病女多於男,可伴有多脾綜合徵腹內臟易位腸迴轉不良,右位心及腹內血管畸形。黃疸較重時病兒糞便可呈淡黃色。但如糞便色很黃或綠色,則可除外本病。肝臟進行性增大且常涉及肝臟左右兩葉;數周后多數病兒脾逐漸增大。血鹼性磷酸酶、5-核苷酸酶及低密度脂蛋白(lipoproteinX,LP-X)增高顯著。B超檢查可發現膽囊缺如或發育不良。
10.其他肝外膽管疾病膽總管囊腫有時在右上腹可捫及腫物。較小嬰兒可引起膽總管完全梗阻,臨床表現似膽道閉鎖。B超檢查易於鑑別。膽石症嬰兒罕見長時採用靜脈高營養嬰兒,及新生兒溶血症兒,發生率增加。超聲檢查有助於診斷。膽汁淤積伴進行性腹脹,臍及腹股溝皮膚黃染,應想到膽總管自發穿孔。腹水含膽汁支持診斷。
遺傳性代謝性疾病患兒常伴各種畸形,椎骨弓缺陷包括椎體或前部椎弓融合(蝴蝶變形)及脊柱胸腰段的椎弓根間距離減小。眼睛畸形(先天性角膜周圍渾濁)和腎臟畸形(腎發育異常腎小管擴張、單腎和血尿)。生長遲緩,智商(IQ)通常較低,可出現性腺發育減退、小陰莖。聲音弱而尖可有神經系統異常(反射消失、運動失調、眼肌麻痹)。伴有多脾綜合徵,腹內臟易位,腸迴轉不良,右位心及腹內血管畸形等。新生兒紅斑狼瘡可伴有巨細胞肝炎;血小板減少、皮疹或先天性心臟傳導阻滯是經常發生的。
併發症
常見併發症有肝硬化肝功能衰竭、新生兒出血、多臟器功能損害門脈高壓綜合徵、瘙癢、脾功能亢進肺炎、敗血症等。
診斷:
根據臨床表現和實驗室檢查即可確診,但須同時明確病因診斷。須詳詢病史健康搜尋,包括母親妊娠史、生產史、餵養史等,詳細體檢,選擇實驗室檢查和輔助檢查,儘早明確病因診斷。