原因
(一)發病原因
病因不完全清楚,但經過國內外學者大量研究,已初步確定可能與下列因素有關。
1.子宮內膜病變與損傷
(1)人工流產與前置胎盤關係:有報導人工流產術使前置胎盤的發生率提高7~15倍。也有人證實人工流產後即妊娠者,前置胎盤發生率為4.6%。人工流產刮匙清宮或人流吸引均可損傷子宮內膜,引起內膜瘢痕形成,再受孕時蛻膜發育不良,使孕卵種植下移;或因子宮內膜血供不足,為獲得更多血供及營養,胎盤面積增大,因而導致前置胎盤。國內很多研究報導都證實了人工流產和前置胎盤發生的相關性,且流產次數愈多,前置胎盤發生率愈高。
(2)既往剖宮產與前置胎盤發生的關係:李志凌等報告有剖宮產史的前置胎盤發生率是無剖宮產的5.95倍。Miller等1996年報導有剖宮產史的前置胎盤發生率較無剖宮產的增加了3倍。並且,經歷了2次及3次或以上剖宮產的孕婦,其前置胎盤發生率分別增高了1.9%和4.1%,其結論為隨著既往剖宮產次數的增加前置胎盤的發生率亦增加。相反,也有些學者對此持不同的觀點,儘管既往有剖宮產史的孕婦發生前置胎盤的危險性增加,但其危險性不隨既往剖宮產次數增加而增加。對於既往剖宮產導致前置胎盤發生率增加的機制雖不很清楚,但人們提出了一些假說。如有學者認為前次為古典式或子宮下段直切口剖宮產,宮體或下段縱向有瘢痕形成,再次妊娠對局部蛻膜供血差,易導致前置胎盤的發生。也有人提出子宮下段的瘢痕可能以某種方式吸引胎盤種植或者胎盤黏附於子宮下段,從而導致前置胎盤的發生率增加,胎盤植入機會也大。
(3)孕婦年齡與前置胎盤的關係:許多學者研究發現,隨著孕婦年齡的增加,前置胎盤的發生率也增加。從生理學方面來說,隨著婦女年齡的增加,膠原蛋白替代子宮肌層動脈壁的正常肌肉成分也愈多。並也有學者發現,帶有硬化性損害的子宮肌層內動脈所占的百分比在各個年齡時期是不同的。如在17~19歲時,僅占11%;在20~29歲時,占37%;在30~39歲時,占61%;而在39歲以後,則占83%。這些血管壁損害可以限制動脈管腔的擴張,繼而影響胎盤的血運,在蛻膜上表現為血管發育缺陷。這些情況被推測在高齡孕婦前置胎盤的發生過程中有可能起重要作用。
(4)產次與前置胎盤的關係:前置胎盤好發於經產婦在過去為人們廣泛認同,有些學者認為每次妊娠不論結局如何,都可以造成胎盤種植部位的子宮內膜損傷,其結果使下次妊娠時不利胎盤種植,而使胎盤種植的部位移向子宮下段,也有人認為是反覆的妊娠使這些部位的子宮內膜血供減少,為使再次妊娠時,絨毛間隙獲得充足的血供,必須增加胎盤附著的面積,從而增加了發生前置胎盤的危險性。
總之,上述這些因素引起子宮內膜炎或子宮內膜受損,使子宮蛻膜生長不全,當受精卵著床後,血液供給不足,為攝取足夠營養,胎盤伸展到子宮下段。
2.胎盤面積過大和胎盤異常胎盤大小異常如在雙胎或多胎妊娠時,胎盤的面積較單胎的面積增大而達到子宮下段,有報導雙胎的前置胎盤發生率較單胎高一倍。胎盤形態異常,主要指副胎盤,膜狀胎盤等,當副胎盤時,主胎盤雖在宮體部,而副胎盤則可位於子宮下段近宮頸內口處。膜狀胎盤大而薄,直徑達30cm,能擴展到子宮下段,其原因可能與胚囊在子宮內膜種植過深,使包蛻膜絨毛持續存在有關。
3.吸菸許多研究已表明,孕婦吸菸將增加發生前置胎盤的危險性。Williams等研究發現,吸菸孕婦發生前置胎盤的危險性增加了2倍。亦有研究報導,吸菸的數量與前置胎盤的發生具有明顯的相關性,吸菸量每天10支時發生前置胎盤的可能性為0.8;吸菸量每天40支時,發生前置胎盤的可能性為3.1。關於其發生的機制,考慮由於孕婦吸菸時暴露於尼古丁與一氧化碳中,導致低氧血症,從而引起胎盤肥大,由此增加了胎盤種植於子宮下段的危險性,導致前置胎盤的發生。
(二)發病機制
正常情況下,孕卵經過定位(apposition)、黏附(adhesion)和穿透(penetration)3個階段後著床在子宮體部及子宮底部,偶有種植於子宮下段者;子宮內膜此時迅速發生蛻膜變化,根據蛻膜與受精卵所在部位的關係,蛻膜可分為底蛻膜、包蛻膜和真蛻膜。包蛻膜覆蓋於囊胚上,隨囊胚的發育長大而突向官腔;妊娠12周左右,包蛻膜與真蛻膜相貼而逐漸融合,子宮腔消失。而囊胚發育分化而形成的羊膜、葉狀絨毛膜與底蛻膜形成胎盤。胎盤位於子宮底部、前後壁或側壁上,在子宮下段發育者較少,但如在下段發育生長,也有可能通過移行(migration)而避免了前置胎盤的發生,但如子宮內膜有病變或胎盤過大等原因使受精卵種植於下段,而胎盤在妊娠過程中的移行又受阻,子宮就地發育,或其血供不足,胎盤擴?ahref=http://jbk.39.net/keshi/pifu/pifubing/490b3.htmltarget=_blankclass=blue癰哺怯諢蚪艨孔庸頸內口而形成前置胎?另外,包蛻膜在妊娠3個月時繼續有血流供應,滑澤絨毛膜不退化,於近宮頸內口部與對側真蛻膜相互融合而胎盤形成,也發育成前置胎盤。
關於胎盤移行(placentalmigration)的現象是在B超用於產科才認識到的。1970年King報告了胎盤遊走的性質後人們才認識到其意義。Maclure及Dornal(1990)在妊娠18周時做超聲檢查的1490例中有25%的胎盤種植於低下的位置,但是在分娩時,385例中僅7例仍處於低下位置。Sanderson及Mihon(1991)發現4300例在18~20周做B超者12%的胎盤位置低下,但未覆蓋內口,這種前置並不持久也不出血,相反,如在晚期妊娠胎盤覆蓋於子宮頸內口上則仍有40%會持續而成為前置胎盤。這顯示了處於位置低下的胎盤的一種移行能力,這可能與妊娠晚期子宮下段的發育而使種植於低位的胎盤被動向上遷移而遠離子宮頸內口所致。
但子宮下段剖宮產的下段切口瘢痕阻止了種植於低位的胎盤隨妊娠晚期子宮下段形成而上移,而使前置胎盤的發生率升高,剖宮產次數越多,瘢痕組織形成越明顯,前置胎盤的發生率越高。
自然流產及人工流產、引產,多次分娩均可損傷子宮內膜,若伴有感染,則損傷更明顯,妊娠時蛻膜層發育不良,此均有利於前置胎盤的發生。若受精卵在不健康的子宮內膜著床,為攝取足夠的血供,胎盤邊緣部位的葉狀絨毛向四周伸展而擴大了胎盤的面積,以致達到子宮下段甚至覆蓋子宮頸內口而發生了前置胎盤,因此在臨床上所見的胎盤往往較正常大而薄。
關於吸菸者已有研究證實其胎盤大而重,此系尼古丁的縮血管作用並伴有一氧化碳而導致胎盤慢性缺氧所致,在鏡下亦可見蛻膜部位有壞死,胎盤中亦有微栓形成;推測吸菸的妊娠婦女的胎盤為攝取更多的氧以致使胎盤過大而覆蓋了子宮頸內口。而古柯鹼則通過兒茶酚胺發生血管收縮和痙攣,但是能協助去毒的血漿膽鹼酯酶在妊娠期活性降低,以致使大如子宮動脈發生暫時性的痙攣和小的胎盤螺旋動脈閉塞和毀損,血流灌注量減少,刺激胎盤為尋找新的區域攝取有效的氧供應使胎盤的面積代償性地增大而發生前置胎盤。關於雙胎,2個胎盤遠較一個胎盤的面積為大,這也是發生前置胎盤的原因之一。
檢查
1.病史
妊娠晚期或臨產時突然發生無誘因的無痛性反覆陰道流血,應考慮為前置胎盤,若出血早、量多,則完全性前置胎盤的可能性大。
2.體徵
根據失血量而不同,多次出血,呈貧血貌,急性大量出血,可發生休克。除胎先露有時高浮外,腹部檢查與正常妊娠相同。失血過多可出現胎兒宮內缺氧,嚴重者胎死宮內。有時於恥骨聯合上方可聽到胎盤雜音,但當胎盤附著在子宮下段後壁時則聽不到。
3.陰道檢查
一般只作陰道窺診及穹窿部捫診,不應行頸管內指診,以免使附著該處的胎盤剝離引起大出血。若為完全性前置胎盤,甚至危及生命。陰道檢查適用於終止妊娠前為明確診斷並決定分娩方式。必須在有輸液、輸血及手術的條件下方可進行。若診斷已明確或流血過多不應再作陰道檢查。近年廣泛採用B型超聲檢查,已很少再作陰道檢查。
檢查方法
嚴格消毒外陰後用陰道窺器檢查,觀察有無陰道壁靜脈曲張、宮頸息肉、宮頸癌或引起出血的其他病灶。窺診後,用一手示、中兩指在宮頸周圍的陰道穹窿部輕輕地觸診,若清楚地捫及胎先露部可排除前置胎盤,若發現手指與胎先露之間有較厚的軟組織(胎盤)應考慮為前置胎盤。若宮頸口已部分擴張,無活動性出血,可將示指輕輕伸入宮頸,檢查有無海綿樣組織(胎盤),若為血塊觸之易碎。注意胎盤邊緣與宮頸口的關係,以確定前置胎盤的類型。若觸及胎膜並決定破膜者,則可刺破胎膜。操作務必輕柔,不要將胎盤組織從附著處進一步分離,以免引起大出血。若檢查時發生大出血,應立即停止檢查,施行剖宮產術結束分娩。
超聲檢查
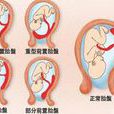
B型超聲斷層顯像可清楚看到子宮壁、胎先露部、胎盤和宮頸的位置,並根據胎盤邊緣與宮頸內口的關係進一步明確前置胎盤的類型(圖1)。胎盤定位準確率高達95%以上,並可重複檢查,近年國內外均已廣泛套用,基本上取代了其他方法,如放射性同位素掃描定位,間接胎盤造影等。
B型超聲診斷前置胎盤時須注意妊娠周數,妊娠中期胎盤占據宮腔一半的面積。因此,胎盤近宮頸內口或覆蓋內口的機會較多,至妊娠晚期胎盤占宮腔的面積減少到1/3或1/4;同時子宮下段形成及伸展增加了宮頸內口與胎盤邊緣之間的距離,故原似在子宮下段的胎盤可隨子宮體上移而改變為正常位置胎盤。因此若妊娠中期B型超聲檢查發現胎盤位置低置者,不要過早作前置胎盤的診斷,應定期隨訪若無陰道流血症狀,妊娠34周前一般不作前置胎盤的診斷。
5.產後檢查胎盤及胎膜對產前出血患者,於產後應仔細檢查娩出的胎盤,以便核實診斷。前置部位的胎盤有黑紫色陳舊血塊附著。若胎膜破口距胎盤邊緣距離7cm則為部分性前置胎盤。
鑑別診斷
妊娠晚期出血主要應與胎盤早剝鑑別;其他原因發生的產前出血,如帆狀胎盤前置血管破裂、胎盤邊緣血竇破裂及宮頸病變如息肉、糜爛、宮頸癌等,結合病史通過陰道檢查、B型超聲檢查及分娩後胎盤檢查可以確診。
1.病史
妊娠晚期或臨產時突然發生無誘因的無痛性反覆陰道流血,應考慮為前置胎盤,若出血早、量多,則完全性前置胎盤的可能性大。
2.體徵
根據失血量而不同,多次出血,呈貧血貌,急性大量出血,可發生休克。除胎先露有時高浮外,腹部檢查與正常妊娠相同。失血過多可出現胎兒宮內缺氧,嚴重者胎死宮內。有時於恥骨聯合上方可聽到胎盤雜音,但當胎盤附著在子宮下段後壁時則聽不到。
3.陰道檢查
一般只作陰道窺診及穹窿部捫診,不應行頸管內指診,以免使附著該處的胎盤剝離引起大出血。若為完全性前置胎盤,甚至危及生命。陰道檢查適用於終止妊娠前為明確診斷並決定分娩方式。必須在有輸液、輸血及手術的條件下方可進行。若診斷已明確或流血過多不應再作陰道檢查。近年廣泛採用B型超聲檢查,已很少再作陰道檢查。
檢查方法
嚴格消毒外陰後用陰道窺器檢查,觀察有無陰道壁靜脈曲張、宮頸息肉、宮頸癌或引起出血的其他病灶。窺診後,用一手示、中兩指在宮頸周圍的陰道穹窿部輕輕地觸診,若清楚地捫及胎先露部可排除前置胎盤,若發現手指與胎先露之間有較厚的軟組織(胎盤)應考慮為前置胎盤。若宮頸口已部分擴張,無活動性出血,可將示指輕輕伸入宮頸,檢查有無海綿樣組織(胎盤),若為血塊觸之易碎。注意胎盤邊緣與宮頸口的關係,以確定前置胎盤的類型。若觸及胎膜並決定破膜者,則可刺破胎膜。操作務必輕柔,不要將胎盤組織從附著處進一步分離,以免引起大出血。若檢查時發生大出血,應立即停止檢查,施行剖宮產術結束分娩。
超聲檢查
B型超聲斷層顯像可清楚看到子宮壁、胎先露部、胎盤和宮頸的位置,並根據胎盤邊緣與宮頸內口的關係進一步明確前置胎盤的類型(圖1)。胎盤定位準確率高達95%以上,並可重複檢查,近年國內外均已廣泛套用,基本上取代了其他方法,如放射性同位素掃描定位,間接胎盤造影等。
B型超聲診斷前置胎盤時須注意妊娠周數,妊娠中期胎盤占據宮腔一半的面積。因此,胎盤近宮頸內口或覆蓋內口的機會較多,至妊娠晚期胎盤占宮腔的面積減少到1/3或1/4;同時子宮下段形成及伸展增加了宮頸內口與胎盤邊緣之間的距離,故原似在子宮下段的胎盤可隨子宮體上移而改變為正常位置胎盤。因此若妊娠中期B型超聲檢查發現胎盤位置低置者,不要過早作前置胎盤的診斷,應定期隨訪若無陰道流血症狀,妊娠34周前一般不作前置胎盤的診斷。
5.產後檢查胎盤及胎膜對產前出血患者,於產後應仔細檢查娩出的胎盤,以便核實診斷。前置部位的胎盤有黑紫色陳舊血塊附著。若胎膜破口距胎盤邊緣距離7cm則為部分性前置胎盤。
緩解方法
搞好計畫生育,推廣避孕,防止多產,避免多次刮宮或宮內感染,以免發生子宮內膜損傷或子宮內膜炎,加強產前檢查及宣教,對妊娠期出血,無論出血量多少均須及時就醫,以做到早期診斷,正確處理。