簡介
單核
細胞增多症在西方國家被稱作
接吻病,因為它往往是通過接吻這種途徑進行傳播。另外,與他人共用飲水的杯子、分享食物或咳嗽可以傳染本病。也會引發這種疾病。典型症狀包括:發燒、
喉嚨痛(有時嚴重)、食慾喪失、疲倦、淋巴腺腫大,通常位於
頸部、腋下或
鼠蹊部、
脾臟腫大、肝臟腫大、
黃疸,黃皮膚黃眼睛(有時)、頭痛、普遍性全身疼痛。容易感染本病的危險因子包括:1.壓力。2.因疾病免疫力降低。3.疲倦或過度工作;大學學生及軍隊中發生率高便是由於休息不夠及生活環境擁擠。
 單核細胞增多症
單核細胞增多症基本資料
EBV屬皰疹
病毒群,1964年由Epstein、Barr等從
非洲惡性淋巴瘤的
細胞培養中首先發現。
病毒呈球形,直徑約180nm,衣殼表面附有脂蛋白包膜,核心為雙股DNA。
EBV有五種抗原成分,即
病毒衣殼抗原(VcA)、膜抗原(MA)、早期抗原(EA)、補體結合抗原(可溶性抗原S)和核抗原(EBNA)。各種抗原均能產生相應的抗體。 eb
病毒為本病的病原,電鏡下eb病毒的形態結構與
皰疹病毒組的其他病毒相似,但
抗原性不同。eb
病毒為dna病毒,完整的病毒顆粒由類核、膜殼、殼微粒、包膜所組成。類核含有
病毒dna;膜殼是20面體立體對稱外形由管狀蛋白亞單位組成;包膜從宿主
細胞膜銜生而來。eb病對生長要求極為特殊,僅在
非洲淋巴瘤細胞、傳單患者
血液、白血病細胞和健康人腦細胞等培養中繁殖,因此
病毒分離困難。
eb
病毒有6種抗原成分,如膜殼抗原、膜抗原、早期抗原(可再分為彌散成分d和局限成分r)、補體結合抗原(即可溶性抗原s)、eb病毒核抗原、
淋巴細胞檢查的膜抗原(lymphacyte detected membrance antigen lydma),前5種均能產生各自相應的抗體;lydma則尚未測出相應的抗體。
 單核細胞增多症
單核細胞增多症1、傳染:帶毒者及病人為本病的傳染源。
2、
傳播途徑:80%以上患者鼻咽部有EB
病毒存在,經口鼻密切接觸為主要傳播途徑,也可經飛沫及輸血傳播。
流行病學
(一)
傳染源 帶毒者及病人為本病的傳染源。健康人群中帶毒率約為15%。
(二)
傳播途徑 80%以上患者鼻咽部有EB
病毒存在,恢復後15~20%可長期咽部帶病毒。經口鼻密切接觸為主要傳播途徑,也可經飛沫及輸血傳播。
(三)
易感人群 人群普遍易感,但兒童及青少年患者更多見。6歲以下幼兒患本病時大多表現為隱性或輕型發病。15歲以上感染則多呈典型發病。病後可獲持久免疫,第二次發病不常見。
病理
本病的發病原理尚未完全闡明。
病毒進入口腔後可能先在咽部
淋巴組織內增殖,後侵入
血液導致
病毒血症,繼之累及
淋巴系統和各組織器官。由於B淋巴
細胞表面具有EBV受體,故極易受累。B
淋巴細胞感染後增生活躍,其
抗原性發生改變,後者可引起
T淋巴細胞防禦反應,形成
細胞毒性效應細胞直接破壞受染的B細胞。這種
細胞免疫反應是本病病程呈自限性的重要因素。B
細胞受破壞後釋放自身抗原,激發自身抗體的產生,從而引起一系列併發症。
本病的主要病理特徵是淋巴
網狀組織的良性增生。肝臟有各種單核
細胞浸潤,枯否氏細胞增生及局灶性壞死。脾腫大,
脾竇及脾髓內充滿變形
淋巴細胞。質脆、易出血,甚至破裂。
淋巴結腫大,不形成膿腫,以
副皮質區(T
淋巴細胞)增生顯著。全身其它臟器如心肌、腎、
腎上腺、肺、皮膚及
中樞神經系統等均可有充血、
水腫和
淋巴細胞浸潤。 首先侵入口咽部上皮
細胞和唾液腺的管狀上皮,目前研究認為EBV亦可直接侵入扁桃體隱窩。EBV在其中不斷的增殖浸潤、集結,導致
咽炎、
扁桃體炎等症狀。同時逸出的EBV顆粒即能侵入上皮
細胞下循環內的B
淋巴細胞(B細胞),因為這些細胞膜上具有EBV的受體(C3d)。感染的B
淋巴細胞隨之進入全身血流和整個淋巴網織系統,包括各種臟器。臨床出現
病毒血症、發熱和全身症狀,淋巴結因濾泡增生而腫大,隨後
肝、脾也遭累及和出現病變。
 單核細胞增多症
單核細胞增多症在感染的B
細胞內不斷大量的轉化和多克隆活化,促進B
細胞大量多克隆增殖,新的
病毒顆粒從
細胞周期性溶解中逸出,不斷進入血流,侵入其它B細胞。早期血流內的B
淋巴細胞內可檢出有EBV
抗原(+)的比約為1:10000,在恢復期減為1:10000000(Cohen)。感染的B
細胞因受EBV的作用,細胞膜發生
抗原性變化,能激活T細胞的大量增殖,即反應性T細胞並在血流內大量出現,這就是血流中稍後所見的異常
淋巴細胞,但其中也包括增多的NK細胞。體內因感染的B
細胞和反應性T細胞的大量存在,從而引起全身一系列的複雜的體液免疫和
細胞免疫。
受感染的B
細胞能轉化產生多種特異性抗體和釋放多種免疫球蛋白(主要是IgM、IgG,其它有IgA、IgE等),這也為體外實驗所證實。此外,EBV的核抗原(EBNA)部分可不進行
病毒複製,而形成附加體(episome)附著於部分B
細胞和鼻咽部上皮的細胞核內,或與宿主細胞的DNA整合,使細胞發生遺傳性改變,隨著細胞的增殖而不斷地傳與子代細胞(Jenson)。亦有認為B
細胞是EBV的惟一感染貯源(Cohen),這種細胞也稱永生細胞(immortalizing ell)。它們非常重要,因為其中
病毒抗原不僅能逃避
免疫監視並能不受抗病毒藥物的影響。長期甚至終生在
細胞核內潛伏或在適當條件下,再度形成完整
病毒,間歇地從
唾液中排出。少數病例甚至出現惡性增殖或發展成致癌因素。
反應性:T
細胞中大量為CD8細胞(T8,
細胞毒性T細胞),少數為CD4細胞(T4,輔助誘導T細胞),其它尚有NK細胞。血流中正常T4/T8
細胞數比例應為2:1,此時出現嚴重比例倒置(Jenson)。因T8細胞對
靶細胞(感染的B
淋巴細胞)有細胞毒和抑制效應,能殺傷並能抑制B細胞的增殖和形成
抗體,此外加上NK細胞和中和抗體等作用,這樣使受感染的B細胞逐漸減少和消失,反應性T細胞也相應隨之減少逐漸恢復正常,這就形成了IM良性循環的自愈過程。
病理變化:在腫大的淋巴結、脾臟和肝臟中,出現
淋巴母細胞系(lymphoblastoid celllines)中的淋巴單核細胞大量良性增生和廣泛地組織浸潤、集結,使失去正常結構,這是IM的基本病理特點。
肝臟的浸潤細胞分布在
匯管區,並向肝竇發展。肝巨噬細胞(<SPAN lang=EN-US>Kupffer細胞)增多,但是肝細胞除個別肝壞死的病例外,外形仍能保持正常。淋巴結浸潤集結區主要在T
細胞分布的副皮質區,較少在B細胞分布的發生中心部位。脾臟的浸潤區在
脾竇和脾髓區內,其中有部分
細胞內的形態模糊不清。
在全身各臟器中血管的周圍和
淋巴組織內,也可有正常或異常的
淋巴細胞浸潤、集結或出現局限性
病灶。這是多臟器可以發展成病變的基礎。因此值得注意。
臨床表現
潛伏期4~15天,一般為9~11天。
成人可更長。起病急緩不一。約40%患者有前驅症狀,歷時4~5天,如全身不適、乏力、頭痛、
納差、噁心、稀便、畏寒等,本病的症狀雖多樣化,但大多數可出現較典型的症狀。
 單核細胞增多症
單核細胞增多症(一)發熱
體溫高低不一,多在38~40℃之間。熱型不定。熱程自數日至數周,甚至數月。可伴有寒戰和多汗。中毒症狀多不嚴重。
(二)
淋巴結腫大 見於70%的患者。以頸
淋巴結腫大最為常見,腋下及腹股溝部次之。直徑1~4cm,質地中等硬,分散,無明顯壓痛,不化膿、雙側不對稱等為其特點。消退需數
周至數月。
腸系膜淋巴結腫大引起腹痛及壓痛。
(三)
咽痛 雖僅有半數患者主訴咽痛,但大多數病例可見咽部充血,少數患者咽部有潰瘍及偽膜形成,可見出血點。齒齦也可腫脹或有潰瘍。喉和氣管的
水腫和阻塞少見。
(五)皮疹 約10%左右的病例在病程1~2周出現多形性皮疹,為淡紅色斑丘疹,亦可有麻疹樣、猩紅熱樣、蕁麻疹樣皮疹,多見於軀幹部,一周內隱退,無脫屑。
(六)神經系統症狀 見於少數嚴重的病例。可表現為
無菌性腦膜炎,腦炎及周圍神經根炎等。90%以上可恢復。
其它尚有
肺炎(5%)、心肌炎、
腎炎、眼結膜充血等。
病程多為1~3周,少數可遷延數月。偶有復發,復發時病程短,病情輕。本病
預後良好,病死率僅為1~2%,多系嚴重併發症所致。
併發症
(三)心血管系統併發症 並發心肌炎者約占6%,心電圖示T波倒置、低平及P—R間期延長。
診斷
(一)
流行病學資料 應注意當地流行狀況,是否曾赴流行地區出差旅遊。周圍有無類似患者,以便協助診斷。
(二)臨床表現 主要為發熱、
咽痛、
頸部及其它部位
淋巴結腫大,肝脾腫大,多形性皮疹,但本病臨床表現變異較大,散發病例易誤診,尤其在無實驗室檢查條件的情況下,診斷困難較大。
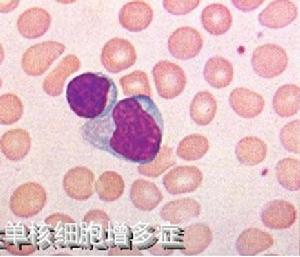
1.
血象 白細胞總數正常或稍增多,最高可達30~50×109/L。單個核
細胞(淋巴
細胞、單核細胞及
異型淋巴細胞)可達60%以上,其中異型淋巴細胞可在10%以上。 2.
嗜異性凝集試驗(heterophil agglutination test)是一標準的診斷性試驗,其原理為患者血清中常含有屬於IgM的
嗜異性抗體可與綿羊或馬
紅細胞凝集。該試驗在病程早期即呈陽性,約為40%,第二、三周陽性率分別可達60%及80%以上,恢復期迅速下降。正常人、血清病患者、淋巴網狀
細胞瘤、
單核細胞白血病及結核病等患者,血清中也可出現
嗜異性抗體,可用豚鼠腎和牛紅
細胞吸收試驗加以鑑別(表1),一般認為經豚鼠腎吸收後的滴定效價在1:64以上者具有診斷意義。
 單核細胞增多症
單核細胞增多症3.EBV抗體檢測 抗EBV有對VCA、EA、EBNA的抗體及
補體結合抗體、中和抗體等。其中以抗-VCAIgM、和IgG較為常用,前者出現早、消失快、靈敏性與特異性高,有早期診斷價值,後者出現時間早,滴度較高且可持續終身,宜用於
流行病學調查。
4.EBV的檢測 較為困難,且在健康人及其他疾病患者中亦可檢出
病毒,故很少用於臨床診斷。
疾病檢查
實驗室檢查
外周血象。血象改變是本病的重要特徵。早期白
細胞總數多在正常範圍或稍低,發病1周后,
白細胞總數增高,一般為(10—20)×109/L,高者可達60×109/L。單核
細胞增多為主,占60%以上。異常
淋巴細胞增多10%以上或其他絕對值超過1.0×109/L時具有診斷意義,
血小板計數常見減少,可能與
病毒直接損傷及
免疫複合物作用有關。血象 白
細胞總數正常或稍增多,最高可達30~50×109/L。單個核細胞(淋巴細胞、單核細胞及異型淋巴細胞)可達60%以上,其中異型淋巴細胞可在10%以上。病初起時白
細胞計數可以正常。發病後10~12天白
細胞總數常有升高,高者可達3萬~6萬/mm3,第3周恢復正常。在發病的第1~21天可出現異常
淋巴細胞(10%~20%或更多),依其細胞形態可分為泡沫型、不規則型、幼稚型等三型。這種異常
細胞可能起源於T細胞,亦可見於其他
病毒性疾病,如病毒性肝炎、流行性出血熱、
水痘、腮腺炎等,但其百分比一般低於10%。
血小板計數可減少,極個別患者有粒
細胞缺乏或
淋巴細胞減少,可能與人體異常
免疫反應有關。
血清學檢查
(1)嗜異凝集試驗:患者血清中出現IgM型
嗜異性抗體,能凝集綿羊或馬紅
細胞、陽性率達80%—90%,效價高於1:64經豚鼠腎吸收後仍陽性者,具有診斷意義。5歲以下小兒試驗多為陽性。嗜異性凝集試驗(heterophil agglutination test)是一標準的診斷性試驗,其原理為患者血清中常含有屬於IgM的嗜異性抗體可與綿羊或馬紅
細胞凝集。該試驗在病程早期即呈陽性,約為40%,第二、三周陽性率分別可達60%及80%以上,恢復期迅速下降。正常人、血清病患者、淋巴網狀細胞瘤、單核細胞白血病及結核病等患者。血清中也可出現嗜異性抗體,可用豚鼠腎和牛紅細胞吸收試驗加以鑑別,一般認為經豚鼠腎吸收後的滴定效價在1:64以上者具有診斷意義。嗜異性凝集試驗的陽性率達80%~90%,其原理是病人血清中常含有屬於IgM啫異性抗體,可和綿羊紅
細胞或馬紅細胞凝集。抗體在體內持續的時間平均為2~5個月。較晚出現啫異性
抗體者常常恢復較慢。少數病例(約10%)的嗜異性凝集試驗始終
陰性,大多屬輕型,尤以
兒童患者為多。
(2)EBV抗體檢測:用免疫螢光法和酶免疫吸附法檢測血清中VCA IgA和EA IgG,VCA IgM是新近EBV感染的標誌,EA IgG是近期感染或EBV複製活躍的標誌,均具有診斷價值。正常人、
血清病患者以及少數患淋巴網狀細胞瘤、單核細胞白血病、結核病等患者,其嗜異性凝集試驗也可呈陽性結果(除血清病外,
抗體效價均較低),但可用豚鼠腎和牛紅細胞吸收試驗加以鑑別。
正常人和上述各種患者(血清病患者除外),血中
嗜異性抗體可被豚鼠腎完全吸收或被牛紅
細胞部分吸收,而本病患者血中嗜異性抗體可被豚鼠腎部分吸收和牛紅細胞完全吸收,而血清病患者血中抗體可被兩者完全吸收。嗜異性凝集素效價從1∶50~1∶224均具有臨床價值,一般認為其效價在1∶80以上具診斷價值。若逐周測定效價上升4倍以上,則意義更大。近年來採用玻片凝集法,用馬紅
細胞代替綿羊紅細胞,出結果較試管法快,比較靈敏。約30%患者可並發咽峽部性鏈球菌感染。急性腎炎的發生率可高達13%,臨床表現似一般腎炎。
脾破裂發生率約2%,通常多見於疾病的10-21d內。約6%的患者並發心肌炎。
(3)EBV
抗原檢測:Southern印跡法可檢測整合的EBV DNA,原位雜交科確定口咽上皮
細胞中EBV的存在聚合酶鏈反應可敏感、快速、特異地檢出標本中的EBV DNA。
T細胞亞群的動態變化
目的研究兒童
傳染性單核細胞增多症(IM)不同時期外周血T細胞亞群CD3^+、CD4^+、CD8^+細胞的改變及其變化規律。方法在病程不同時期採集30例IM患兒的外周血,肝素抗凝,採用流式
細胞術方法分別檢測了30例IM患兒急性期、病程1月、病程3月、病程6月及正常對照組
外周血淋巴細胞CD3^+、CD4^+、CD8^+細胞表達率。結果1IM急性期CD4^+(14.84±5.03%)及CD4/CD8(0.25±0.13%)明顯降低,CD3^+(82.55±5.49%)、CD8^+(66.17±8.10%)明顯增高,與其餘各組比較均存在顯著性差異(P〈0.001)。
隨時間推移及感染的控制CD4^+及CD4/CD8
細胞逐漸升高,但病程1月(CD4^+:27.89±6.04%,CD4/CD8:0.66±0.16%)與病程3月(CD4^+:29.49±4.49%,CD4/CD8:0.76±0.20%)比較無顯著性差異(P〉0.05),與病程6月(CD4^+:32.81±6.79%,CD4/CD8:0.93±0.31%)及對照組(CD4^+:65.04±6.50%,CD4/CD8:1.18±0.35%)比較,均存在顯著性差異(P〈0.001);3病程1月CD3^+(76.25±8.33%),CD8^+(46.35±9.43%)與病程3月CD3^+(71.20±5.32%),CD8^+(37.76±8.28%)、病程6月CD3^+(67.98±8.01%),CD8^+(33.96±7.37%)及對照組CD3^+(65.04±6.50%),CD8^+(30.72±16.51%)比較均存在顯著性差異(P〈0.001);
實驗各組病程3月與病程6月CD3^+、CD4^+、CD8^+及CD4^+/CD8^+比較均無顯著性差異(P〉0.05),但3月組與對照組比較均存在顯著性差異(P〈0.01);5實驗各組病程病程6月CD3^+、CD4^+、CD8^+及CD4^+/CD8^+與對照組比較均無顯著性差異(P〉0.05)。結論IM急性期CD3^+、CD8^+明顯增高,CD4^+及CD4/CD8明顯降低,隨著時間推移及感染控制,CD3^+、CD8^+逐漸降低,CD4^+及CD4/CD8逐漸增高,6月CD3、CD4、CD8的表達及CD4^+/CD8^+達正常水平。
辯證分型
1、外感風邪症狀:咳嗽流涕,咽紅疼痛,乳蛾腫大,上有白糜,身熱起伏,噁心,腹部不適,舌苔白,脈浮數。
證候分析:外感
時邪疫毒,首先犯肺,肺失宣肅,故咳嗽流涕。邪熱循經上熏,故乳蛾腫大,上有白糜。邪正交爭,
營衛不和,故身熱起伏。進而邪毒犯胃,故見
噁心,腹部不適。苔白,脈浮數,均示病邪尚在表。
2、陰虛火旺症狀:身熱不解,口渴引飲,食欲不振,低熱盜汗,肝脾腫大,舌質暗紅,苔薄白,脈細。
證候分析:
邪毒內盛,傷及陰分,故身熱不解,口渴引飲。陰虛內熱,則低熱盜汗。熱灼血脈,血瘀不行,故見肝脾腫大。
3、熱毒熾盛症狀:壯熱不退,口渴煩躁,皮下出血,或見
血尿,
舌質紅,苔黃,脈數。
證候分析:熱毒熾盛於內,故壯熱不退,口渴引飲。內擾神明,故煩躁不寧。邪熱迫血妄行,外溢肌膚,內滲下焦,則皮下出血或血尿。
舌質紅,苔黃,脈數為熱毒熾盛之象。
4、濕熱蘊積症狀:面目發黃,噁心嘔吐,納呆食少,大便不實,肝脾腫大,苔白膩,脈儒數。
證候分析:稟賦不足,脾虛生濕,復感外邪疫毒,兩者相合,濕熱作祟,濕熱蘊結肝膽,肝失條達,膽汁外溢,故兩目發黃。肝木侮脾,故噁心嘔吐,納果食少,大便不實。濕熱耗傷陰血,血瘀不行,則肝脾腫大。苔白膩,脈儒數,為濕熱之象。
分型治療
1、外感風邪治則:疏風清熱利咽。
主方:銀翹散加減。
加減:乳蛾白點,加射干10克、馬勃6克;身熱起伏,加白薇10克、知母10克。
主方分析:本證屬外感
時邪熱毒,病尚在表,銀翹散疏風清熱利咽,以
清解邪毒。
處方舉例:
銀花10克 連翹10克 板藍根30克
柴胡6克
黃芩10克 白花蛇舌草15克 茅根30克赤芍10克 丹皮10克 甘草6克
2、陰虛火旺治則:養陰清熱。
主方:當歸六黃湯加減。
加減:盜汗,加牡蠣30克(先煎)、
五味子6克;口渴,加蘆根30克、石斛10克;肝脾腫大,加鱉甲煎丸10克(
包煎)。
主方分析:本證為熱毒傷陰,陰虛火旺之證,究其本,重在清熱,故用黃芩、黃連、黃柏清三焦之熱,配以生地、熟地、玄參以滋養陰分,加以當歸、黃芪養血益氣,共奏養陰清熱之功。
處方舉例:
當歸10克 黃連3克 黃柏10克 熟地10克 五味子6克 生地10克 黃芩10克 黃芪10克
玄參10克 甘草6克
主方:清營湯加減。
加減:皮下出血,加赤芍10克、丹皮10克;血尿,加大小薊草各10克、茅根30克。
主方分析:本方為時邪熱毒深入營分,迫血妄行,故以清營湯清熱涼血止血。方用犀角、生地黃清熱涼血;銀花、連翹
清熱解毒;黃連、竹葉情心瀉火;丹參清心涼血、活血散瘀;加玄參、麥冬養陰生津。
處方舉例:
水牛角30克(先煎)生地10克 玄參10克竹葉6克 銀花10克 連翹10克 黃連3克丹參10克 麥冬10克 甘草6克
主方:甘露消毒丹加減。
加減:肝脾腫大,加鱉甲15克、丹參10克;噁心嘔吐,加姜竹茹6克、姜半夏10克。
主方分析:本證起因為濕熱蘊積,病勢纏綿,當用甘露消毒丹
清熱利濕辟穢。方用黃芩、
連翹、射干、貝母清熱解毒化痰;藿香、豆蔻、石菖蒲芳香化濕濁;滑石、木通、茵陳清利濕熱;薄荷辛涼透達;射於清利咽喉。
處方舉例:
茵陳10克 山梔10克 黃芬芩克 石菖蒲10克 澤瀉10克 木通10克 連翹10克 蔻仁6克(後下)藿香10克 甘草6克
治療措施
本病的治療為對症性,疾病大多能自愈。急性期特別是並發肝炎時應臥床休息。抗生素對本病無效,僅在咽部、扁桃體繼發細菌感染時可加選用,一般以採用青黴素G為妥,療程7~10天。若給予
氨苄青黴素,約95%患者可出現皮疹,通常在給藥後1周或停藥後發生,可能與本病的免疫異常有關,故氨苄青黴素在本病中不宜使用。
應隨時警惕
脾破裂發生的可能,及時確診,迅速補充血容量,輸血和進行脾切除,常可使患者獲救。
阿昔洛韋(acyclovir)及其衍生物在體外試驗中有拮抗EB
病毒的作用,但此類藥物不必常規地套用於一般的傳染性單核細胞增多症患者,惟有伴口腔毛白斑病的
愛滋病者以及有充分證據說明是慢性進行性EB病毒感染者可考慮套用此類製劑。
臨床特徵分析
一、資料與方法
資料 76例兒童IM中男44例,女32例,男:女=1.38:1;年齡2mo~14a,<1a4例(5.26%),1~3a24例(31.6%),4~7a35例(46.1%),8~14a13例(17.1%)。
二、方法
1、診斷標準 (1)典型IM症狀和體徵:發熱、咽峽炎、肝脾大、淋巴結大、皮疹等;(2)外周血變異淋巴
細胞(AL)>0.10;(3)EB
病毒抗衣殼抗原抗體(EBVVCAIgM)陽性。如具備臨床表現中的任何3條,同時具有(2)、(3)中任一項即可診斷。
2 、臨床表現 有典型臨床表現32例(42.1%),發熱71例(93.4%),入院時熱程≤7d43例(56.6%)、>7d28例(36.8%),咽峽炎65例(85.5%),頸
淋巴結腫大62例(81.6%),肝腫大48例(63.1%),脾腫大37例(48.7%),皮疹15例(19.7%),咳嗽23例(30.3%),眼瞼浮腫2例(2.6%),抽搐3例(3.95%),血小板減少性紫癜1例(1.31%)。
3 、實驗室檢查 (1)外周血象:白
細胞總數:最低2.7×109・L-1,最高36×109・L-1,其中47例(61.8%)>10×109・L-1,11例(14.5%)<4×109・L-1,18例(23.7%)正常;白細胞分類:
淋巴細胞≥50%26例(34.2%),單核細胞+
淋巴細胞≥60%39例(51.3%),異型淋巴細胞≥5%68例(89.4%),其中異型淋巴細胞最高達38%;24例(31.5%)貧血,除7例(9.21%)中度貧血外,其餘均為輕度貧血;血小板300×109・L-122例(28.9%)。(2)
肝功能檢查:76例肝功能檢查的主要表現為酶學改變,其中乳酸脫氫酶(LDH)升高57例(75%),天冬氨酸轉氨酶(AST)升高52例(68.4%),
丙氨酸轉氨酶(ALT)升高47例(61.8%),
總膽汁酸(TBA)升高34例(44.7%);
總膽紅素、
間接膽紅素、
直接膽紅素、
總蛋白和白蛋白無明顯變化。肝功酶學異常程度,。(3)EBV特異性抗體測定:傳染性單核
細胞抗體(EBVIgM)測定61例,其中34例(55.7%)陽性;EBVVCAIgM測定8例,其中6例陽性。(4)嗜異凝集試驗:共測54例,其中陽性31例(57.4%)。(5)
骨髓檢查:17例行骨髓
細胞學檢查,其中12例為增生性骨髓象,3例為感染性骨髓象,1例為繼發性血小板減少性紫癜。
4、其它檢查 43例X光胸片診斷顯示:11例支氣管肺炎,19例
支氣管炎;3例抽搐患兒腦電圖檢查顯示:2例界限,1例正常;7例心電圖檢查顯示:2例竇性心動過速。
5、治療 確診後以對症治療為主,給予靜脈滴注阿昔洛韋、更昔洛韋或利巴韋林等;合併細菌感染者給予抗生藥物;高熱不退、症狀較重者,給予激素治療。痊癒68例,好轉8例。
三、討論
本組病例合併有肝損害、
支氣管肺炎、
腦炎、血小板減少性紫癜等,最常見的併發症為消化系統併發症,表現為肝功能的改變。總膽紅素、間接膽紅素、直接膽紅素、總蛋白和白蛋白無明顯變化。主要表現為酶學改變,其中以ALT,AST,LDH升高最常見,肝酶升高的程度以輕中度為主,且具有恢復快、
預後良好的特點;
呼吸系統的症狀表現為支氣管炎和支氣管肺炎,尤其部分無咳嗽或咳嗽已明顯改善的患兒,胸片仍顯示炎症滲出。因此,對發熱時間長、抗生素治療無效的支氣管肺炎,應警惕EBV感染的可能。單純
眼瞼水腫2例,尿常規及腎功能正常。一般認為IM
眼瞼水腫系
頸部腫大淋巴結壓迫,使靜脈淋巴回流障礙,而非
腎臟損害所致。故提高IM伴眼瞼水腫的認識將有助於減少誤診、漏診。
在基層醫院,患兒往往就診時間較早,本組入院時熱程≤7d者占56.6%,此時症狀常不典型,外周血常規具有一定提示意義。本組
淋巴細胞≥50%者34.2%,單核細胞+淋巴細胞≥60%者51.3%,兩者約占85.5%。對於早期疑診病例,外周血常規
淋巴細胞≥50%或淋巴細胞+單核細胞≥60%,可做白細胞-異型淋巴細胞檢測。因外周血異型
淋巴細胞是早期診斷傳染性單核細胞抗體的主要指標之一。異型
淋巴細胞一般在病後3d出現,1w內可達10%以上,2~3w可高達10~35%,3w後逐漸降低,持續時間約7w。本組首次異型
淋巴細胞≥5%占89.4%,在隨後的複查中,異型淋巴細胞≥10%約占90.1%。故要確診兒童IM須多次檢查外周血異型
淋巴細胞,而不能單靠一次異型淋巴細胞<10%而否定傳單的診斷。
EBVVCAIgM在感染早期出現,持續數周~3mo,是反映近期EBV原發感染的可靠標誌,
陽性率一般為66.7~100%。本組因條件所限,僅做8例,其中6例陽性。傳染性單核細胞抗體(EBVIgM)及
嗜異凝集試驗陽性率分別達55.7%和57.4%,對診斷有意義。
對於臨床表現類似IM,但不是EBV感染所致的稱為
傳染性單核細胞增多綜合徵,多由
巨細胞病毒、鼠弓行蟲、
腺病毒、肝炎病毒等所致。隨著
醫學檢測水平的提高,近年來巨細胞病毒感染所致的單核細胞增多症(CMVMN)發現率逐漸增多。成年患者較易區別,
成人CMVMN較少見,一般嚴重的咽痛,肝、脾、
淋巴結腫大,大多見於IM。但在小兒,兩種疾病的臨床表現極為相似,易誤診。國外報導,CMVMN與IM臨床表現比較,除IM多有
頸部淋巴結腫大外,其它臨床表現如發熱、滲出性
扁桃體炎、
肝腫大、
脾腫大、咽痛等差異不明顯。結果顯示二者臨床表現相似。故對臨床表現類似傳染性單核細胞增多症,但EBVVCAIgM陰性或嗜異凝集試驗陰性的患者需進一步作CMV
病毒特異性抗體檢測。單份血清CMVIgM陽性,提示近期感染,可確診。
EBV屬
皰疹病毒,其人體宿主
細胞主要為B
淋巴細胞。EBV感染的B
淋巴細胞可表達一系列EBV特異性抗原分子,使後者具有高度
免疫原性,誘導機體
免疫反應,刺激CD4T淋巴細胞產生Th1型的細胞因子,從而激活NK細胞和CD8+T淋巴細胞,產生EBV特異性細胞毒T淋巴細胞(CTL),從而吞噬和消滅EBV感染的B淋巴細胞,使IM的臨床表現逐漸消退。正因如此,絕大多數IM呈良性自限性臨床經過。本組患兒以輕症為主,預後較好。追蹤91例IM患兒與正常對照組比較,繼發
淋巴細胞白血病和惡性組織增生症明顯增加,提示對IM患兒須長期追蹤其病情變化。
注意事項
1、僅供體外診斷及專業人員使用。
2、勿將不同批號的試劑混用,試劑盒過期請勿使用。
3、所有樣品和對照液均作為傳染物品處理。
4、請勿使用高溶血的樣本。
5、緩衝液和對照品中含有疊氮化鈉,當處理這些
溶液時,套用大量的清水沖洗。
6、警告:潛在的生物危害物質。
7、用於對照品配製的血清血漿由FDA驗證HIV1/2,B肝,C肝陰性。但是在使用時,須按照生物安全2級的標準。
相關新聞
單核
細胞增多症襲擊費天王 宣布王朝結束為時過早
費德勒的傳奇賽季仍在繼續,儘管周一在紐約跟桑普拉斯的單打比賽不會計入積分榜,但麥迪遜花園廣場到時仍將湧入19000名觀眾。
費德勒最近與桑普拉斯的表演賽只是一場“秀”,但它在費德勒的輝煌事業中是個特別敏感的階段:2008年,他的兩場失敗均負於20歲的年輕小將。澳網半決賽,在與德約科維奇的激烈爭奪中敗北;在杜拜,天王休息了五周之後回到賽場,穆雷首輪就將他淘汰。
 費德勒
費德勒危機?或許是吧,不過,現在看來,26歲的
費德勒,還有一些“不為人知”的故事。上個月,六周內第三次患病之後,他在瑞士進行了全面檢查,並在杜拜停留的幾天裡也做了相應的檢查。據
費德勒說,檢查結果顯示,他患有單核
細胞增多症。
費德勒已經表示,澳網公開賽前他就
食物中毒,這完全打亂了他的準備計畫,最終敗給德約科維奇。狀態低迷階段,
費德勒公開表示,單核
細胞增多症是更為嚴重的問題。“醫生說至少需要6周,才能回到12月以前那種狀態, ”
費德勒在杜拜接受電話採訪時說,他現在已經通過體檢可以進行比賽了。
單核
細胞增多症是一種傳染病,通常是由EB(Epstein-Barr)
病毒引起的。它會產生像感冒一樣的症狀和長期持續性的疲勞。醫生通常會勸阻那些患有單核
細胞增多症的人參加劇烈運動,因為受感染部位的不斷擴大很可能會導致
脾臟破裂。
“當我得知這是單核
細胞增多症,我其實更高興自己晉級了澳網公開賽的半決賽,因為醫生可能會說,你不能去打比賽。”
費德勒說。費天王也知道,單核
細胞增多症曾經迫使世界排名前十的克羅地亞選手安西奇錯過了2007賽季中的6場比賽,其中包括溫布爾登公開賽。“在我家鄉的一個足球俱樂部,一位足球運動員被迫缺陣兩年的比賽,”
費德勒說。 “你聽到了兩年,現在你又聽到六個月。所以我想,我的上帝啊”。
費德勒表示,2月里有10天他無法進行訓練,同時收到
體檢報告之後,他必須在3月3日杜拜公開賽的前5天開始恢復訓練。“他們還不能確定我已經痊癒,但我正在生成抗體,這表明你正在恢復,”他說。 “不過,我曾失去了很多健康,從12月到我得知患病之前,我一直感覺很棒,但現在我還無法真正地投入訓練,因為你不得不警惕單核
細胞增多症”。
費德勒說,12月前往澳大利亞之前他已經發燒了,卻沒有進行任何
醫學治療。之後,他在澳大利亞感覺不適,因此接受了計畫已久的為期兩個星期的休息,其中包括將缺席超級盃的比賽。但他說,他很快又由於感冒症狀陷入病症,不得不回到瑞士進行檢查。即使是在全盛時期,
費德勒正在進入職業生涯一個極具挑戰性的賽季。他的鬥爭來自與“德約科維奇”一行人的對抗和冗長的賽程,其中包括北京奧運會。他仍在追求,以贏得他唯一欠缺的法國公開賽的大滿貫冠軍頭銜,同時,他將試圖用連續第六個溫網冠軍來打破比約恩·博格創下的紀錄。
現在,2008年顯得更具挑戰性,這一年就像個大影院,他們要看看一個習慣性順利取得勝利的冠軍,會有怎樣的表現。
費德勒已在很大程度上避免了重大的傷病問題,並已連續打了33場大滿貫賽事,獲得12個大滿貫冠軍,剩下兩個就能追平桑普拉斯職業生涯的紀錄。他在2006年贏得4個大滿貫比賽中的3個冠軍,在2007年他做了同樣的事。儘管2008年他能在墨爾本公園稱王,但他說,現在宣布他的王朝已經結束還為時過早。
預防措施
目前尚無有效預防措施。急性期患者應進行呼吸道隔離。其呼吸道分泌物及痰杯套用漂白粉或煮沸消毒。因病毒血症可長達數月,故病後至少6個月不能參加獻血。疫苗尚在研製中。
 單核細胞增多症
單核細胞增多症 單核細胞增多症
單核細胞增多症 單核細胞增多症
單核細胞增多症 單核細胞增多症
單核細胞增多症 單核細胞增多症
單核細胞增多症 費德勒
費德勒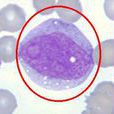
 單核細胞增多症
單核細胞增多症 單核細胞增多症
單核細胞增多症 單核細胞增多症
單核細胞增多症 單核細胞增多症
單核細胞增多症 單核細胞增多症
單核細胞增多症 費德勒
費德勒