基本介紹
- 別稱:功能性低血糖
- 多發群體:中年女性
- 常見病因:藥物所致、內源性高胰島素血症
- 常見症狀:發病時出冷汗、頭暈,甚至暈厥
- 傳染性:無
- 傳播途徑:無
致病原因
臨床表現
症狀體徵
診斷檢查
避免誘發因素
治療方案
膳食調補宜忌
 纖維飲食
纖維飲食推薦食譜
 牛油果沙拉
牛油果沙拉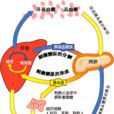

 纖維飲食
纖維飲食 牛油果沙拉
牛油果沙拉功能性低血糖,凡是因功能性胰島素分泌增多使血糖下降至正常值以下,引起了以交感神經興奮和中樞神經系統功能障礙為突出表現的一組臨床表現,稱功能性低血糖。需要注意...
特發性功能性低血糖症本病主要見於情緒不穩定和神經質的人,中年女性多見。精神刺激、焦慮常誘發,可有憂慮、血管舒縮不穩定、物理、結腸激惹綜合症等表現。...
臨床上反覆發生空腹低血糖症提示有器質性疾病;餐後引起的反應性低血糖症,多見於功能性疾病。 1.空腹低血糖症 (1)內源性胰島素分泌過多:常見的有胰島素瘤、自身...
血糖濃度常低於3.36mmol/L(60mg/dl),嚴重而長期的低血糖症可發生廣泛的神經系統損害與併發症。常見的有功能性低血糖與肝源性低血糖,其次為胰島素瘤及其他內...
如胃腸吻合術後、勞動後、飢餓後出現低血糖,有人亦稱之為功能性低血糖。功能性疾病其他 當然,功能性疾病是與器質性疾病相對而言,兩者的區別並非絕對的,病情可以...
1.引起老年人空腹低血糖的常見原因有 ①胰島B細胞瘤(胰島素瘤);②胰島外腫瘤;③外源性胰島素口服 降糖藥;④嚴重肝病;⑤乙醇性;⑥垂體、腎上腺皮質功能低下等。...
此外,神經體液對胰島素分泌及/或糖代謝調節不穩定,或因迷走神經緊張性增高,使胃排空加速可引起功能性低血糖。 低血糖綜合徵臨床表現 1.交感神經系統興奮 低血糖...
低血糖的食譜,適合低血糖患者的食譜,目的是為了防止低血糖。...... 其實不然,患有功能性低血糖的人必須限制碳水化合物的進量,要採取低碳水化物,高蛋白質,高脂肪...
但低血糖是否出現臨床症狀,個體差異較大。本症大致可分為器質性低血糖:指胰島和胰外原發病變,造成胰島素、C肽或胰島素樣物質分泌過多所致;功能性低血糖:指患者...
[概述]低血糖症是一組因多種原因引起的血糖濃度過低所致的症群。當血漿葡萄濃度低於2.8毫/升(mmol/L)時稱為低血糖症,其中最常見者為功能性低血糖,約占70%,...
病因由於套用胰島素後,血糖降低,腦組織缺糖,缺氧,缺能量,1導致腦細胞水腫,引起腦功能失常,出現低血糖症。2檢查如頭暈、疲倦、心悸、飢餓、脈速、出汗等。當血糖...
1.引起老年人空腹低血糖的常見原因有 ①胰島B細胞瘤(胰島素瘤);②胰島外腫瘤;③外源性胰島素、口服降糖藥;④嚴重肝病;⑤乙醇性;⑥垂體、腎上腺皮質功能低下...
(1)原因不明的功能性低血糖症。 (2)2型糖尿病早期。 (3)胃腸手術後低血糖,如胃有大部分切除,胃空腸吻合等。 (4)亮氨酸引起的低血糖,由於對亮氨酸過度敏感...
11.功能性低血糖亦可引起頭暈、心慌、虛弱感,在空腹或用力時可有震顫,有時出現抽搐,意識喪失等。情緒緊張或過度換氣時,由於二氧化碳排出量增加,可出現呼吸性鹼中毒...
惠普爾三聯征又稱Whipple三聯征,是由多種原因引起的血糖濃度低於正常的一種臨床綜合徵,以交感神經興奮和中樞神經系統功能障礙為突出表現,其典型臨床表現有:①自發性...
引起低血糖症的病因複雜,在非糖尿病者中最常見為原因不明性功能性低血糖症,胰島素瘤是器質性低血糖症中最常見病因,其他較常見病因有內分泌疾病性低血糖症、肝源...
第十一節功能性低血糖的營養治療 第八章心血管疾病的營養治療 第一節冠狀動脈粥樣硬化性心臟病的營養治療 第二節高血壓的營養調控 第三節血脂異常的營養調控...
(3) 嚴重肝病患者,由於肝臟儲存糖原及糖異生等功能低下,肝臟不能有效地調節血糖。GOD-POD法注意事項 編輯 1.葡萄糖氧化酶對β-D葡萄糖高度特異,溶液中的葡萄...
170.糖尿病患者發生低血糖的原因有哪些103 171.哪些非降糖藥物可引起低血糖104 172.血糖過低有哪些危害105 173.什麼是功能性低血糖105 174.寒冬需要提防夜間...
